Mukoepidermoidkarzinom des Unterkiefers – seltene Differenzialdiagnose ausgedehnter Kieferosteolysen
Etwa 0,5 Prozent aller malignen Neoplasien und 5 Prozent aller Kopf-Hals-Malignome sind Tumoren der Speicheldrüsen[Yang et al., 2019]. Das MEK, das histopathologisch den epithelialen Tumoren zugeordnet wird, macht dabei circa 40 Prozent aller malignen Neoplasien der großen Kopfspeicheldrüsen aus und bis zu 50 Prozent der malignen Neoplasien in der Glandula parotidea [Byrd et al., 2013; Nawroz et al., 2019]. Bei den großen Kopfspeicheldrüsen folgen hinsichtlich der Häufigkeit der Lokalisation in absteigender Reihenfolge die Glandulae submandibulares und die Glandulae sublinguales.
Das MEK kann auch von den kleinen Speicheldrüsen ausgehen, wobei es dann meist am Hartgaumen lokalisiert und in der klinischen Differenzialdiagnose vom Adenoid-zystischen Karzinom (ACC) abzugrenzen ist. Dabei scheinen Frauen etwas häufiger betroffen zu sein als Männer. Das mittlere Erkrankungsalter liegt um das 50. Lebensjahr. Eine wichtige und prognoserelevante Differenzierung erfolgt in low-grade- (> 50 Prozent muzinbildende Zellen) und high-grade-Tumoren (Epidermoidzellen dominieren, < 10 Prozent muzinbildende Zellen), wobei der low-grade-Typ der häufigste Typ ist [Byrd et al., 2013]. Männer haben offenbar im Vergleich zu Frauen ein deutlich höheres Risiko für aggressive high-grade-Tumoren. Zervikale Lymphknotenmetastasen werden bei der Erstdiagnose des MEK in weniger als 10 Prozent der Fälle beobachtet.
Die Fünf-Jahres-Überlebensrate beträgt circa 79 Prozent, wobei diese – abhängig von verschiedenen Faktoren wie Grading – deutlich variieren kann. Insgesamt werden das histopathologische Tumor-Grading und mögliche (Lymphknoten-)Metastasen als die wichtigsten prognostischen Marker beschrieben [Byrd et al., 2013].
Kasuistik
Eine 78-jährige Patientin stellte sich mit einer zunehmenden Kieferklemme und Schmerzen im linken Unterkiefer vor. Anamnestisch war vor einigen Jahren nach der Behandlung eines duktalen Mammakarzinoms und einer histologisch gesicherten, ossären Metastasierung im Os ilium die Bestrahlung mit insgesamt 45 Gy eines Metastasen-suspekten Befunds in regio 38 ohne vorherige histologische Befundsicherung erfolgt.
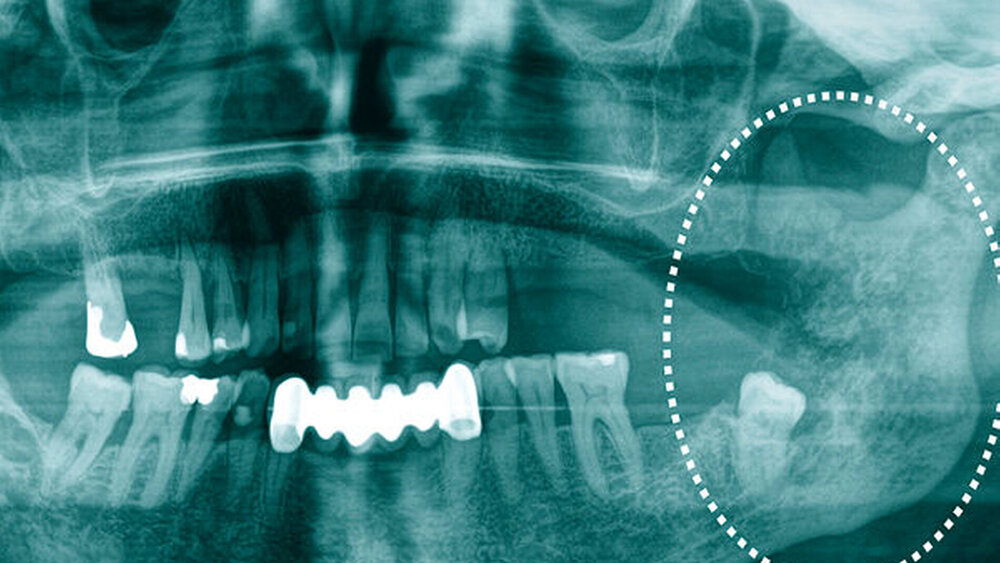
Die intraorale Untersuchung zeigte eine suspekte Mundschleimhautveränderung in regio 38. In der Panoramaschichtaufnahme zeigte sich ein tief verlagerter Zahn 38 mit einer hochsuspekten, inhomogenen und unscharf begrenzten, perikoronaren Osteolyse bis an die Incisura semilunaris des linken aufsteigenden Unterkieferastes (Abbildung 1).
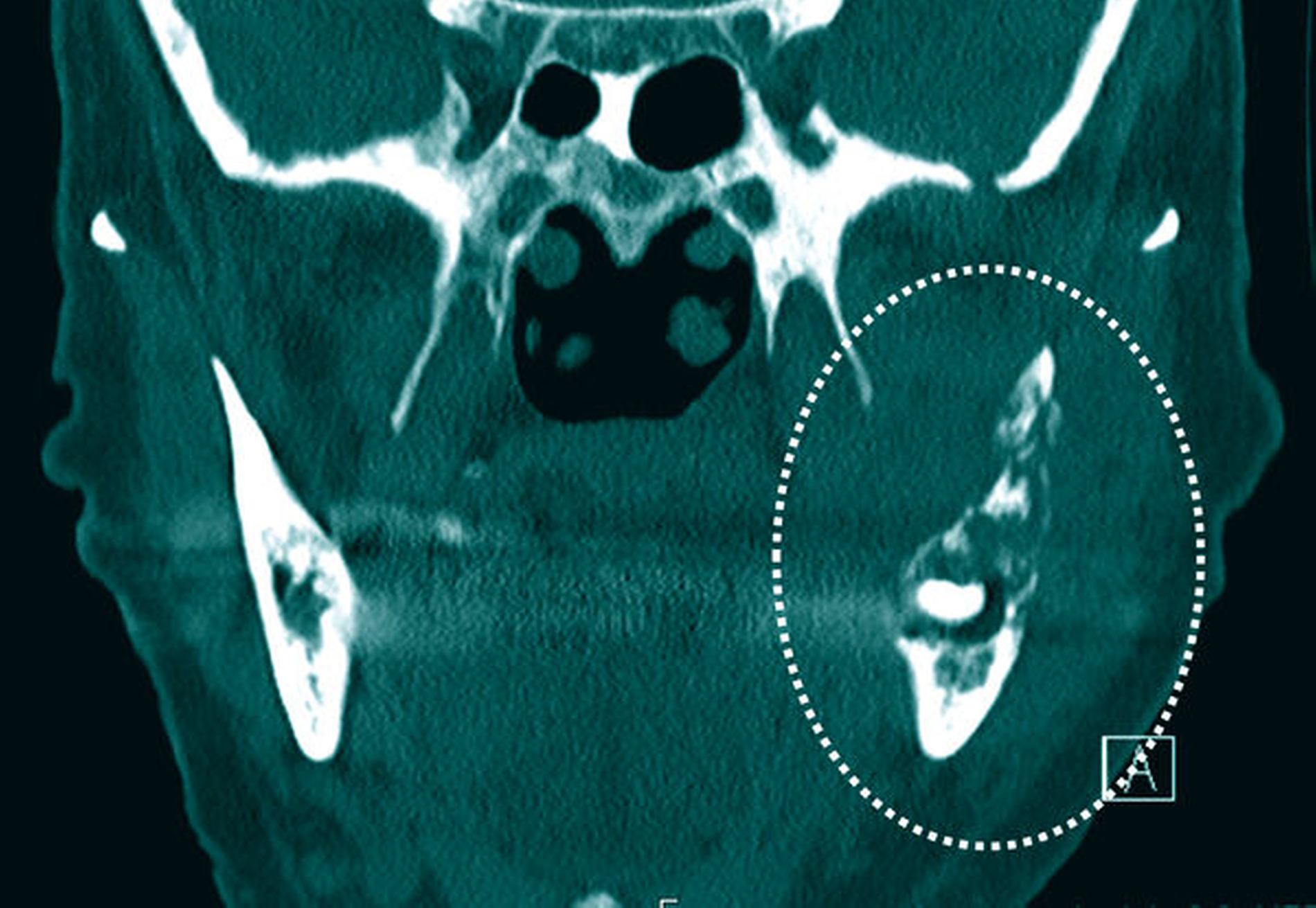
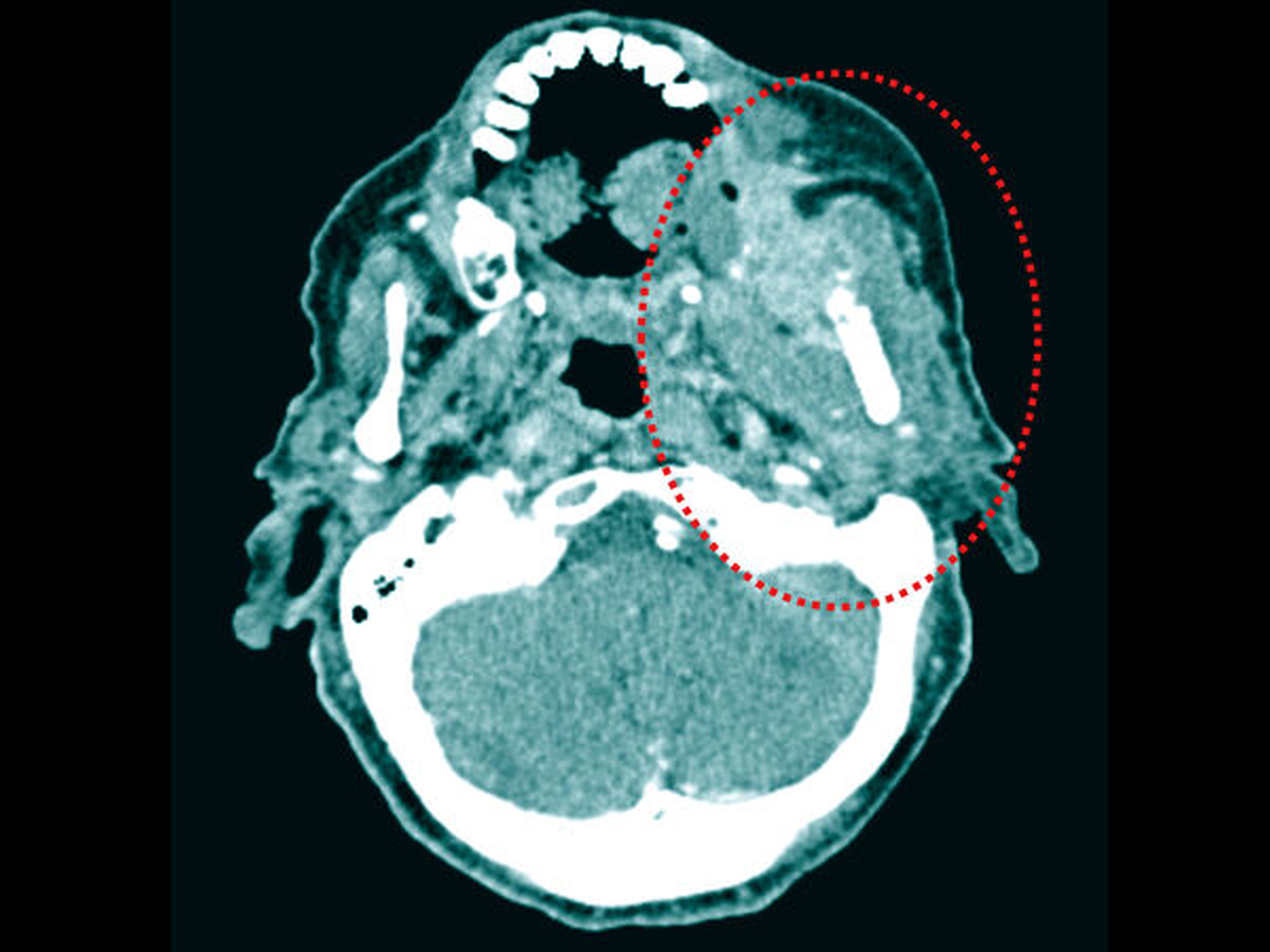
Klinisch wurde zunächst die Verdachtsdiagnose einer ausgedehnten Osteo-radionekrose beziehungsweise einer ossären Spätmetastase des vorbekannten Mammakarzinoms gestellt. Die CT-Bildgebung bestätigte eine ausgedehnte Osteolyse von regio 37 bis hin zur Schädelbasis mit allseitigem Befall der knöchernen Kortikalis (Abbildung 2). Zusätzlich zeigte sich eine massive, den linken aufsteigenden Unterkiefer- ast vollständig umschließende Raumforderung (Abbildung 3).
In Vollnarkose erfolgte die operative Entfernung des Zahnes 38 sowie eine umfangreiche Probengewinnung aus den tiefen, umliegenden Weichgeweben und dem Unterkieferknochen. Die im Rahmen des komplettierenden Stagings durchgeführte PET-CT-Untersuchung zeigte zusätzlich die teilweise vorbekannte ausgeprägte osteoblastische Metastasierung des gesamten Achsenskeletts. Dabei ergaben sich keinerlei Hinweise auf eine zervikale Lymphknotenmetastasierung sowie mögliche Fernmetastasen oder bislang nicht diagnostizierte Zweittumoren (Abbildung 4).
Nach anfänglichem histologischem Verdacht eines ortsständigen Plattenepithelkarzinoms zeigte sich ein ortsständiges, wenig differenziertes MEK mit geringer Expression des Östrogenrezeptors, einer fehlenden Expression des Progesteronrezeptors sowie einer hohen Proliferationsaktivität. Weiterhin zeigte sich eine fehlende Expression von HER2/neu und eine positive Reaktion für das p53-Onkoprotein. Mittels GATA3- und BRST2-Immunhistologie konnte die Differenzialdiagnose einer Spätmetastase des vorbekannten Mammakarzinoms ausgeschlossen werden (Abbildung 5). Wegen des stark reduzierten Allgemeinzustands und der extremen Tumorausdehnung wurde die Patientin nach einem Votum der interdisziplinären Tumorkonferenz einer nicht-chirurgischen onkologischen Therapie mit einem palliativen Ansatz zugeführt. Die Patientin verstarb im weiteren Verlauf.
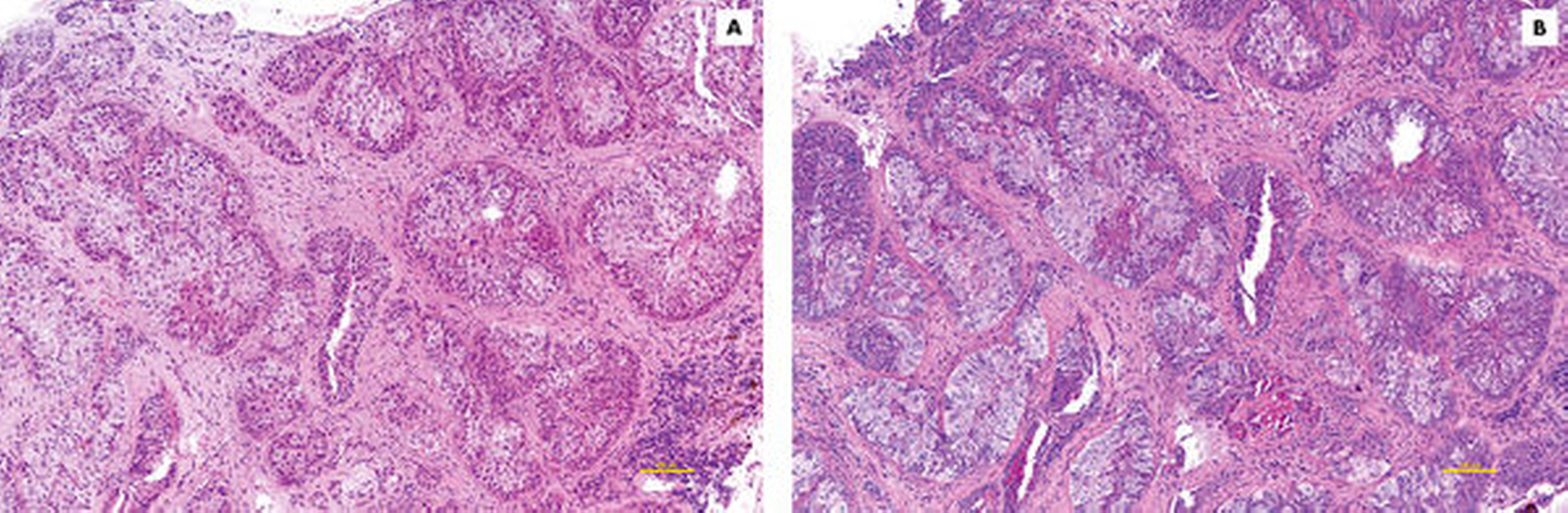
Diskussion
Dieser Fall zeigt eindrücklich die Vielzahl möglicher Differenzialdiagnosen osteolytischer Prozesse im Unterkiefer. Neben ortsständigen Tumoren (wie dem oralen Plattenepithelkarzinom) oder Knochentumoren kommen auch Metastasen anderer Entitäten in Betracht. Ebenfalls von differenzialdiagnostischer Relevanz – mit Blick auf die Anamnese des hier vorgestellten Falles – ist die Osteoradionekrose. Eine besondere Herausforderung ist das Azinuszellkarzinom, das sich selbst histopathologisch sehr schwer vom MEK differenzieren lässt.
Hinsichtlich der Pathogenese des MEK könnte möglicherweise die vorangegangene Bestrahlung des Unterkiefers eine Rolle spielen, die als möglicher ätiologischer Faktor beschrieben wird [Kämmerer et al., 2017]. Diese vorangegangene Bestrahlung limitiert im vorliegenden Fall die weiteren Therapieoptionen deutlich.
Was die bildgebende Diagnostik betrifft, wird das MRT als Standard zur Darstellung des Primärtumors im Weichgewebe angesehen [Garrett et al., 2019]. Kontrovers diskutiert wird beim MEK die Feinnadelbiopsie, die in knapp 78 Prozent der Fälle eine zielführende Diagnose erlaubt [Miller et al., 2019]. Die Frage nach Impfmetastasen bleibt bislang ungeklärt.
Die Therapie des MEK besteht in der radikalen pR0-Resektion des Tumors mit ausreichendem Sicherheitsabstand. Bei high-grade- und T3/T4-Tumoren kann zusätzlich auch in einer cN0-Situation eine prophylaktische Neck Dissection und gegebenenfalls eine adjuvante Strahlentherapie empfohlen werden, deren Nutzen allerdings noch unklar ist [Ellis et al., 2016; Zenga et al., 2019]. Wu et al. berichteten über den möglichen Benefit der Kombination aus chirurgischer Resektion sowie einer anschließenden 125I Brachytherapie [Wu et al., 2019]. Relevante Prognosefaktoren sind das Tumorstadium, das Grading, der Lymphknotenstatus sowie eine mögliche perineurale und lymphovaskuläre Invasion. Intraparotideale Lymphknotenmetastasen sind eher selten und verschlechtern die Prognose signifikant [Niu et al., 2019].
Interessenkonflikte: Dieser Fall wurde im Rahmen des 69. Kongresses der Deutschen Gesellschaft für Mund-, Kiefer- und Gesichtschirurgie in Frankfurt 2019 vorgestellt.
Oberstabsarzt Dr. Med. Dr. Med. Dent. Andreas Pabst
Klinik VII; Mund-, Kiefer- und plastische Gesichtschirurgie
Bundeswehrzentralkrankenhaus Rübenacherstr. 170, 56072 Koblenz
Andreas1Pabst@bundeswehr.org
Flottillenarzt Dr. Med. Dr. Med. Dent. Axel Mayer
Klinik VII; Mund-, Kiefer- und plastische Gesichtschirurgie
Bundeswehrzentralkrankenhaus Rübenacherstr. 170, 56072 Koblenz
Oberfeldarzt Dr. Med. Gunnar Müller
Pathologie Bundeswehrzentralkrankenhaus Rübenacherstr. 170, 56072 Koblenz
Oberstarzt Prof. Dr. Dr. Richard Werkmeister
Klinik VII; Mund-, Kiefer- und Plastische Gesichtschirurgie
Bundeswehrzentralkrankenhaus Rübenacherstr. 170, 56072 Koblenz
Fazit für die Praxis
Unklare Osteolysen des Kieferknochens werden häufig erst sehr spät erkannt und bieten eine Vielzahl an möglichen Differenzialdiagnosen.
Frühe Symptome können unter anderem unklare Schmerzen, Zahnlockerungen, eine Funktionseinschränkung sowie Entzündungen unklarer Ursache sein.
Diese Symptome sollten zeitnah einer weiteren Diagnostik (Bildgebung und Probeexzision) und einer histopathologischen Diagnosesicherung zugeführt werden.
Dabei ist (differenzial-)diagnostisch von Bedeutung, dem Pathologen neben der klinischen Anamnese auch die vorhandene Bildgebung zur Verfügung zu stellen.