Das Numb Chin Syndrome – ein möglicher Kolibri im klinischen Alltag
Eine 51-jährige Patientin stellte sich notfallmäßig mit einem plötzlich aufgetretenen Taubheitsgefühl im Bereich der rechten Unterlippe sowie ausstrahlender Schmerzen im Bereich des rechten Kieferwinkels und der Wange in der Klinik für Mund-, Kiefer- und Gesichtschirurgie des DIAKOVERE Henriettenstiftes vor. Die Symptomatik sei plötzlich aufgetreten und bestehe seit zwei Tagen. Die Patientin konnte sich an kein auslösendes Ereignis erinnern. Es habe kein Trauma stattgefunden und es seien keine zahnärztlichen Behandlungen in der jüngeren Vergangenheit durchgeführt worden. Sie gab als Vorerkrankungen Asthma bronchiale, eine familiäre Hypercholesterinämie und eine Histaminintoleranz an. Kurz zuvor sei ihr eine Hautveränderung im Bereich der Zehen entfernt worden, wobei der histopathologische Befund noch ausstehe. Ansonsten seien keine weiteren Veränderungen im Bereich der Haut oder der Schleimhäute aufgetreten. Bereits im Jahr 2005 sei in einer Universitätsklinik aufgrund von Kribbelparästhesien der Hände und dem Verdacht auf eine multiple Sklerose eine dreidimensionale Bildgebung der kompletten Neuroachse durchgeführt worden – ohne wegweisenden Befund.
Klinisch präsentierte sich die Patientin extra- und intraoral ohne erkennbare Auftreibungen im Bereich des rechten Unterkiefers. Die Schleimhäute waren rosig, es lagen keine Zahnlockerungen im IV. Quadranten vor. Alle Zähne im rechten Unterkiefer zeigten sich in der Kälteprovokation sensibel, waren nicht perkussionsempfindlich und es lag keine apikale Druckdolenz vor. Im Bereich der rechten Unterlippe ließ sich eine aufgehobene Spitz-Stumpf-Diskrimination erheben. Die Okklusion war habituell, die Mundöffnung ungestört. Die Patientin gab einen Druckschmerz im Bereich des Ramus mandibulae rechts an. Der erhobene CMD-Kurzbefund ergab drei positive Befunde, so dass der Verdacht auf eine craniomandibuläre Dysfunktion bei bekanntem Bruxismus bestand (schmerzhafte Muskelpalpation, Druckschmerz über dem rechten Kiefergelenk und asymmetrische Mundöffnung).
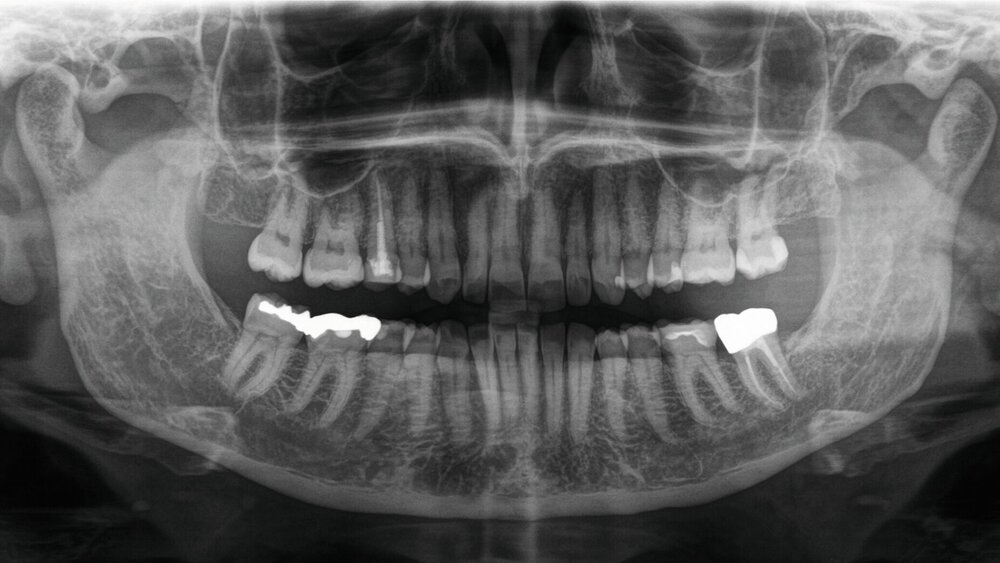
In der zweidimensionalen Bildgebung mittels Orthopantomogramm zeigten sich keine intraossären Raumforderungen im Bereich des N. alveolaris inferior oder des N. mentalis. Die Knochenbinnenstruktur der Unterkieferspongiosa zeigte sich regelrecht. Es lagen keine Hinweise für einen dentogenen Fokus oder allgemein entzündliche Prozesse vor.
Konsiliarisch baten wir noch am Vorstellungstag die Kollegen der Neurologie um Mitbeurteilung. Diese fanden bis auf die angegebene Hypästhesie klinisch kein neurologisches Defizit. Laborchemisch zeigte sich ein unauffälliger Befund ohne erhöhte Entzündungsparameter. Der Patientin wurde eine stationäre Aufnahme zur weiteren Abklärung inklusive dreidimensionaler Bildgebung angeboten, die sie allerdings ablehnte.
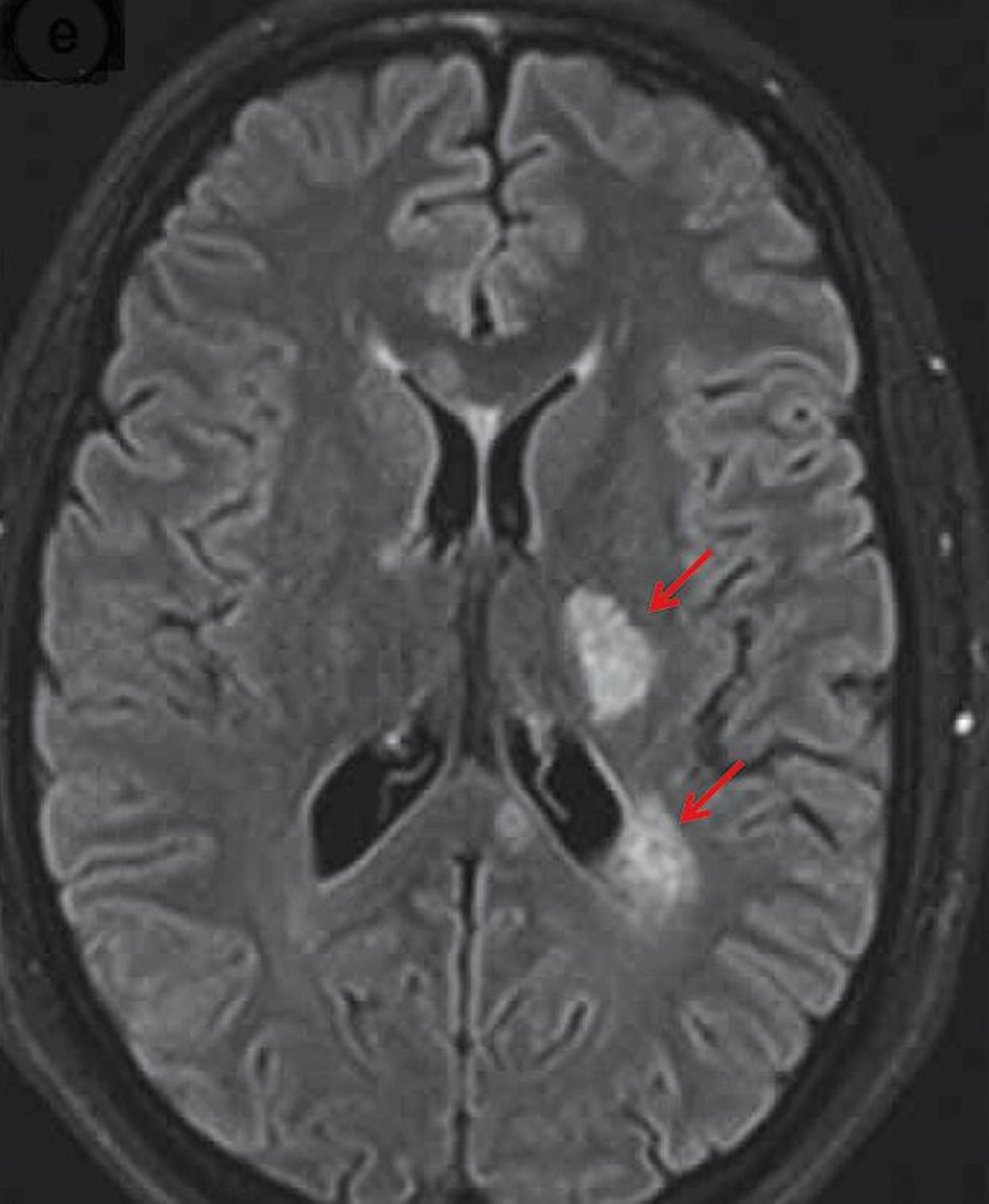
Zwei Tage später stellte sich die Patientin zur weitergehenden Diagnostik in der Abteilung für Neurologie vor. Inzwischen hatte sich das Taubheitsgefühl auf das Kinn und die Wange rechts ausgebreitet. Zusätzlich konnte in der klinischen Untersuchung eine Pallhypästhesie (herabgesetztes Vibrations-Empfinden) radial und malleolär rechts nachgewiesen werden. Laborchemisch ergab sich erneut kein wegweisender Befund. Es wurde eine kraniale Magnetresonanztomografie durchgeführt, die tatsächlich den Nachweis mehrerer T2-hyperintenser (FLAIR-Sequenz) Läsionen im intermediären Marklager beidseits frontal, periventrikulär links frontal, rechts paramedian pontin sowie am Übergang Medulla oblongata/spinalis erbringen konnte. In der Liquorpunktion ließen sich oligoklonale Banden (Typ 2) nachweisen. Die visuell evozierten Potenziale waren beidseits unauffällig. Die Tibialis sensibel evozierten Potenziale (SEP) und die Trigeminus SEP waren beidseits verzögert. In Zusammenschau aller Befunde ergab sich der dringende Verdacht auf eine entzündliche Erkrankung des zentralen Nervensystems, so dass eine intravenöse Therapie mit Methylprednisolon gestartet wurde. Im weiteren Verlauf bestätigte sich die Diagnose einer Multiplen Sklerose. Unter der weiteren Therapie zeigten sich die vormals beschriebenen Symptome vollständig rückläufig.
Diskussion
Die Multiple Sklerose ist eine entzündliche Autoimmunerkrankung, bei der es zur Demyelinisierung von Nervenzellen in multiplen Arealen und damit einhergehend zur Zerstörung von Axonen mitsamt Funktionsverlust kommt. Je nach Lokalisation können unterschiedliche neurologische Symptome resultieren. Die Erkrankung manifestiert sich zumeist um das 30. Lebensjahr, wobei es auch zu Häufungen im Kindesalter und nach dem 55. Lebensjahr kommt. Die Inzidenz beträgt circa 18 Neuerkrankungen auf 100.000 Einwohner [Holstiege et al., 2017]. Zu den häufigsten Erstsymptomen zählen Sehstörungen infolge einer entzündlichen Affektion des N. opticus und Sensibilitätsstörungen. Die Ursache und Pathophysiologie der Erkrankung ist trotz intensiver Forschung nicht vollständig geklärt. Eine wesentliche Rolle in der chronisch-entzündlichen Schädigung des zentralen Nervensystems spielen autoreaktive, periphere T-Lymphozyten. Möglicherweise werden diese durch Kontakt mit einem unbekannten Antigen in der Peripherie aktiviert. Wenige Zellen gelangen in der weiteren Folge über die Blut-Hirn-Schranke ins Gehirn und reagieren hier aufgrund ihrer vorherigen Aktivierung auf ähnliche molekulare Strukturen mit einer Immunreaktion [Ward et al., 2022]. In einer großen retrospektiven Studie bei über zehn Millionen Militärangehörigen konnte ein möglicher Zusammenhang einer EBV-Infektion und der Ausbildung einer Multiplen Sklerose hergestellt werden [Bjornevik et al., 2022]. Es müssen aber weitere Auslöser eine entscheidende Rolle spielen. Als Risikofaktoren gelten eine familiäre Disposition, ein Vitamin-D-Mangel, bakterielle oder virale Infektionen, Übergewicht und Rauchen [Dighriri et al., 2023].
Die Diagnose stützt sich auf eine passende Anamnese, die klinischen Untersuchungsbefunde (zentral neurologische Defizite) sowie auf den Nachweis entzündlicher ZNS-Läsionen in einer Magnetresonanztomografie und Liquorpunktion. Eine wichtige Rolle spielt dabei die zeitliche und örtliche Dissemination („Streuung“) der Befunde, das heißt der Nachweis wechselnder Areale der Schädigung. Bei 95 bis 97 Prozent der Patientinnen und Patienten lassen sich im Liquor sogenannte oligoklonale Banden nachweisen. Hierbei handelt es sich um Immunglobuline, die im Rahmen einer chronischen ZNS-Entzündung in den liquorgefüllten Räumen gebildet werden und sich im Nachweisverfahren zu charakteristischen Banden zusammenlagern [Ruprecht et al., 2016].
Dennoch handelt es sich bei der Multiplen Sklerose um eine Ausschlussdiagnose, so dass Patienten bei einem Verdacht auf verschiedene andere Erkrankungen untersucht werden müssen (unter anderem Borreliose, Syphilis, Vaskulitiden) [Hemmer et al., 2021].
Die Therapie umfasst im akuten Schub die Gabe von Glukokortikoiden bis hin zur Plasmapherese. Im weiteren Verlauf werden je nach Aktivität der Erkrankung immunsuppressive oder immunmodulatorische Medikamente verabreicht (unter anderem auch monoklonale Antikörper). In der jüngeren Vergangenheit konnten hier eine Vielzahl neuer Medikamente zugelassen werden [Dighriri et al., 2023].
In Zusammenhang mit der Literaturrecherche zum hier vorgestellten Patientenfall ist ein Fallbericht zum sogenannten Numb Chin Syndrome von Interesse. Darin beschrieben die Autoren die Kasuistik einer 34-jährigen, sonst gesunden Patientin, die sich mit einem seit fünf Tagen bestehenden Taubheitsgefühl im Bereich des Kinns und der Unterlippe vorstellte. Nach Durchführung einer kranialen Magnetresonanztomografie zeigten sich Läsionen im Bereich der pontinen Fasern des Nervus trigeminus und multiple, periventrikulär gelegene, T2-hyperintense Läsionen. Eine Liquorpunktion ergab den Befund oligoklonaler IgG-Banden. Diese Befunde sprachen für eine demyelinisierende Erkrankung des zentralen Nervensystems, die sich im weiteren Verlauf als Multiple Sklerose mit isoliertem klinischem Befund herausstellte. Nach einer immunmodulierenden Therapie mit Beta-Interferon waren die Beschwerden rückläufig [Oestmann et al., 2008].
Das Numb Chin Syndrome wurde erstmals 1830 von Charles Bell beschrieben, als er bei einer Patientin mit Brustkrebs einen Sensibilitätsverlust im Bereich der linken Unterlippe feststellte. Zeitgleich bemerkte er eine Raumforderung im Bereich des linken Unterkiefers, die nach seinen Schlussfolgerungen ins Foramen mentale vorwachsen musste [Bell, 1833]. Erst 1963 wurde der Begriff „Numb Chin Syndrome“ von Calverley und Mohnac verwendet, die in einer Veröffentlichung fünf Patientenfälle beschrieben – alle mit Hypästhesien im Bereich der Unterlippe oder des Kinns –, ausgehend von verschiedenen bösartigen Neubildungen [Calverley et al., 1963]. Während der Begriff vorwiegend im angelsächsischen Raum Gebrauch findet, wird in Deutschland ein plötzlicher Ausfall im Versorgungsgebiet des N. alveolaris inferior oder des N. mentalis hauptsächlich als Vincent-Symptom bezeichnet, benannt nach dem algerischen Arzt B. Vincent. Dieser beschrieb entsprechende Ausfälle im Rahmen einer Osteomyelitis des Unterkiefers [Vincent, 1896].
In der Literatur lassen sich verschiedene potenzielle Ursachen eines Numb Chin Syndrome finden. Diese sind in Tabelle 1 aufgeführt. Dabei sind zahnärztliche Prozeduren wahrscheinlich die Hauptauslöser, gefolgt von dentogenen Foki wie apikalen Entzündungen, odontogenen und nicht odontogenen Tumoren, Zysten, akuten und chronischen Osteomyelitiden oder auch mechanischer Kompression im atrophen Unterkiefer [Smith et al., 2015]. Weitaus seltener lassen sich bösartige Neoplasien diagnostizieren. Nur etwa ein Prozent aller Malignome metastasieren überhaupt in den Unterkiefer [D’Silva NJ et al., 2006]. Dann sind Sensibilitätsausfälle im Bereich der Unterlippe und des Kinns aber häufig das erste Symptom der bösartigen Krebserkrankung [Massey EW et al., 1981]. Hier kommt den behandelnden (Zahn-)Ärzten also eine besondere Rolle zu, da sie unter Umständen die Ersten sind, die eine entsprechende Verdachtsdiagnose stellen können. Dabei kann der Primarius in den unterschiedlichsten Organen sitzen und von verschiedenen Zellen ausgehen. Die häufigsten Tumore, die mit Ausfällen im Versorgungsgebiet des N. alveolaris inferior assoziiert sind, stellen Mammakarzinome und Lymphome/Leukämien dar [Lossos et al., 1992].
Darüber hinaus können auch paraneoplastische Syndrome, also Begleitsymptome einer Krebserkrankung, die beschriebenen Sensibilitätsverluste auslösen. Andere Ursachen für ein Numb Chin Syndrome sind entzündliche oder autoimmune Erkrankungen. Neben einer HIV-Infektion, Lyme-Borreliose, Sarkoidose, Lupus erythematodes und Vaskulitiden zählen hierzu auch die Multiple Sklerose, die bei der hier beschriebenen Patientin diagnostiziert werden konnte. Dabei sind Störungen im Versorgungsgebiet des N. trigeminus oder Trigeminusneuralgien relativ häufig bei Patienten mit dieser Erkrankung [Da Silva et al., 2005]. Betroffen sind dann die entsprechenden Strukturen der Kerngebiete oder Versorgungsbahnen im zentralen Nervensystem. Als erstes Symptom und damit Erstmanifestation einer Multiplen Sklerose tritt das Numb Chin Syndrome hingegen nur selten auf [Khandaghi et al., 2005], wobei sich in der Literatur keine genauen Zahlen zur Häufigkeit finden lassen.
Wie erwähnt sind die hauptsächlich auftretenden initialen Symptome Sehstörungen durch eine entzündliche Affektion des N. opticus. Erschwerend in der klinischen Ersteinschätzung kamen bei der hier beschriebenen Patientin die angegebenen CMD-Symptome hinzu. Auch mit diesem multifaktoriellen Krankheitsbild können infolge der Fehl- und Überbelastung der muskulären Strukturen Hyper-, Par- und Anästhesien vergesellschaftet sein. Die genauen Mechanismen scheinen dabei jedoch nicht eindeutig bekannt zu sein, so dass bei entsprechenden Symptomen immer auch differenzialdiagnostisch vorgegangen werden sollte. So werden neben der klassischen, zweidimensionalen Röntgenaufnahme mittels Orthopantomogramm auch dreidimensionale bildgebende Verfahren empfohlen. Dabei zielt eine Computertomografie vor allem auf die Beurteilung des intramandibulären Verlaufs des N. alveolaris inferior und der knöchernen Strukturen ab, während die Magnetresonanztomografie Veränderungen innerhalb des zentralen Nervensystems detektieren kann. Bei entsprechendem Nachweis oder dem Verdacht auf eine okkulte Metastasierung kann auch eine PET-CT ergänzt werden. Zusätzlich sollten bei ausbleibendem Befund laborchemische Blutuntersuchungen durchgeführt werden, die unter anderem ein Blutbild, C-reaktives Protein, HbA1c, antinukleäre Antikörper (ANAs), extrahierbare nukleäre Antigene (ENAs), Lyme-Serologie, HIV-Serologie, angiotensin converting enzym (ACE) und monoklonale Antikörper mittels Immunfixationselektrophorese beinhalten sollten [Smith et al., 2015].
Fazit für die Praxis
Bei Patienten mit einem Taubheitsgefühl im Bereich der Unterlippe oder des Kinns muss eine genaue Stufendiagnostik erfolgen.
Bei ausbleibendem pathologischem Befund in der Bildgebung sollte auch im klinischen Alltag an seltenere Erkrankungen gedacht werden.
Weiterführend kann Patienten eine laborchemische Blutuntersuchung (gegebenenfalls mit spezifischer Antikörper-Diagnostik) sowie eine Vorstellung bei einem Neurologen/Rheumatologen empfohlen werden.
<bibliography>
Bell C. On the nerves of the face, in the nervous system and the human body; embracing the papers delivered to the royal society subject of the nerves 1833, Duff Green: Washington. p 65.
Bjornevik et al.: Longitudinal analysis reveals high prevalence of Epstein-Barr virus associated with multiple sclerosis. In: Science. Band: 375, Nummer: 6578, 2022, doi: 10.1126/science.abj8222.
CALVERLEY JR, MOHNAC AM. SYNDROME OF THE NUMB CHIN. Arch Intern Med 1963; 112:819.
D’Silva NJ et al. Metastatic tumors in the jaws: a retrospective study of 114 cases. J Am Dent Assoc. 2006;137(12):1667–72.
Da Silva CJ, Da Rocha AJ, Mendes MF, Maia ACMJr , Braga FT, Tilbery CP. Trigeminal involvement in multiple sclerosis: magnetic resonance imaging findings with clinical correlation in a series of patients. Multiple Sclerosis 2005; 11: 282–285.
Dighriri IM, Aldalbahi AA, Albeladi F, Tahiri AA, Kinani EM, Almohsen RA, Alamoudi NH, Alanazi AA, Alkhamshi SJ, Althomali NA, Alrubaiei SN, Altowairqi FK. An Overview of the History, Pathophysiology, and Pharmacological Interventions of Multiple Sclerosis. Cureus. 2023 Jan 2;15(1):e33242. doi: 10.7759/cureus.33242. PMID: 36733554; PMCID: PMC9888604.
Epidemiology and pathophysiology of multiple sclerosis. Ward M, Goldman MD. Continuum (Minneap Minn) 2022;28:988–1005
Hemmer et al.: Diagnose und Therapie der Multiplen Sklerose, Neuromyelitis-optica-Spektrum-Erkrankungen und MOG-IgG-assoziierten Erkrankungen, S2k-Leitlinie, 2021. Deutsche Gesellschaft für Neurologie (DGN). Stand: 2021. Abgerufen am: 26.05.2021.
Holstiege J, Steffen A, Goffrier B, Bätzing J.: Epidemiologie der Multiplen Sklerose - eine populationsbasierte deutschlandweite Studie.. In: Versorgungsatlas-Bericht Nr. 17/09. Berlin 2017. doi: 10.20364/VA-17.09.
Khandaghi R, Arami MA. „Numb chin“ as the first and sole presenting sign of multiple sclerosis. Arch Iranian Med 2005; 8: 60–6.
Lossos A, Siegal T. Numb chin syndrome in cancer patients: Etiology, response to treatment, and prognostic significance. Neurology 1992; 42: 1181–1184.
Massey EW, Moore J, Schold Jr SC. Mental neuropathy from systemic cancer. Neurology. 1981;31(10):1277–81.
Ruprecht, Tumani: Liquordiagnostik bei Multipler Sklerose. In: Der Nervenarzt. Band: 87, Nummer: 12, 2016, doi: 10.1007/s00115-016-0220-z.
Smith, R.M., Hassan, A. & Robertson, C.E. Numb Chin Syndrome. Curr Pain Headache Rep 19, 44 (2015). doi.org/10.1007/s11916-015-0515-y.
Vincent B. Sur un signe precoce de certaines osteites du maxillaire inferrieur de terminant par necrose. Rev Trimestr Suisse d'Odontol. 1896; 6: 148
</bibliography>