Die Therapie der obstruktiven Schlafapnoe im standardisierten Workflow
Bereits 2012 erschien die heute 54-Jährige mit akuten Beschwerden einer Kieferklemme in unserer Praxis. Wir mussten seinerzeit notfallmäßig eine manuelle Diskusreposition mit Normalisierung der maximalen Schneidekantendistanz (SKD) von 25 mm auf 42 mm durchführen. Die nachfolgend eingeleitete Schienentherapie mit begleitender Physiotherapie führte innerhalb von sechs Wochen zu einer vollständigen Remission der Beschwerden. Klinisch verblieben lediglich ein reziprokes Knacken in beiden Kiefergelenken im letzten Drittel der maximalen Unterkieferkieferöffnung, Retrusion und ein Schmerzdruckpunkt über beiden Kiefergelenken.
Zehn Jahre später erschien die Patientin erneut, jetzt allerdings wegen einer ausgeprägten Tagesschläfrigkeit. Ein schlafmedizinischer Kollege hatte als Ursache dieser Beschwerden ein obstruktives Schlafapnoesyndrom diagnostiziert und die Frau in unsere Sprechstunde für zahnärztliche Schlafmedizin überwiesen. Die Indikation für eine UPS erfolgte als Zweitlinientherapie auf Überweisung nach EBM 30902 und ermöglichte im November 2022 die Einleitung der UPS-Therapie zulasten der gesetzlichen Krankenversicherung [GBA, 2021]. Die Schlaflabordiagnostik des Kollegen hatte einen Apnoe-Hypnoe-Index (AHI) von 17 und einen Oxygen-Desaturations-Index (ODI) von 14 Episoden pro Stunde ergeben und wies auf ein Rückenlage-betontes obstruktives Schlafapnoesyndrom hin. Begleiterkrankungen lagen nicht vor.
Befunderhebung, Nutzen-Risikoabwägung und Aufklärung
Die vom Zuweiser übermittelten polysomnografischen Untersuchungsbefunde wurden in unseren Befunddokumentationsbogen (BD) übernommen. Zur Befunddokumentation und -auswertung verwenden wir standardmäßig den in Abbildung 1 gezeigten BD, der einen schnellen Überblick über die entscheidungsrelevanten Befunde und Ergebnisse ermöglicht und durch den gesamten Behandlungsablauf führt.
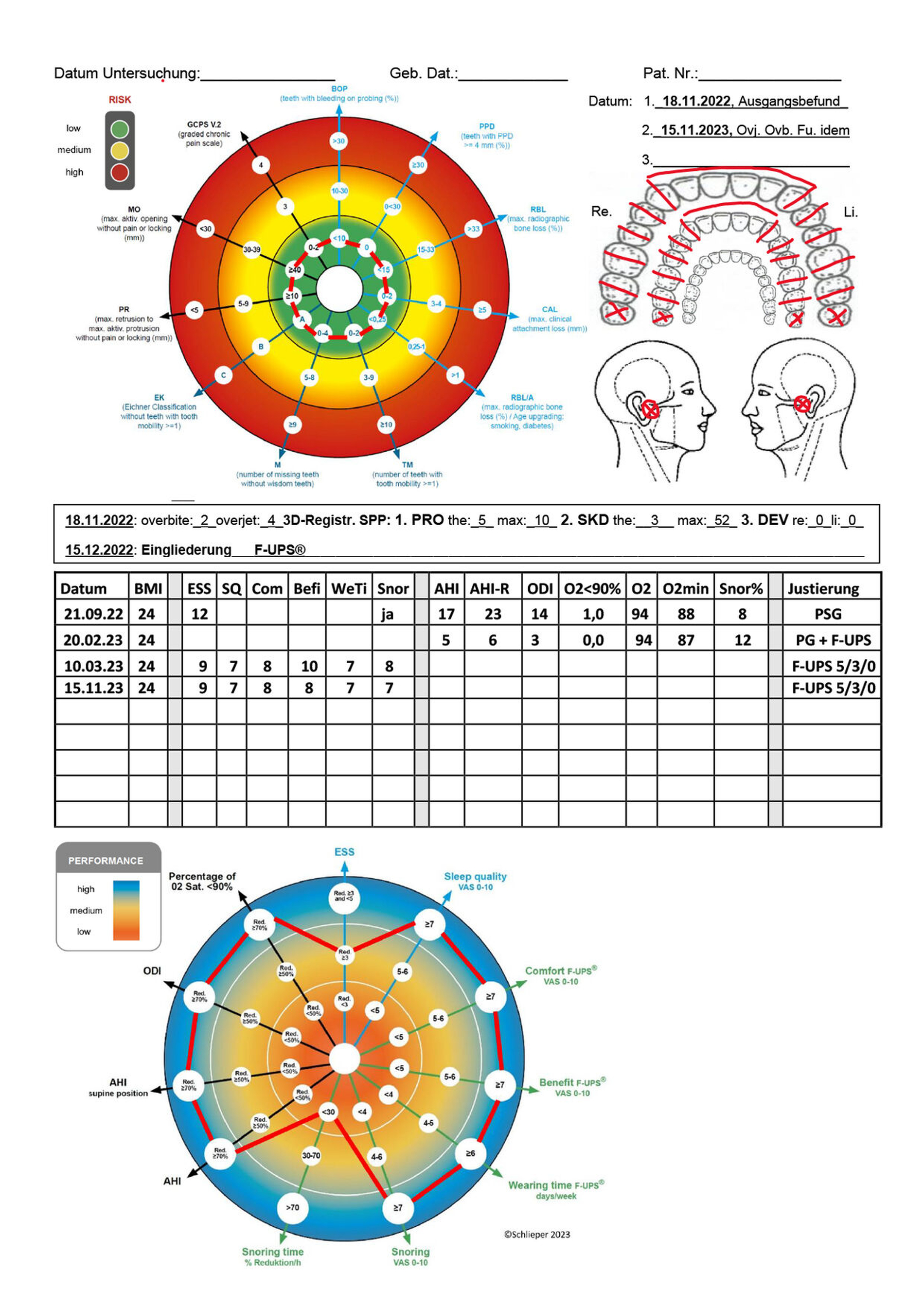
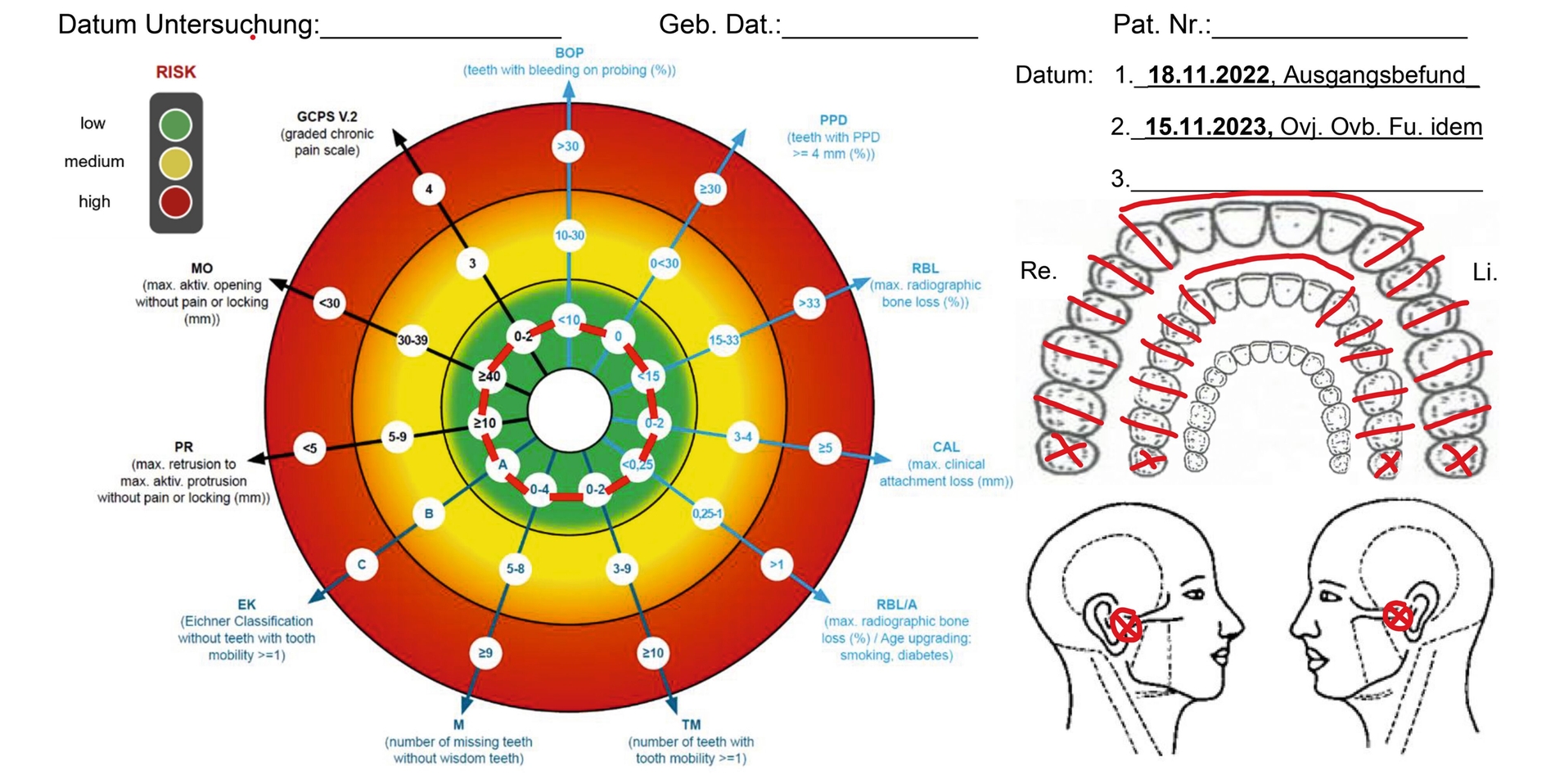
Zur Entscheidung über die Durchführung der UPS-Therapie oder über vorbereitende Maßnahmen erfolgte eine Nutzen-Risiko-Bewertung nach dem Vektordiagramm Risikoprofil (RP) (Abbildung 1) [Bernhardt et al., 2022; Schlieper, 2022]. Damit lassen sich die Prädiktoren, mit denen eine Aussage über das Risiko in den drei Bereichen Parodontologie, Prothetik und Funktion [Eichner, 1955; Schiffman et al., 2014; Tonetti und Sanz, 2019; Türp, 2000] getroffen werden kann, mit ihren Vektoren als Risikoprofil visuell leicht erfassen und im Laufe des Recalls in ihrem Verlauf miteinander vergleichen.
Ein geringgradiges Risiko liegt vor, wenn alle Vektoren im grünen Bereich liegen. In diesem Fall ist die Entscheidung für die UPS-Therapie von einer Nutzen-Risiko-Abwägung unabhängig. Diese Abwägung nimmt in ihrer Bedeutung mit einer zunehmenden Anzahl von Vektoren mit höherer Risikobewertung zu und ist umso komplexer, je mehr Bereiche der Parodontologie, Prothetik und Funktion mit einem höheren Risiko belastet sind. Bei der Patientin lag das individuelle Risikoprofil im grünen und damit im geringgradigen Bereich. Vorbereitende Maßnahmen, etwa restaurative Maßnahmen, waren nicht erforderlich. Die Druckschmerzpunkte über beiden Kiefergelenken bestanden unverändert (Abbildung 1b, Kreis-Kreuz-Markierung oben rechts).
Sonstige Auffälligkeiten konnten nicht festgestellt werden. Vielmehr bestand nun eine auf 52 mm erhöhte maximale SKD. Ober- und Unterkiefer waren vollständig natürlich bezahnt. Der Okklusionsbefund war mit 40 μm-Folie außer im Frontzahnbereich vollständig gegeben (Abbildung 1b, Strichmarkierungen oben rechts). Der Overbite betrug 2 mm, der Overjet 4 mm. Sowohl anamnestisch als auch klinisch bestanden keine Hinweise auf Bruxismus. Damit lag – abgesehen von der von 42 mm auf 52 mm erhöhten maximalen SKD – insgesamt ein unveränderter Befund gegenüber 2012 vor. Die Patientin wurde auf die seltenen, aber typischen Risiken der UPS-Therapie – Zahnstellungs- und Okklusionsveränderungen, Beschwerden im Bereich der Muskulatur und der Kiefergelenke mit und ohne Limitationen und Spannungsgefühle an den Zähnen beziehungsweise Zahnreihen – aufgeklärt und willigte in die UPS-Therapie ein.
Auswahl der Bissgabeln
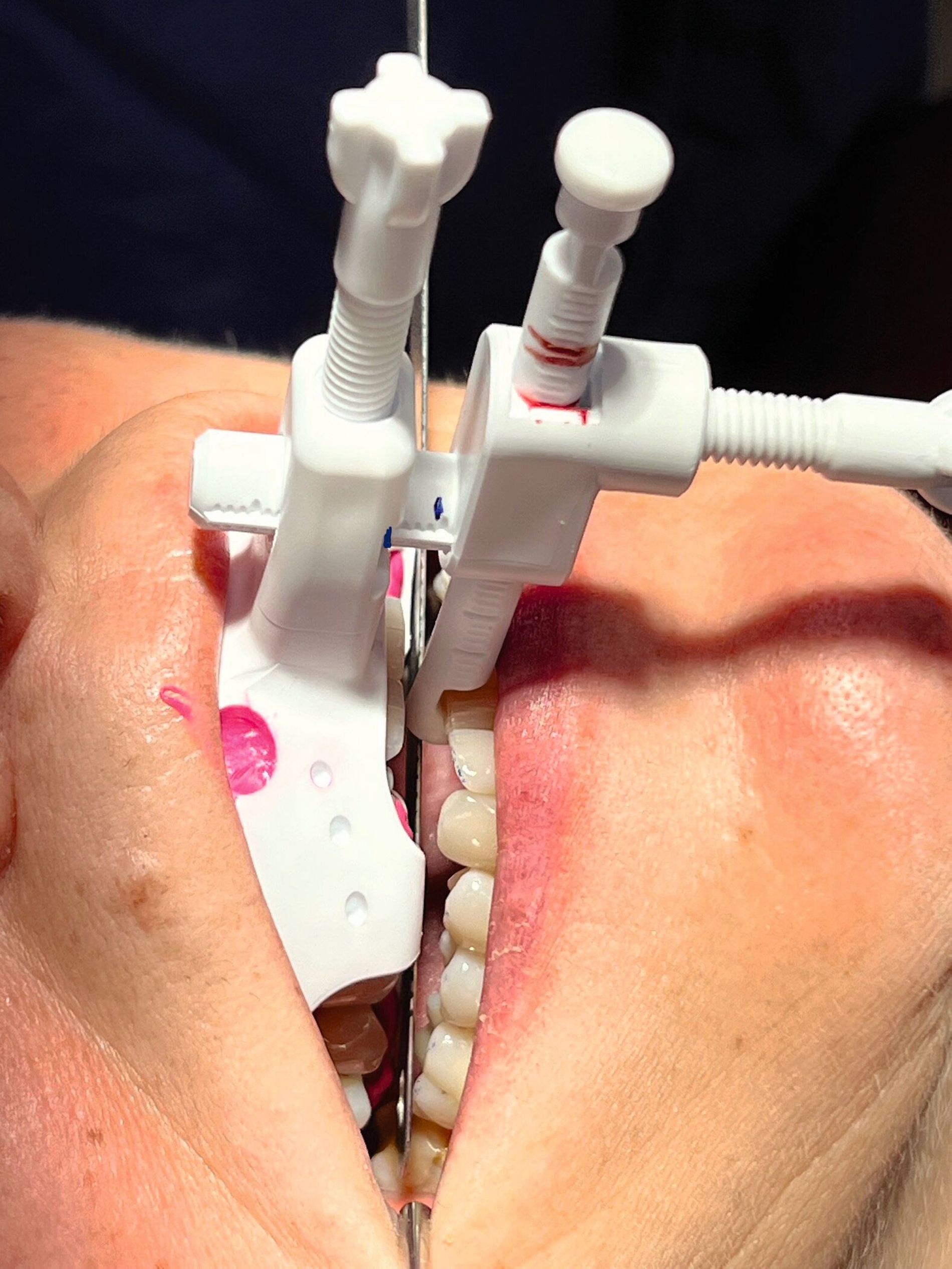
„Zur Bestimmung einer reproduzierbaren, schmerz- und spannungsfreien Kieferrelation für die Startposition einer UPS sollen Hilfsmittel verwendet werden, die eine Justierung der Kiefer in allen drei Achsen in liegender Position gestatten“ [Bernhardt et al., 2022]. Als Hilfsmittel werden standardmäßig Bissgabeln (Bite forcs, Gauges) eingesetzt [Fransson et al., 2003; Ippolito et al., 2020]. Gegenüber der Axiografie haben sie den Vorteil, dass die dreidimensionale Justierung der Startprotrusionsposition (SPP) unter funktionellen und neuromuskulären Bedingungen reproduzierbar durchgeführt werden kann.
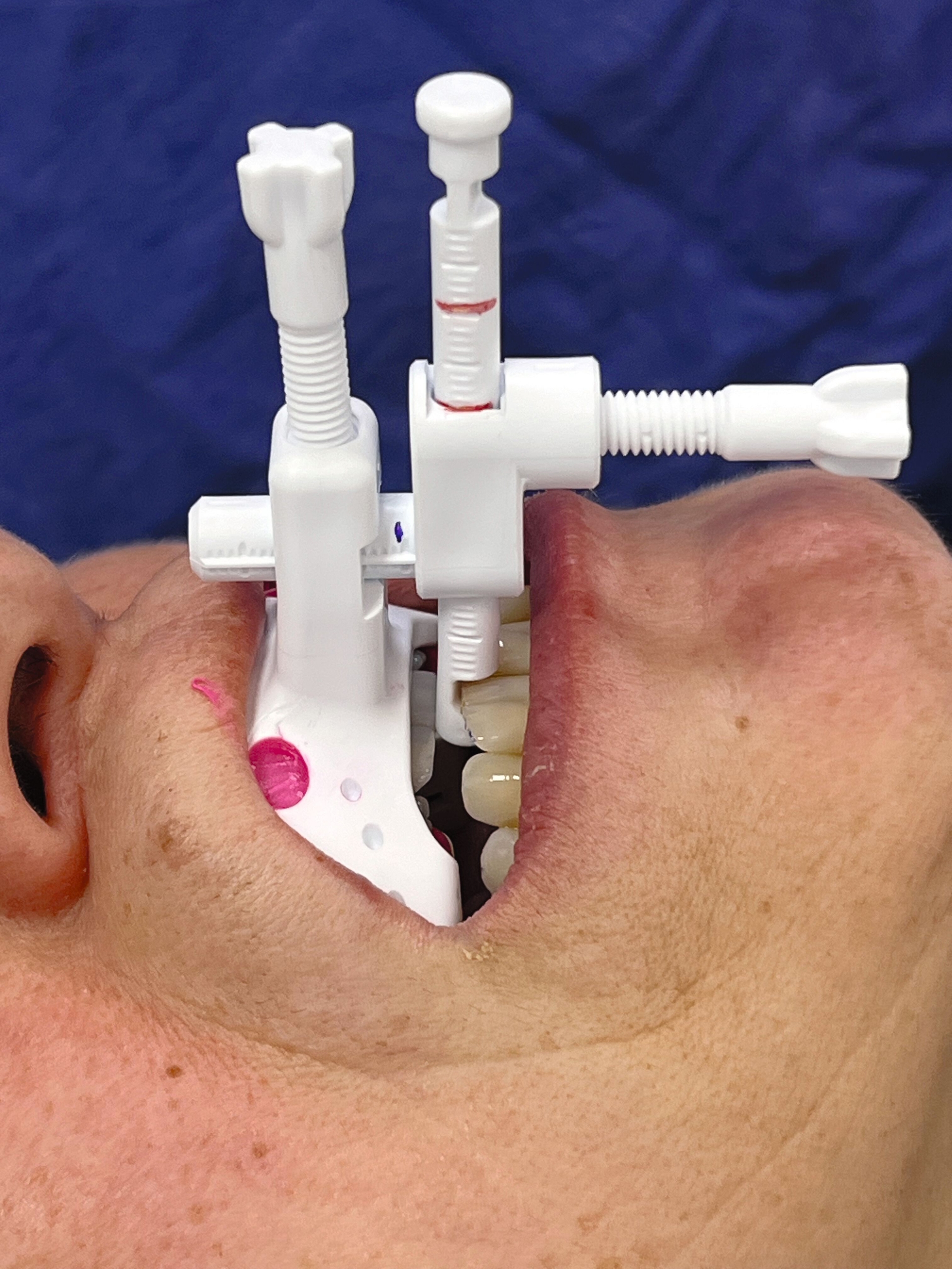
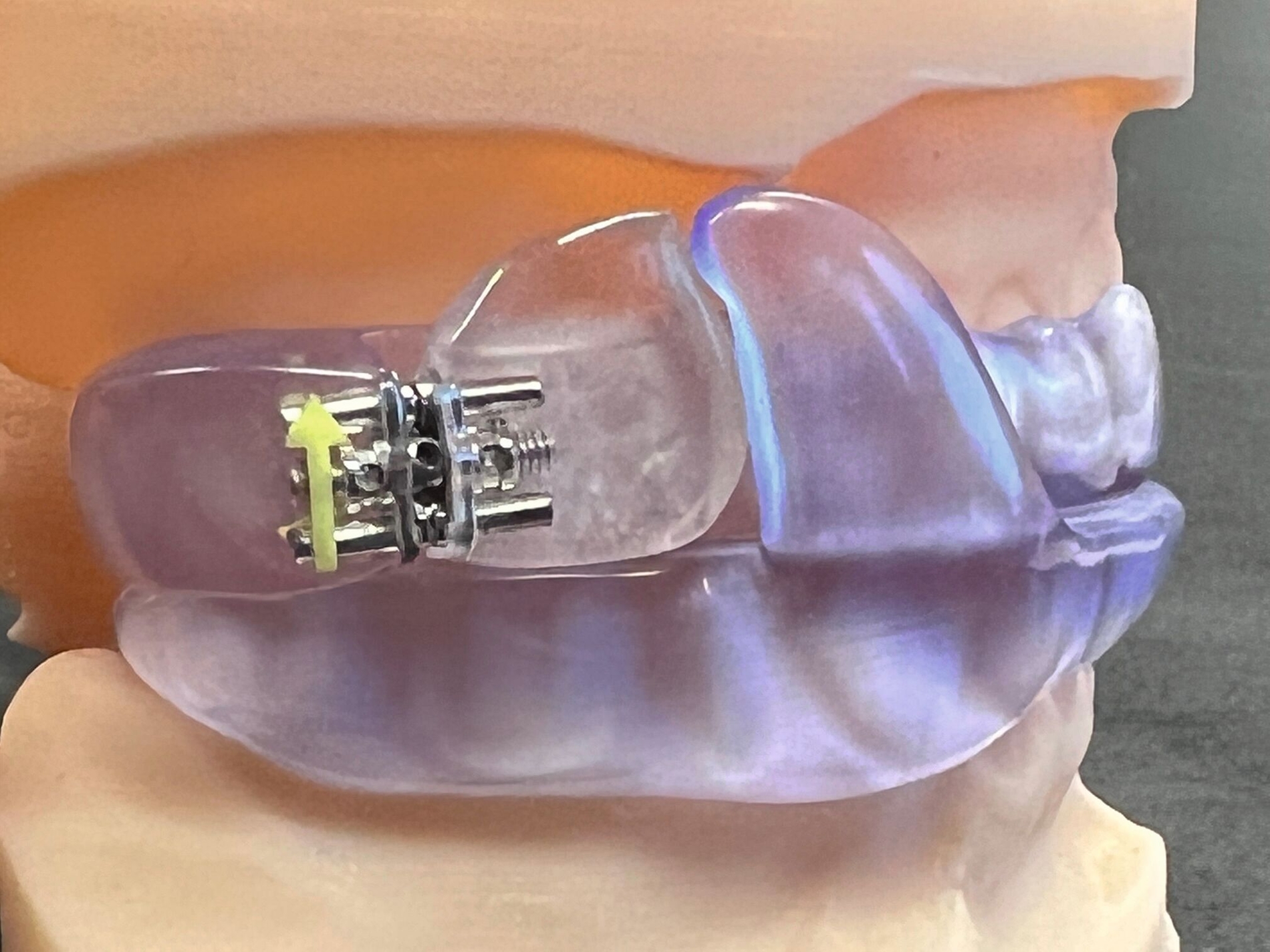
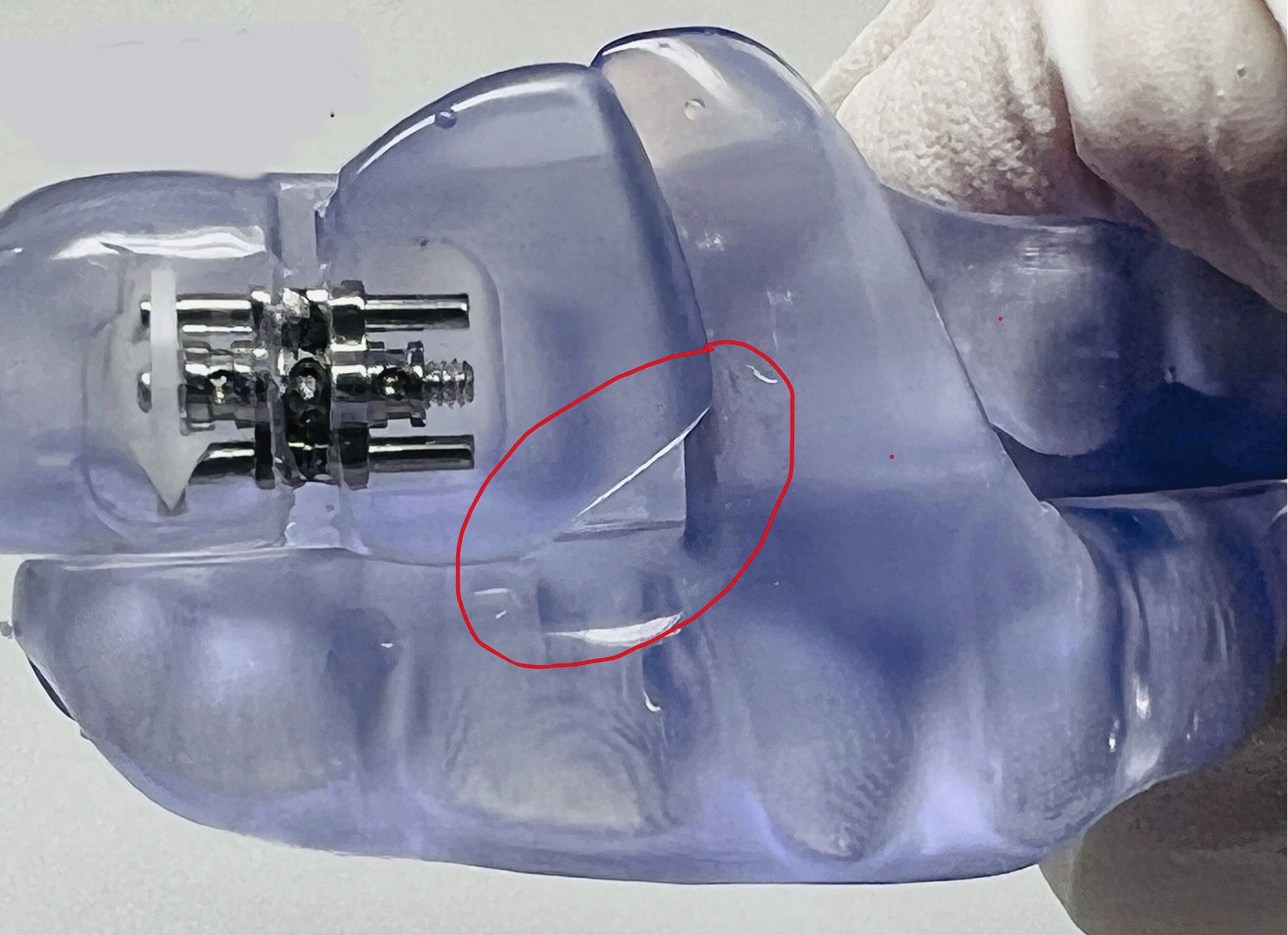
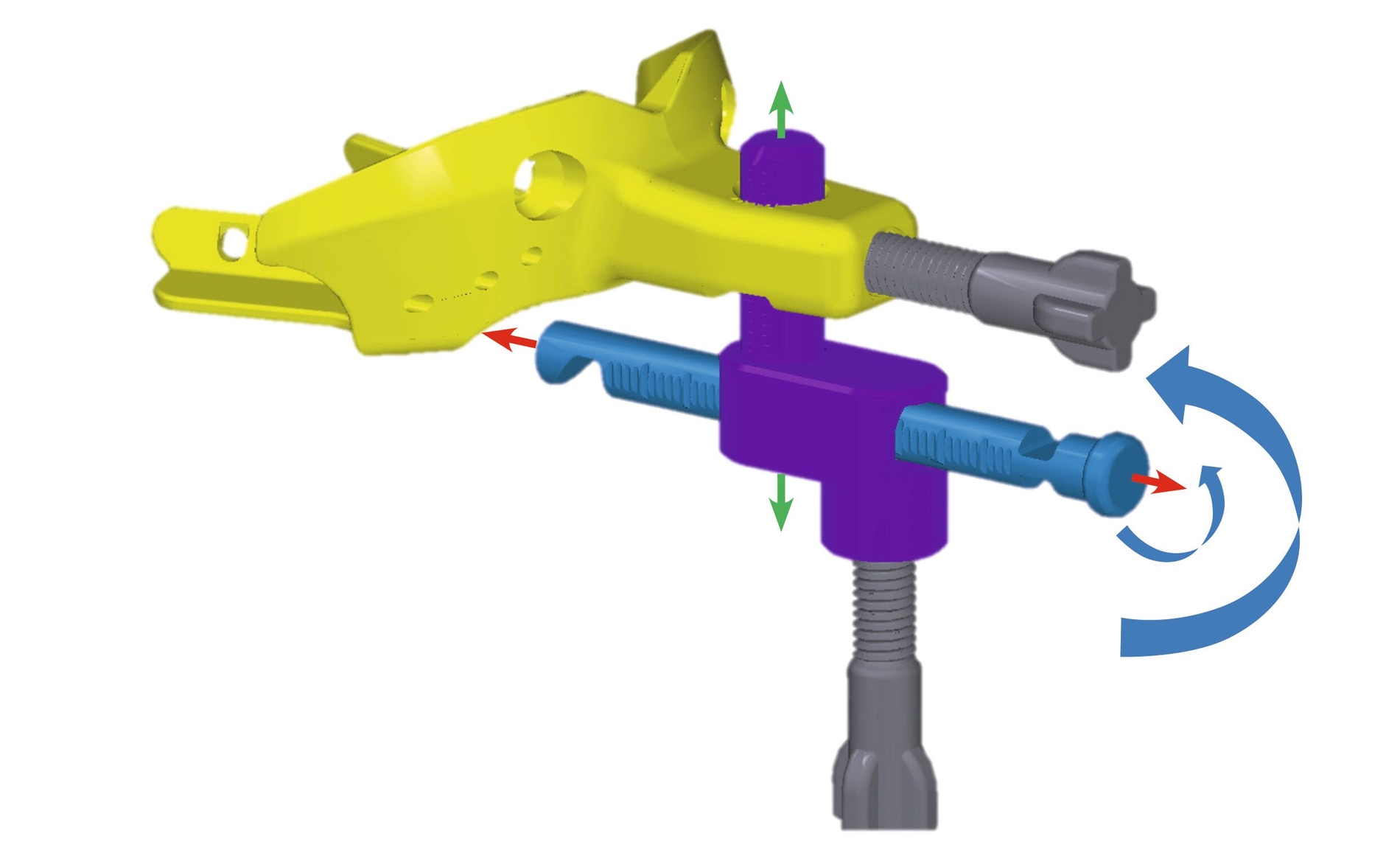
Im vorliegenden Fall kam die temporär am Oberkiefer arbeitsstabil fixierbare, MDR-konforme (Unique Device Identification, UDI 4260731570017T) 3-D-Bissgabel JS-Gauge® (JS) (Abbildung 2) zur Anwendung [Schlieper, 2022]. Diese eignet sich universell für alle Kieferformen und Größen und kann wiederaufbereitet und wiederverwendet werden. Sie besteht aus einem Bisslöffel, gelb markiert, einem vertikalen Stift, violett markiert, und einem horizontalen Stift, blau markiert, sowie zwei Feststellschrauben, grau markiert. Der vertikale und der horizontale Stift lassen sich stufenlos sowohl drehen als auch verschieben. Dies ermöglicht ohne weitere Maßnahmen wie Einschleifen oder Auftragen eine 3-D-Justierung des Unterkiefers unter sicherer Auflage inzisal. Die JS lässt die Front- und die Seitenzähne labial beziehungsweise bukkal frei, so dass ein Justieren der Startprotrusionsposition unter Sicht und die Registrierung der SPP auch mit dem Intraoralscanner möglich ist.
Messungen der maximalen Protrusion
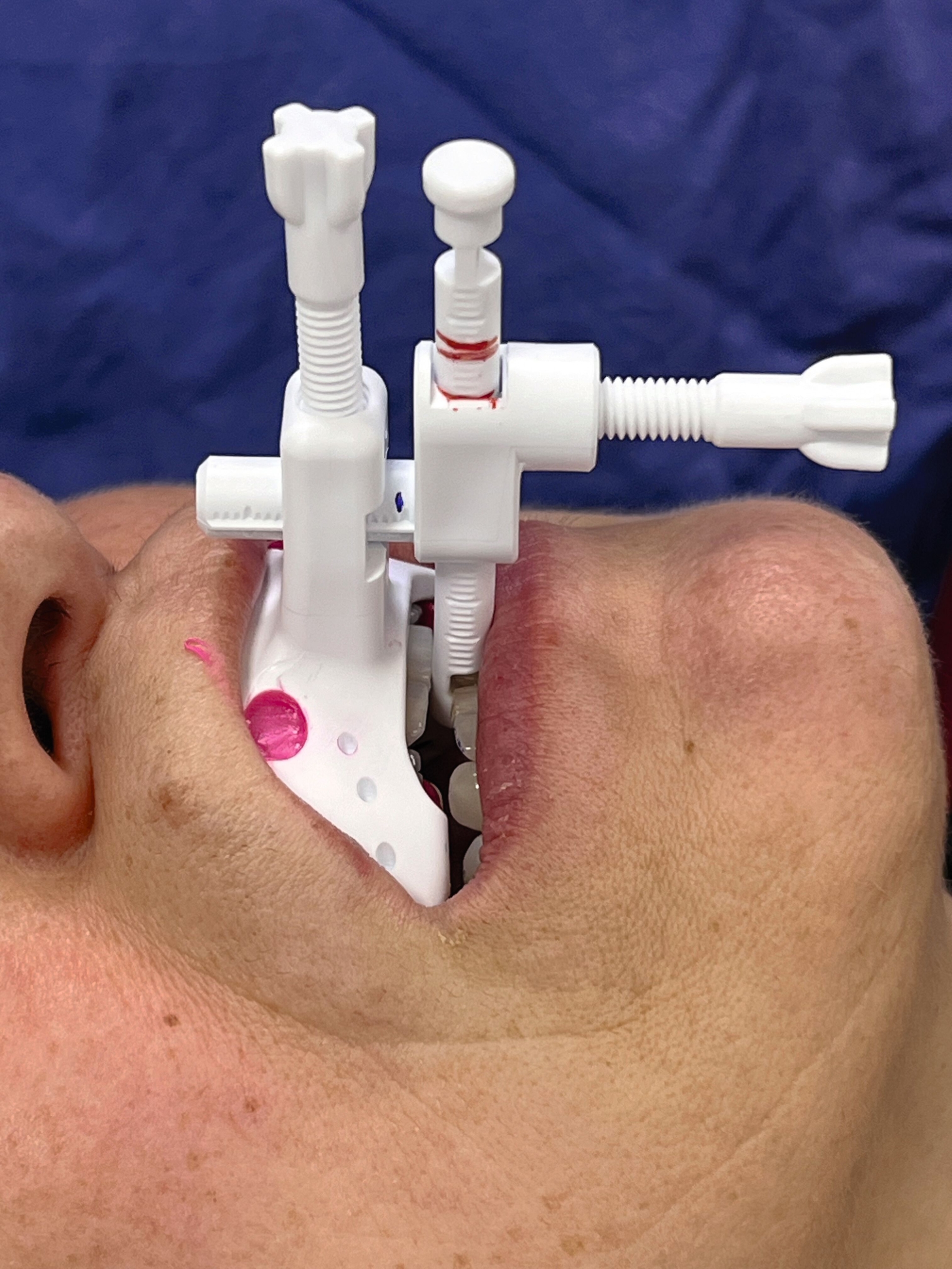
Nach Fixierung der JS mit „Futar® D fast“ (Kettenbach GmbH & Co KG, Eschenburg) am Oberkiefer erfolgten zur Messung der maximalen Protrusion solange Unterkieferbewegungen zwischen maximaler Retrusion und maximaler Protrusion [Ippolito et al., 2020], bis diese auf dem horizontalen Stift mit Markierungen mindestens dreimal reproduziert werden können. Im vorliegenden Fall betrug die maximale Protrusion 10 mm (Abbildung 3). Die Messung wurde als maximale Protrusion im BD (Abbildung 12, Pro max) und im RP des BD (Abbildung 1b) eingetragen.
Auswahl der UPS-Bauart
Die Justierung der Transversalposition der SPP, die ausnahmslos habituell und von allen drei Raumrichtungen zuletzt justiert wird, ist unabhängig von der UPS-Bauart. Für die Justierung der Protrusion und der Bisssperrung der SPP bedarf es dagegen der Anwendungshinweise des Herstellers. Bedingt durch die unterschiedlichen Auswirkungen der jeweiligen Bauart einer UPS auf Abmessungen, Funktionsweise und Effektivität ist eine allgemeine Empfehlung dazu nicht möglich. Deshalb muss vor der Justierung mit der Bissgabel die Entscheidung über die Bauart der UPS getroffen werden.
Grundsätzlich ist bei der Justierung zu beachten, dass mit zunehmender Protrusion die Wirkung zu- und die Adhärenz abnimmt und bei gleichzeitig zunehmender Bisssperrung die Wirkung und die Adhärenz abnehmen [Mayoral et al., 2019; Lee et al., 2018; Sanz et al., 2021]. Anwendung sollen deshalb nur zahntechnisch individuell angefertigte, zweiteilige, bimaxillär verankerte UPS finden, die eine individuell reproduzierbare Adjustierung und die Möglichkeit einer individuellen Nachjustierung mindestens in Millimeterschritten ermöglichen [Bernhardt et al., 2023; GBA, 2021]. Der Tragekomfort – als größter Vorteil der UPS gegenüber der Positivdrucktherapie (PAP) und als wichtigste Voraussetzung für die Adhärenz – ist maßgeblich von Bedeutung, so dass auf eine Justierung der SPP in der Komfortzone des Patienten zu achten ist.
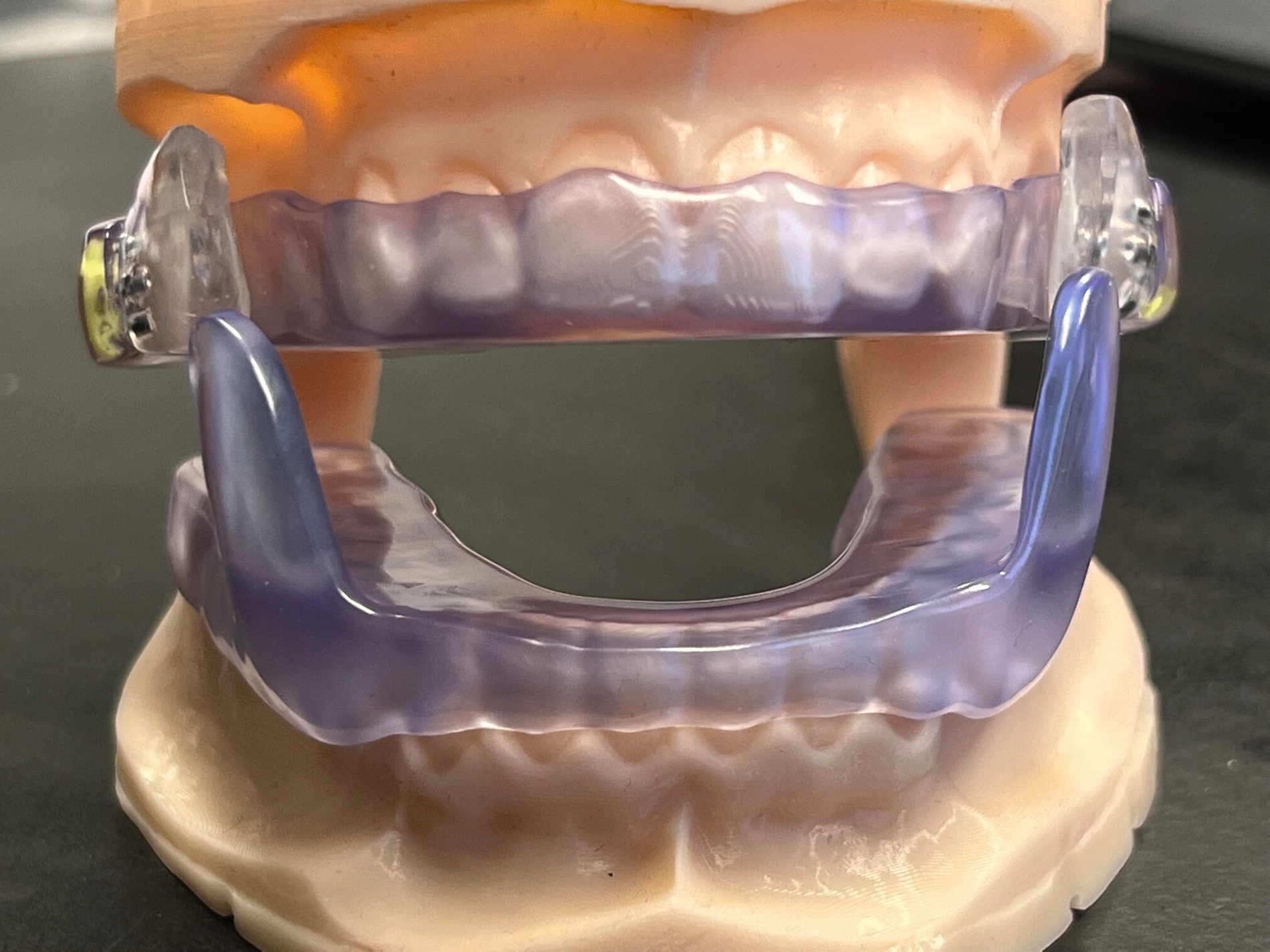
Justierung und Registrierung der SPP
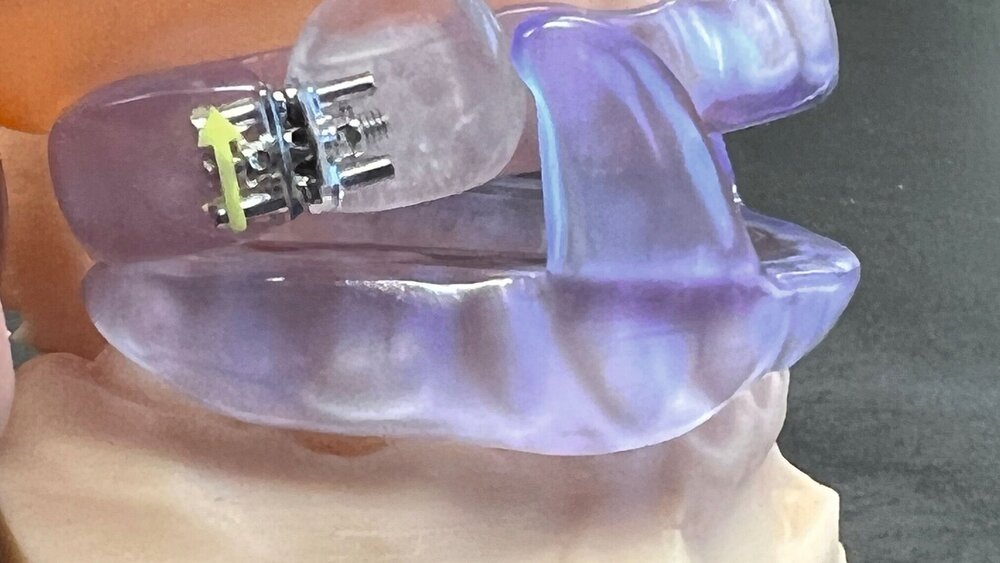
Im vorliegenden Fall fiel die Entscheidung für die patentierte, MDR-konforme (UDI 426073157F-UPS3C), thermoelastische und im CAD/CAM-Verfahren digital herzustellende F-UPS® (F) (Abbildung 4) [Schlieper, 2023]. Sie ermöglicht im Vergleich zu anderen UPS-Bauarten eine individuelle Abstimmung der Unterkieferöffnungs- und Schließbewegung auf den Funktionsbefund der Patientin. Dafür gleiten an der Unterkieferschienenbasis angebrachte flossenförmige Elemente über seitliche Führungsflächen an der Oberkieferschiene. Durch diese Funktionsadaptation kann dem Einfluss kraniofazialer Morphologien und Phänotypen auf den Bewegungsbereich des Unterkiefers [Sanz, 2021] in besonderem Maß patientenindividuell entsprochen werden.
Zudem hemmt diese Steuerung die während des Schlafes normalerweise auftretende Unterkieferöffnung im Bereich bis SKD 15 mm [Miyamoto et al., 1999] und verhindert dabei eine Reduzierung der Protrusion. Frontale Gummizüge oder andere kieferöffnungsbegrenzende Elemente sind ausnahmslos nicht erforderlich. Die Justierung der Protrusion (Abbildung 5) und der Bisssperrung (Abbildung 6) folgt einem standardisierten Protokoll in liegender Behandlungsposition [Schlieper, 2023].
Die Justierung der SPP ist nach habitueller Einstellung der Mittellinie (siehe oben) dann abgeschlossen, wenn binnen fünf bis zehn Minuten in dieser Position keine pathologischen Funktionsbefunde auftreten und kein Dyskomfort vorliegt. Nach Durchlaufen dieses standardisierten Protokolls konnte die Justierung der SPP der Patientin mit einer Protrusion von 5 mm, einer minimalen Bisssperrung von 2 mm, die eine SKD von 3 mm bewirkte, und einer Mittellinienposition des Unterkiefers abgeschlossen werden.
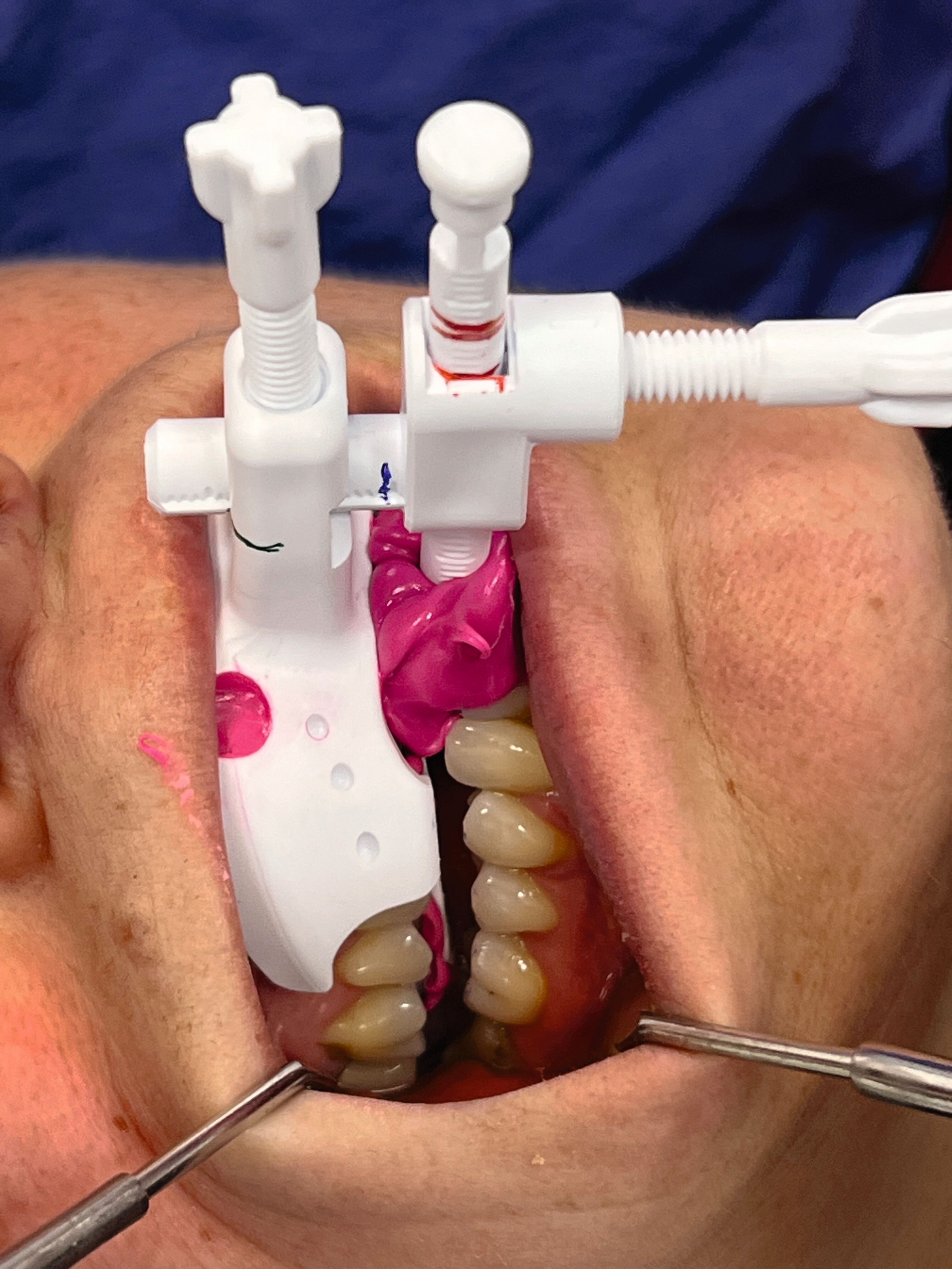
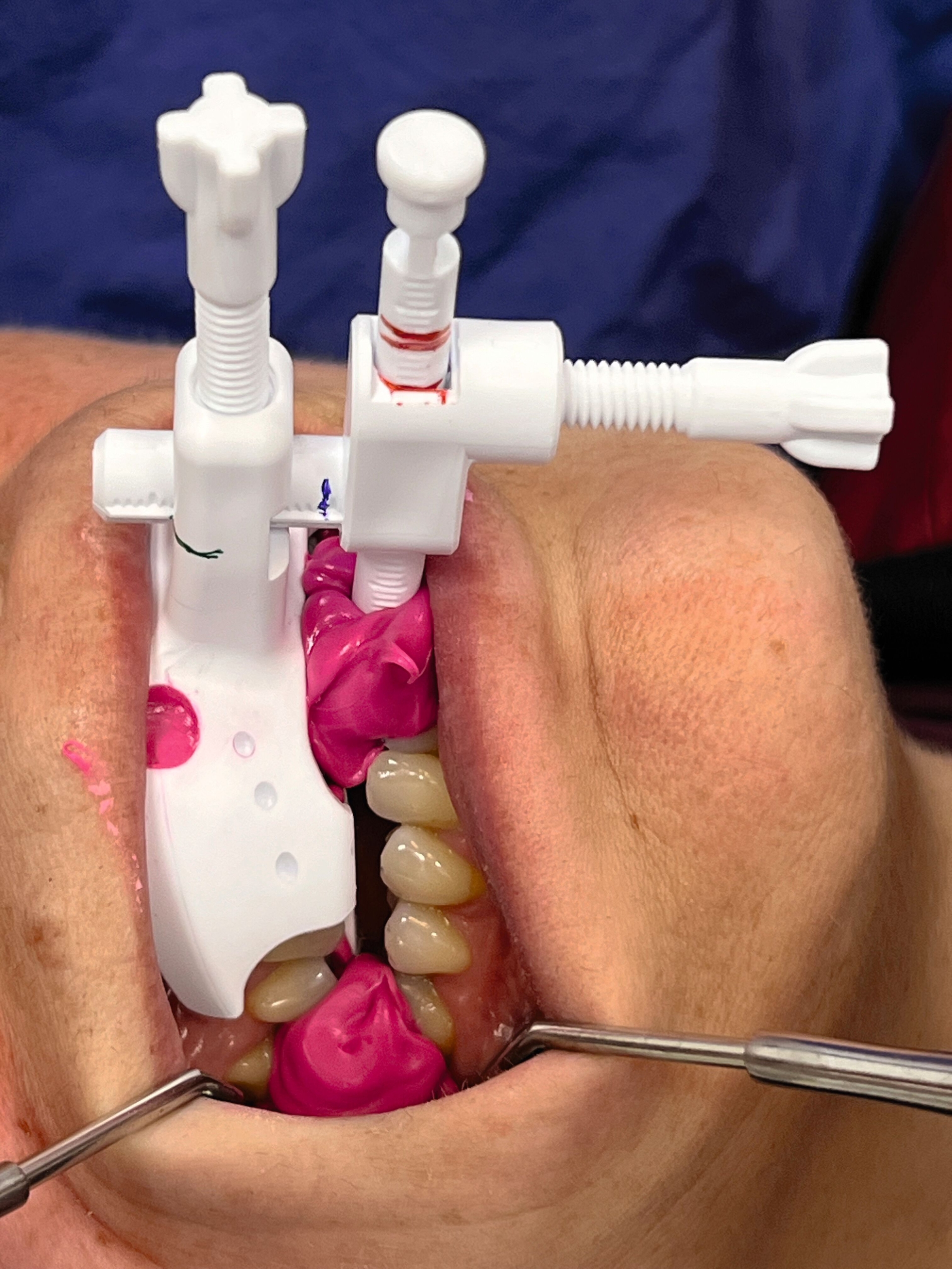
Es folgte zunächst die lagestabile Verschlüsselung dieser SPP mit „Futar® D fast“ zwischen den ersten Frontzähnen mit Abwarten der Aushärtung (Abbildung 7a). Erst danach wurde zwischen den distal gelegenen Zahnreihen ebenfalls verschlüsselt (Abbildung 7b). Alternativ ist auch die seitliche Registrierung mit dem Intraoralscanner nach frontaler Verschlüsselung mit Futar D möglich.
Labortechnische Herstellung
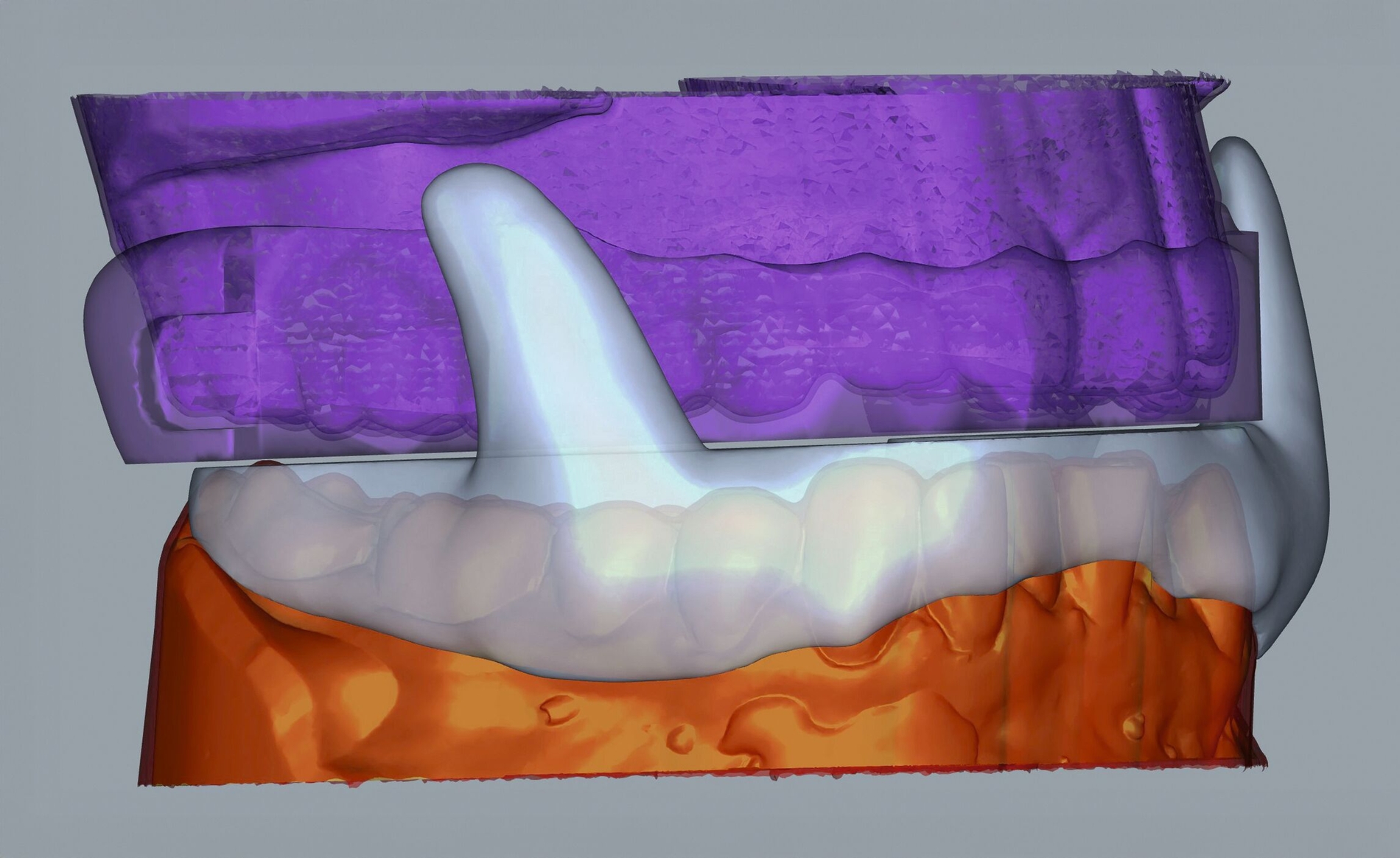
Die Herstellung der F-UPS® inklusive beider seitlicher Flossen und der korrespondierenden Führungsbahnen erfolgt nach Digitalisierung der drei Futar D-Schlüssel (Abbildung 7b) im zahntechnischem Labor. Im 3-D-CAD-Verfahren wurde die Urbauart der F (Abbildung 4) nach standardisierten Vorgaben mithilfe des Programms Exocad patientenbezogen individualisiert (Abbildung 8). Die 3-D-CAM erfolgte im Druckverfahren (lichthärtendes thermoelastisches Resin) (Abbildung 9). Für die stufenlose Justierung der Protrusionszunahme um bis zu 5 mm wurden beidseitig Dehnschrauben zwischen Oberkieferschienenbasis und Führungsfläche verbaut (Abbildung 10).
Eingliederung
Die Eingliederung der F-UPS® fand im Dezember 2022 statt. Abbildung 10 zeigt die Flossen/Führungselemente in der SPP. Die Eingliederung beginnt obligatorisch mit dem Anwärmen der F im lauwarmen Wasserbad für zwei bis fünf Minuten, wobei die Temperatur 40 Grad Celsius nicht übersteigen darf. Hierdurch erreicht die F erst die gebrauchsfähige Elastizität für den Einsetzvorgang. Kontrolliert und bewertet wurden Passung, Retention, Tragekomfort sowie die geführten Gleitbewegungen. Wegen der vorliegenden Funktionsstörung der Kiefergelenke mussten wir die Führungsflächen für das Gleiten in die Protrusion gegenüber der Urbauart der F flacher gestalten, um die Komfortzone zu erreichen (vergleiche die Abbildungen 10 und 11B mit den Abbildungen 4B und 4C). Mit der Patientin wurden das Anwärmen, das Einsetzen und Entfernen und die obligatorische Kiefergymnastik, die nach jedem Tragen der F erfolgen soll, eingeübt, die Pflegehinweise wurden erklärt und die Bedienungsanleitung der F ausgehändigt.
Bewertung der Effektivität
Nach Eingliederung der F folgten nach einer Eingewöhnungsphase am 20. Februar 2023 eine schlafmedizinische und zwei zahnmedizinische Kontrollen am 10. März und am 15. November 2023 mit dem Vergleich der erhobenen Verlaufsdaten (Abbildung 12). Ziel ist die Effektivitätsbewertung der Therapie mit der Risiko-Nutzen-Analyse für die Patientin. Davon hängt ab, ob die Indikation für oder gegen eine Nachjustierung oder sogar gegen die Fortführung der Therapie gestellt werden muss. Dies geschieht in einem interdisziplinären Austausch zwischen Schlafmediziner und Zahnarzt. Ob oder inwieweit die UPS geeignet ist, das Behandlungsziel zu erreichen, also die Effektivität ausreicht, ist von zwei Faktoren abhängig:
Als relevant für die Bewertung der Adhärenz gelten die Tragedauer und die subjektiven Bewertungen des Patienten nach der visuellen Analogskala (VAS) hinsichtlich des Schnarchens (falls eingangs vorhanden) und der Nebenwirkungen [Dieltjens et al., 2015], des Nutzens sowie in besonderem Maß hinsichtlich des Tragekomforts der F (Tabelle 1).
Für die Bewertung des Wirkungseintritts (Tabelle 2) gilt grundsätzlich der vom Patienten empfundene Nutzen hinsichtlich bewertungsrelevanter Endpunkte wie Tagesschläfrigkeit, Schlafqualität und Vigilanz [IQWiG, 2020]. Messtechnische Parameter aus schlafmedizinischer Diagnostik mittels Polygrafie/Polysomnografie [Stuck et al., 2020] liefern darüber hinaus Anhaltspunkte zur objektiven Bewertung.
Bewertung der Adhärenz | |
|---|---|
WeTi: | Durchschnittliche Tragedauer der F-UPS® pro Woche: 0 – 7 |
Com: | Tragekomfort der F-UPS® (VAS): unbequem 0 – 10 sehr bequem |
Befi: | Nutzen der F-UPS® (VAS): kein Nutzen 0 – 10 sehr großer Nutzen |
Snor: | Wirkung der F-UPS gegen Schnarchen (VAS): Schnarchen unverändert stark 0 – 10 kein Schnarchen mehr |
Tab. 1: Bewertung der Adhärenz: Subjektive Einschätzung durch die Patientin am 10.3.2023 und am 15.11.2023 (Abb. 12), Quelle: Schlieper |
Bewertung des Wirkungseintritts | |
|---|---|
SQ: | Wirkung der F-UPS® auf den Schlaf (VAS): schlecht, immer noch müde 0 – 10 sehr gut, jetzt ausgeruht |
ESS: | Tagesschläfrigkeit: Epworth Sleepiness Scale (ESS) |
PSG beziehungsweise PG: | Polysomnografie/Polygrafie |
Tab. 2: Bewertung des Wirkungseintritts: objektive Messwerte am 21.09.2022 und 20.02.23 und subjektive Einschätzung durch die Patientin am 10.3.2023 und am 15.11.2023 (Abbildung 12).Quelle: Schlieper |
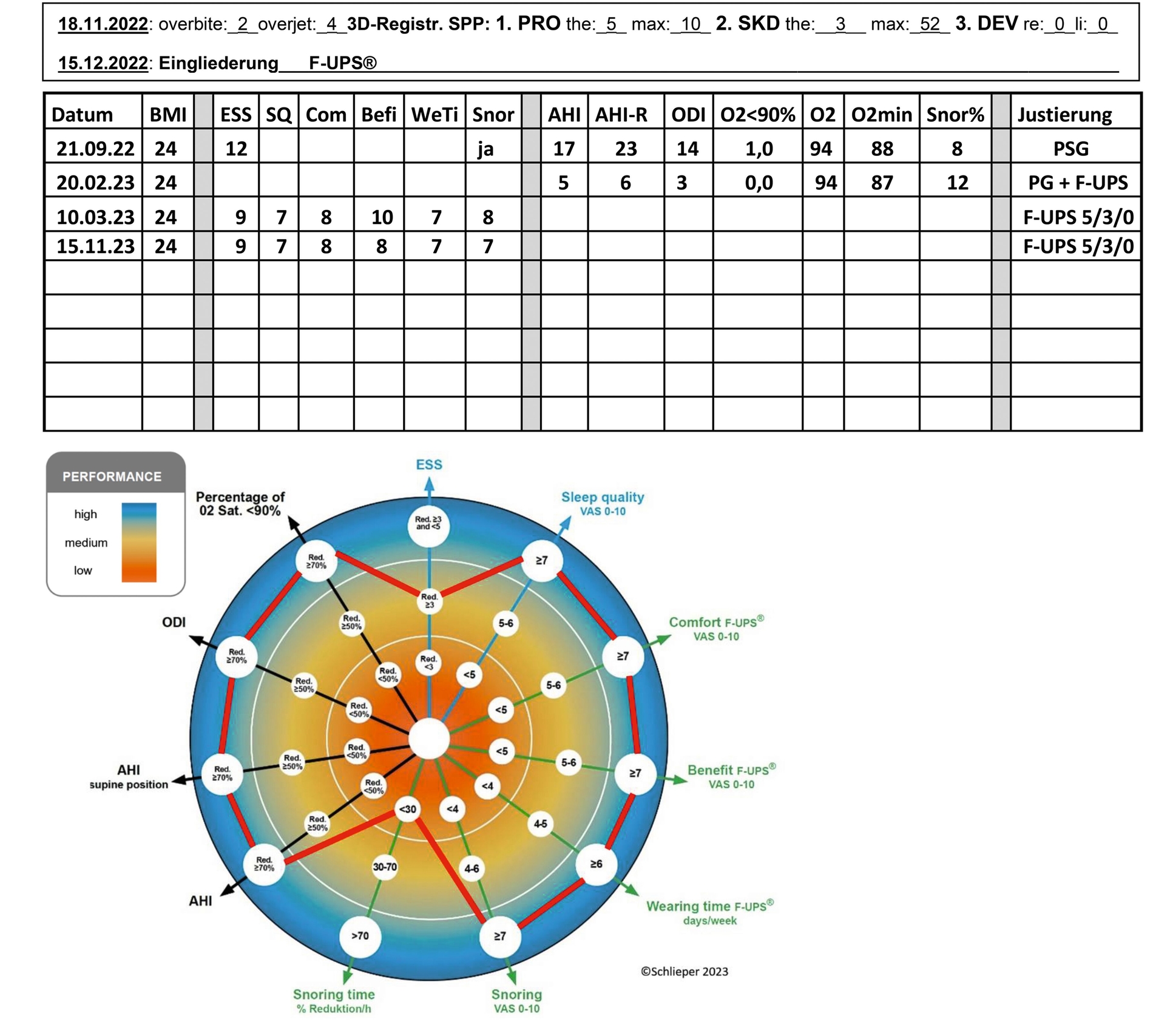
Vektordiagramm-Performance Monitor
Bei der Bewertung der Ergebnisse aus den subjektiven Einschätzungen der Patientin zu den bewertungsrelevanten Endpunkten und zur Adhärenz vom 10. März 2023 und 15. November 2023 sowie den Ergebnissen aus objektiven Messungen vom 21. September 2022 und 20. Februar 2023 wurde der Performance Monitor (PM) in Form eines Vektordiagramms erstellt (Abbildung 12) [Schlieper, 2023]. Die Bezeichnungen im PM für die subjektiven Einschätzungen der bewertungsrelevanten Endpunkte sind in ihrer Schrift und mit ihren Vektorpfeilen blau, die zur subjektiven Einschätzung der Adhärenz mit ihren Vektorpfeilen grün und die für die objektiven Messungen mit ihren Vektorpfeilen schwarz markiert. Um das Zentrum gruppieren sich exzentrisch drei Farbbereiche Rot, Gelb und Blau für die leichtere Visualisierung der Ergebnisbereiche mit geringer, rot markierter Bereich, mittlerer, gelb markierter Bereich, und hoher Performance, blau markierter Bereich.
Die Effektivität ist erreicht, wenn eine insgesamt gesehen hohe Performance besteht und entweder nach der medizinischen und zahnmedizinischen Risiko-Nutzen-Analyse keine Indikation für eine Nachjustierung besteht oder wenn bei indizierter Nachjustierung durch diese das Ausmaß der Adhärenz unverhältnismäßig stark gefährdet würde. Im Ergebnis lag bei der Patientin insgesamt gesehen eine hohe Performance vor. Insofern bedurfte es bei der Patientin weder bei der ersten noch bei der zweiten Kontrolle einer Nachjustierung. Kontrolltermine sollen in Abhängigkeit vom Risikoprofil [Bernhardt et al., 2023; Schlieper, 2023] erfolgen. Aufgrund des niedrigen Risikoprofils und der hohen Performance wurde mit der Patientin eine Wiedervorstellung nach einem Jahr vereinbart.
Schlussfolgerung
Trotz der erschwerten Bedingungen durch die Kiefergelenkstörung konnte unter Einhaltung der Richtlinien für gesetzlich Versicherte [GBA, 2021] mit dem standardisierten Protokoll aus dem Vektordiagramm Risikoprofil, JS-Gauge®, F-UPS® und dem Vektordiagramm Performancemonitor die Therapie des mittelgradigen, Rückenlage-betonten OSAS und des Schnarchens über elf Monate hinweg effektiv und effizient therapiert werden.