Herpes zoster assoziierte Osteonekrose des Oberkiefers
Diese sei mit antiviralen Medikamenten (Aciclovir) behandelt worden und würde sich nun in Abheilung befinden. Im Verlauf der Infektion sei es daraufhin nach einer intraoralen Bläschenbildung im Oberkieferbereich links zu einem spontanen Verlust der Zähne 24 und 25 gekommen, Schmerzen habe er zu diesem Zeitpunkt nicht mehr gehabt.
Anamnese
Nach initialer Lokaltherapie beim Hauszahnarzt erfolgte die Vorstellung in unserer Klinik, eine histologische Sicherung wurde alio loco nicht durchgeführt. Im Rahmen der allgemeinen Anamnese gab der Patient neben einem arteriellen Hypertonus und einer Hypothyreose auch einen insulinpflichtigen Diabetes mellitus an. An Medikamenten wurden Insulin, Metformin, L-Thyroxin und mehrere Antihypertonika eingenommen, Allergien bestanden nicht.
Diagnostik
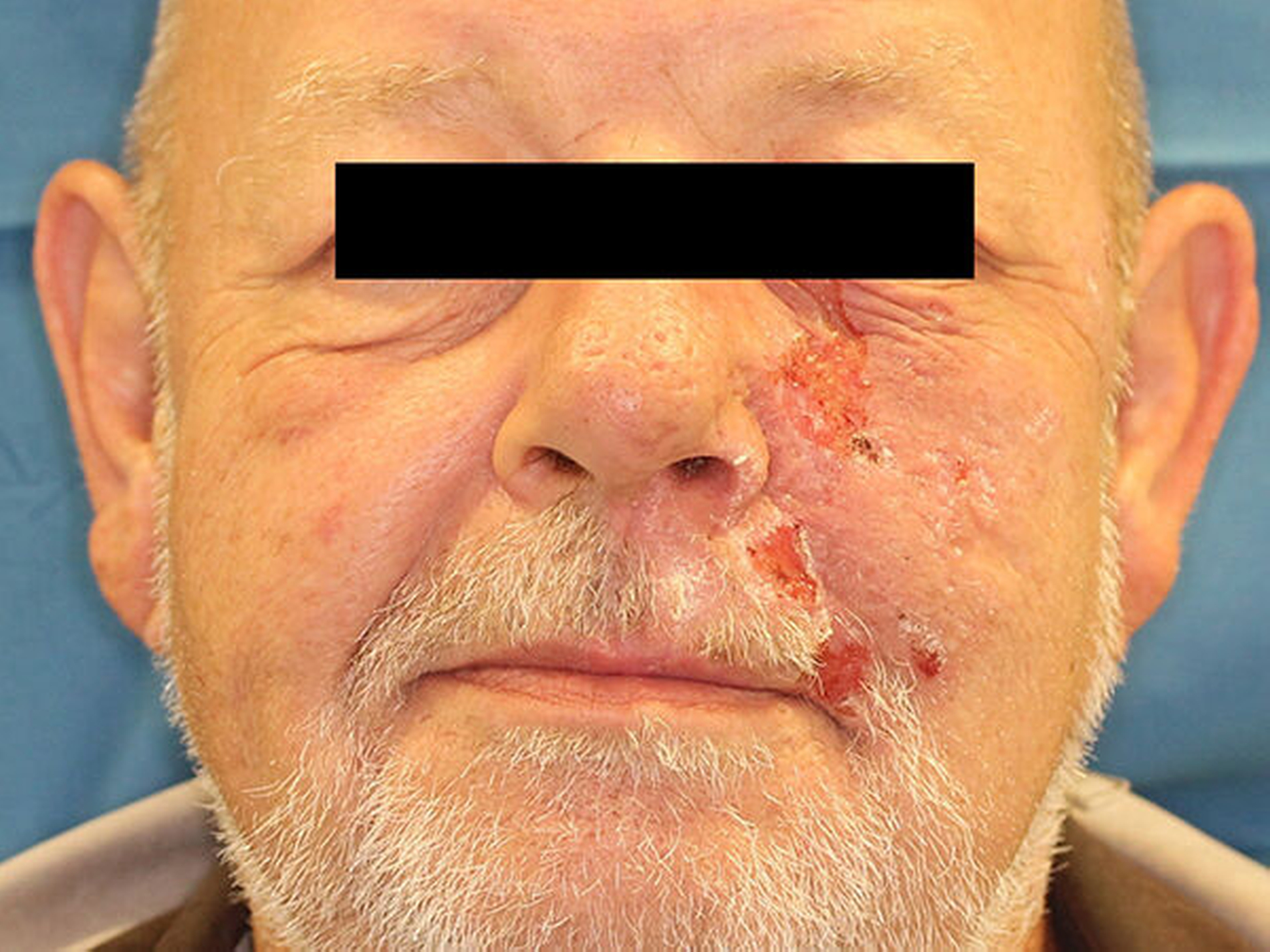
Bei der extraoralen Untersuchung zeigte sich ein Zustand nach Herpes zoster-Infektion mit Krustenbildung und narbigen Einziehungen im Ausbreitungsgebiet des Nervus infraorbitalis links (Abbildung 1).
Die Haut war zum Teil noch gerötet und überwärmt. Daneben bestand eine Hypästhesie des Nervus infraorbitalis mit negativer Spitz-Stumpf-Diskrimination. Der Nervus facialis zeigte keinen pathologischen Befund. Intraoral fand sich ein konservativ und prothetisch insuffizientes Restgebiss. In regio 024 / 025 zeigte sich ein freiliegender nekrotischer Knochen (Abbildung 2).
Die Mundschleimhaut in diesem Bereich war gerötet und atrophisch verändert, auf Palpation war Sekret exprimierbar, ein Abstrich wurde genommen. Bläschen oder Krusten waren nicht eruierbar. Der Zahn 23 war in seiner Alveole beweglich und wurde nur über die bestehende Brückenkonstruktion regio 21 bis 23 gehalten. An den Zähnen 23, 27 und 28 fanden sich jeweils erhöhte Taschensondierungstiefen von 9 bis 10mm. In der radiologischen Bildgebung (fremd-OPG / DVT) zeigte sich ein osteolytisch veränderter Knochen mit Sequesterbildung regio 23 bis 026 (Abbildung 3). Die angrenzende Kieferhöhlenschleimhaut war polypös verändert.
Therapie
Es erfolgte zunächst eine ambulante Lokaltherapie mit regelmäßigen Spülungen und Applikation von Metronidazol-Gel. Der Patient wurde in der Folge nach weiterem Abklingen der extraoralen Symptomatik und bei Beschwerdefreiheit zur operativen Revision stationär aufgenommen. Der ambulant genommene Wundabstrich ergab den Nachweis von reichlich Prevotella buccae in der Kultur, sodass nach Antibiogramm eine antibiotische Begleittherapie mit Ampicillin über sieben Tage eingeleitet wurde.
In der Labordiagnostik fanden sich regelrechte Routineparameter im Blutbild, in der klinischen Chemie und der Gerinnung. Der zusätzlich bestimmte HAB1c-Wert war mit 6,0 Prozent (Referenz 4,8 bis 5,9 Prozent) nur minimalst erhöht. Daraufhin erfolgte die operative Revision von intraoral mit Oberkieferteilresektion links, Dekortikation, modellierender Osteotomie und Fistelexzision. Der Knochen musste teilweise bis auf die Schneider´sche Membran reduziert werden (Abbildungen 4a und 4b), eine Eröffnung der Kieferhöhle erfolgte nicht. Die Zähne 21, 23, 27 und 28 waren nicht erhaltungsfähig. Die Defektdeckung erfolgte zweischichtig mittels Narben-Periostlappen und Einzelknopfnähten der Schleimhaut (Abbildung 5).
Befund
Die pathohistologische Begutachtung bestätigte den klinischen Verdacht auf eine Osteonekrose mit mäßiger Gingivitis marginalis superficialis. Eine entzündliche Alteration nach stattgehabter Herpes zoster-Infektion konnte nicht mehr nachgewiesen werden.
Der Patient wurde schließlich nach einer Woche in unsere ambulante Nachsorge entlassen. Im Rahmen der Verlaufskontrollen zeigte er sich absolut beschwerdefrei. Klinisch fanden sich allseits reizlose und dichte Schleimhautverhältnisse ohne freiliegenden Knochen (Abbildung 6) bei regelrechter radiologischer Kontrolle mit einem harmonischen Knochenniveau und Rückgang der Schleimhautschwellung im Bereich der basalen Kieferhöhle sowie der vorbestehenden Hypästhesie im Bereich des Nervus infraorbitalis. Der Patient wünschte nach erfolgter Behandlung eine prothetische Versorgung durch den Hauszahnarzt.
Diskussion
Der Herpes zoster ist eine hochkontagiöse Viruserkrankung durch das Varizella-Zoster-Virus (VZV), bei der es zu einem schmerzhaften, gürtelförmigen Hautausschlag mit Bläschenbildung kommt. Die Erkrankung wird deshalb im allgemeinen Sprachgebrauch auch Gürtelrose genannt. Das VZV ist ein DNA-Virus aus der Gruppe der Herpesviren (Humanes-Herpes-Virus-3), das beim Menschen auch die Windpocken hervorruft [Levin, 2014].
Die Viren persistieren nach der Windpocken-Infektion anschließend in den Spinal- und Hirnganglien und können bei einer Reaktivierung die Gürtelrose im entsprechenden Dermatom auslösen [Civen et. al., 2009], es handelt sich somit um eine endogene Reaktivierung. Ursächlich hierfür ist meistens eine Immunkompromittierung des Patienten, zum Beispiel durch Medikamente, Krebserkrankungen oder AIDS, aber auch traumatisch, durch Strahlung oder Stress [Attal et. al., 2015].
Im vorliegenden Fall bestand ein insulinpflichtiger Diabetes mellitus Typ 1 und somit eine erhöhte Infektanfälligkeit, was zur Reaktivierung des VZV ebenfalls beitragen haben könnte, da in der Literatur diesbezüglich ein erhöhtes Risiko beschrieben wird [Kalra et. al., 2016].
Die Herpes zoster Infektion tritt weltweit auf, in Deutschland erkranken etwa 400.000 Einwohner pro Jahr. Die Inzidenz liegt je nach Studie bei 4-9 / 1.000 Personen pro Jahr mit einem Erkrankungsgipfel ab dem 50 Lebensjahr [Ultsch et. al., 2011]. Das Lebenszeit-Risiko an einer Gürtelrose zu erkranken liegt bei 25 bis 30 Prozent [Robert Koch-Institut, 2017]. Die Infektion führt in der Regel zu einer lebenslangen Immunität, ein erneuter Ausbruch ist jedoch prinzipiell möglich [Yawn et. al., 2011].
Herpes zoster assoziierte Osteonekrosen im Oberkiefer sind extrem selten, in der internationalen Literatur sind etwa 50 Fälle publiziert. Der erste Fall wurde bereits 1922 durch Gonnet beschrieben [Dechaume, 1955], in vielen Kasuistiken bestand eine Immunsuppression aufgrund einer HIV-Infektion [Schwartz et. al., 1989]. Auch im Unterkiefer wurden bereits Fälle beschrieben [Meer et. al., 2006].
Typisch für eine Herpes zoster assoziierte Osteonekrose ist, wie auch im vorliegenden Fall, ein spontaner Zahnverlust, aber auch dentale Komplikationen wie Parodontitis, periapikale Läsionen, Nekrosen der Zahnpulpa und Wurzelresorptionen kommen vor [Gupta et. al., 2015]. Die Latenzzeit zwischen der Herpes zoster-Infektion und dem Auftreten der Osteonekrose kann mehr als einen Monat betragen, durchschnittlich betrug das Zeitintervall 21 Tage [Siwamogstham et. al., 2006]. Fast in allen Fällen ist die klinische Präsentation streng einseitig auf den Quadranten des betroffenen Trigeminusastes limitiert [Lambade et. al., 2012], wie auch in der vorliegenden Kasuistik.
Fazit für die Praxis
Fazit für die Praxis
Der Herpes zoster ist eine häufige, hochkontagiöse, reaktivierte Viruserkrankung meist bei älteren Menschen. Eine Immunsuppression sollte abgeklärt werden.
Intraorale Komplikationen wie Zahnverlust, Osteonekrosen, parodontale Problematiken, Nekrosen der Zahnpulpa und Wurzelresorptionen können auftreten.
Die Latenzzeit zwischen der Herpes zoster Infektion und intraoralen Komplikationen beträgt mehrere Wochen.
Eine Sanierung sollte nach Abheilung der Herpes zoster Infektion erfolgen.
Der genaue Pathomechanismus ist derzeit noch nicht geklärt, scheint aber multifaktoriell zu sein. Vermutlich kommt es im Rahmen der Herpes zoster-Infektion zu einer parodontalen, destruierenden Entzündungsreaktion, sodass der parodontale Halteapparat die mastikatorischen Kräfte nicht mehr auffangen kann [Vickery et. al., 1976]. Daneben scheint eine vaskuläre Nekrose aufgrund einer lokalen Vaskulitis, Thrombosierung, Vasokonstriktion durch eine sympathische Innervierung und mechanische Kompression der Arteria alveolaris eine Rolle zu spielen [Cloarec et. al., 2014].
Therapeutisch sind die Extraktion der betroffenen Zähne sowie die Entfernung des nekrotischen Knochens unter antibiotischer Abschirmung indiziert. Die operative Sanierung sollte aber erst nach Abheilung der Herpes zoster-Infektion durchgeführt werden, bis dahin kann der Patient mit regelmäßigen Lokalmaßnahmen und einer bedarfsweisen analgetischen Therapie behandelt werden. In der Regel ist dann im Verlauf eine komplikationslose Abheilung zu erwarten, auf Defektdeckungen bei extremen Schleimhaut-Dehiszenzen mittels extraoralen Lappenplastiken, wie zum Beispielmit einem Nasolabiallappen, sollte verzichtet werden.
Dr. Dr. Sven Holger Baum
An-Khoa Ha-Phuoc
Universitätsklinik für Mund-, Kiefer- und Gesichtschirurgie Essen
Kliniken Essen-Mitte
Henricistr. 92, 45136 Essen
s.baum@kliniken-essen-mitte.de
Literaturverzeichnis:
Attal N, Deback C, Gavazzi G, Gorwood P, Labetoulle M, Liard F, Pickering G, Schmader KE.: Functional decline and herpes zoster in older people: an interplay of multiple factors. Aging Clin Exp Res. 2015
Civen R, Chaves SS, Jumaan A, Wu H, Mascola L, Gargiullo P, Seward JF.: The incidence and clinical characteristics of herpes zoster among children and adolescents after implementation of varicella vaccination. Pediatr Infect Dis J. 2009
Cloarec N, Zaegel-Faucher O, Bregigeon S, Cano CE, Chossegros C, Wajszczak B, Poizot-Martin I.: Mandibular osteonecrosis and dental exfoliation after trigeminal zoster in an HIV-infected patient: case report and review of the literature. AIDS. 2014
Dechaume M, Descrozailles C, Garlopeau F, Robert J.: Localized mandibular necrosis during herpes zoster infection. Rev Stomatol. 1955
Gupta S, Sreenivasan V, Patil PB.: Dental complications of herpes zoster: Two case reports and review of literature. Indian J Dent Res. 2015
Kalra S, Chawla A.: Herpes zoster and diabetes. J Pak Med Assoc. 2016
Lambade P, Lambade D, Saha TK, Dolas RS, Pandilwar PK.: Maxillary osteonecrosis and spontaneous teeth exfoliation following herpes zoster. Oral Maxillofac Surg. 2012
Levin MJ.: Varicella-zoster virus and virus DNA in the blood and oropharynx of people with latent or active varicella-zoster virus infections. J Clin Virol. 2014
Meer S, Coleman H, Altini M, Alexander T.: Mandibular osteomyelitis and tooth exfoliation following zoster-CMV co-infection. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2006
Robert Koch Institut (RKI).: Ratgeber Varizellen. Berlin. 2017
Schwartz O, Pindborg JJ, Svenningsen A.: Tooth exfoliation and necrosis of the alveolar bone following trigeminal herpes zoster in HIV-infected patient. Tandlaegebladet. 1989
Siwamogstham P, Kuansuwan C, Reichart PA.: Herpes zoster in HIV infection with osteonecrosis of the jaw and tooth exfoliation. Oral Dis. 2006
Ultsch B, Siedler A, Rieck T, Reinhold T, Krause G, Wichmann O.: Herpes zoster in Germany: quantifying the burden of disease. BMC Infect Dis. 2011
Vickery JM, Midda QM.: Dental complications of cytotoxic therapy in Hodgkin's disease—a case report. Br J Oral Surg. 1976
Yawn BP, Wollan PC, Kurland MJ, St Sauver JL, Saddier P.: Herpes zoster recurrences more frequent than previously reported. Mayo Clin Proc. 2011