Die personalisierte Unterstützende Parodontale Therapie (UPT)
Die Behandlung von Parodontalerkrankungen zielt darauf ab, die entzündliche Belastung des Patienten zu reduzieren, wodurch ein weiteres Fortschreiten der Erkrankung und ein nachfolgender Zahnverlust verhindert werden können. In den meisten Fällen wird dieses Ziel durch eine anfängliche nicht-chirurgische Therapie und gegebenenfalls später durch eine nachfolgende Parodontalchirurgie erreicht [Lindhe et al., 1982; Badersten et al., 1984]. Erfolgreiche Behandlungsergebnisse sind häufig mit einer Verringerung der parodontalen Sondierungstiefe verbunden, was idealerweise zu sogenannten „geschlossenen parodontalen Taschen“ von bis zu vier Millimetern Tiefe oder weniger führen kann [Tomasi und Wennström, 2017].
Aufgrund des chronischen Charakters einer parodontalen Erkrankung ist nach einer aktiven Parodontaltherapie die lebenslange Mitarbeit der Patienten während der Unterstützenden Parodontaltherapie (UPT) unerlässlich, um die Behandlungsergebnisse aufrechtzuerhalten oder zu verbessern. Die Bedeutung regelmäßiger UPT-Termine zur Erhaltung der parodontalen Stabilität und zur Minimierung des Zahnverlusts konnte in einer wegweisenden Studie über eine Dauer von 30 Jahren dargelegt werden [Axelsson et al., 2004]. Patienten, die demgegenüber nicht an einer regelmäßigen UPT teilnahmen, zeigten eine Verschlechterung ihrer parodontalen Gesundheit, erhöhte parodontale Sondierungswerte und häufigeren Zahnverlust [Axelsson und Lindhe, 1981; Hirschfeld und Wasserman, 1978; Salvi et al., 2014]. Bei Patienten, die dagegen regelmäßig an der UPT teilnahmen, war die gute Mitarbeit direkt mit ihrer parodontalen Stabilität assoziiert. Eine kürzlich durchgeführte systematische Literaturübersicht ergab, dass das Risiko für Zahnverlust bei Patienten mit einer besseren Mitarbeit in der UPT bedeutend reduziert werden konnte [Lee et al., 2015].
Darüber hinaus wurde die parodontale Stabilität mit der Anwesenheit von Resttaschen in Verbindung gebracht. Anhand der Ergebnisse aus einer retrospektiven Analyse schlugen Matuliene und Mitarbeiter vor, dass eine parodontale Stabilität bei Patienten mit parodontalen Resttaschen von 5 mm oder weniger angenommen werden könne, während Patienten mit Resttaschen von 6 mm positiv mit einem weiteren Krankheitsfortschritt der Parodontitis und nachfolgendem Zahnverlust assoziiert waren [Matuliene et al., 2008].
In den meisten Fällen werden die ersten UPT-Intervalle im Anschluss an die aktive parodontale Therapie sicherheitshalber auf drei Monate eingestellt. Während der UPT werden die Intervalle bei Patienten, die Stabilität zeigen, auf vier oder sechs Monate erhöht. Laut einer kürzlich durchgeführten systematischen Literaturübersicht ist die Evidenz für ein lebenslanges Intervall von drei Monaten nämlich eher schwach und Intervalle von vier bis zwölf Monaten konnten aus den in dieser Übersicht eingeschlossenen Studien nicht mithilfe von Resttaschenprofilen von Parodontitis-Patienten ermittelt werden [Farooqi et al., 2015].
Die parodontale Risikobeurteilung
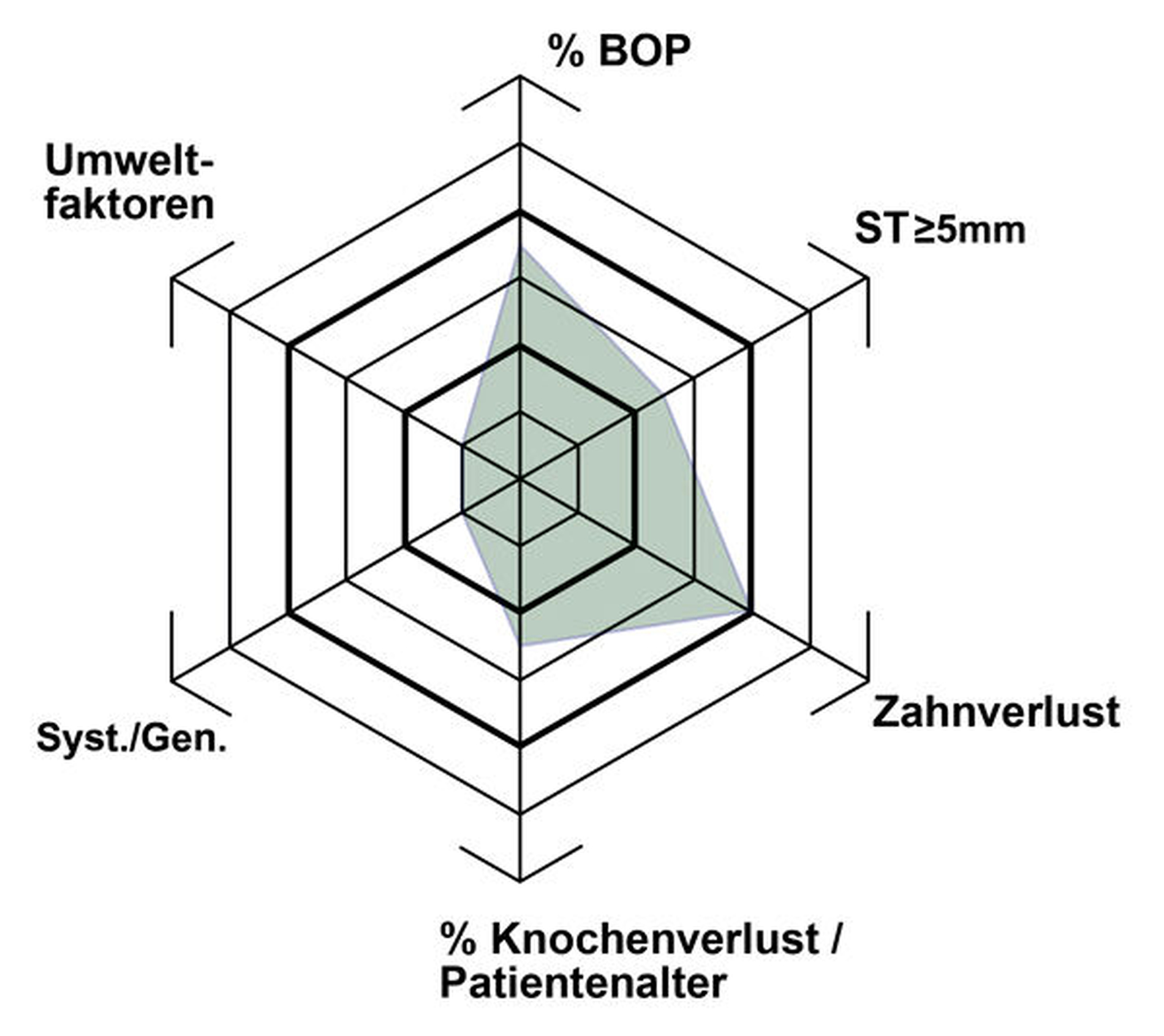
Die Festlegung des UPT-Intervalls wurde bisher entsprechend der Höhe des vorhandenen Risikos in einem Abstand von drei, sechs oder zwölf Monaten angeboten. Die sogenannte parodontale Risikobeurteilung (Periodontal Risk Assessment, PRA) schätzt das Risiko einer parodontalen Erkrankung eines Patienten generell und nicht nur eines Zahnes oder einer Stelle eines Zahnes ein.
Ein Tool zur Visualisierung der parodontalen Risikobeurteilung (Abbildung 1) wurde erstmals 1999 auf einer CD-ROM vorgestellt. Dort wurden klare Vorschläge für die Dauer der UPT-Intervalle von zwölf Monaten für geringes Risiko, sechs Monaten für mittleres Risiko und drei Monaten für hohes Risiko gemacht [Ramseier und Lang, 1999]. Im Jahr 2003 wurde die PRA in der wissenschaftlichen Zeitschrift Oral Health and Preventive Dentistry veröffentlicht [Lang und Tonetti, 2003]. In ihrem Modell beschrieben die Autoren die Verwendung der folgenden Parameter für die Risikobewertung, die als „niedrig“, „mittel“ oder „hoch“ für den weiteren Verlauf der Parodontalerkrankung eingestuft werden: Bluten auf Sondieren (Bleeding on Probing, BOP), Sondierungstiefen größer/gleich 5 mm, Anzahl der verlorenen Zähne, Alveolarknochenverlust, systemische Faktoren sowie das Rauchen als Umwelt- respektive Risikofaktor. Im Jahr 2004 wurde dieses Tool online veröffentlicht unter www.perio-tools.com/pra.
Um das individuelle Risiko des Patienten für das mögliche Fortschreiten der Parodontitis einzuschätzen und das geeignete UPT-Intervall in der alltäglichen Praxis zu bestimmen, wurde die Gültigkeit der Verwendung des PRA-Tools in mehreren klinischen Studien geprüft sowie in einer systematischen Literaturübersicht insgesamt ausgewertet [Lang und Tonetti, 2003; Lang et al., 2015; Pretzl et al., 2008; Eickholz et al., 2008; Meyer-Bäumer et al., 2012]. Obwohl mit dem PRA-Tool die Höhe des Risikos für das Fortschreiten der parodontalen Erkrankung angegeben werden konnte, ließ sich daraus noch nicht auf die indizierten UPT-Intervalle schließen.
Ramseier et al., 2015
Die Sondierungsblutung
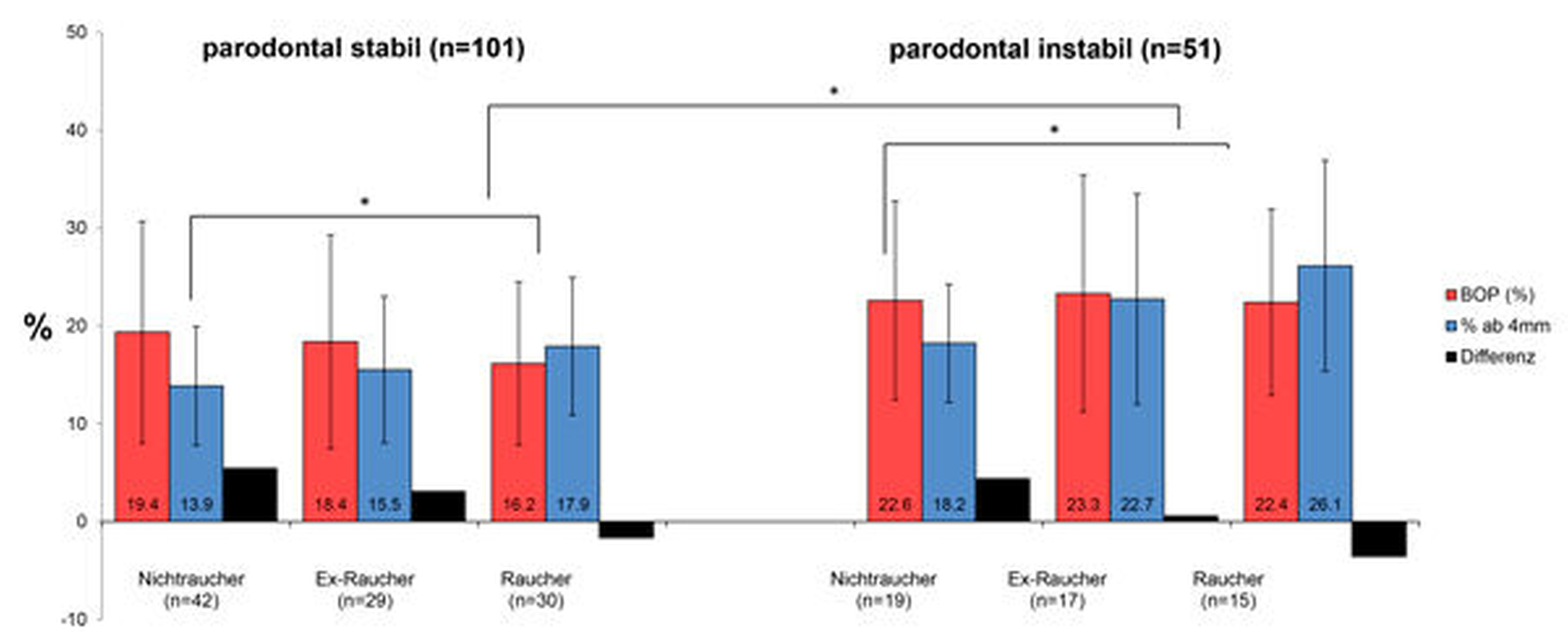
Um die parodontale Stabilität in der klinischen Praxis zu bewerten und das geeignete UPT-Intervall zu bestimmen, wird daher nach bisherigem Wissenstand empfohlen, den prozentualen Blutungswert bei der Untersuchung, das sogenannte „Bleeding on Probing“ (BOP), zu jedem UPT-Termin neu zu ermitteln [Lang et al., 1990]. Patienten mit einem mittleren BOP-Prozentsatz von kleiner/gleich 20 Prozent können als parodontal stabil eingestuft werden [Ramseier et al., 2015; Joss et al., 1994]. Konsequenterweise sollte demnach bei Patienten mit höheren BOP-Werten der nächste UPT-Besuch bereits früher geplant werden, während Patienten mit einem niedrigeren BOP in längeren Abständen wieder einbestellt werden könnten (Abbildung 2).
Neueren Erkenntnissen zufolge ist der BOP bei Rauchern reduziert. Die bisher bekannten Schwellenwerte mussten demnach für Raucher, Ex-Raucher und Nichtraucher neu festgelegt werden [Ramseier et al., 2015]. Patienten mit einem mittleren BOP von kleiner/gleich 20 Prozent und unbekanntem Raucherstatus können nach wie vor als parodontal stabil angesehen werden, während ein BOP von 23 Prozent bei Nichtrauchern und ehemaligen Rauchern und ein BOP von 16 Prozent bei Rauchern als Schwellenwerte für die Bestimmung der parodontalen Stabilität angesehen werden können (Abbildung 3).
Berechnung des indizierten UPT-Intervalls
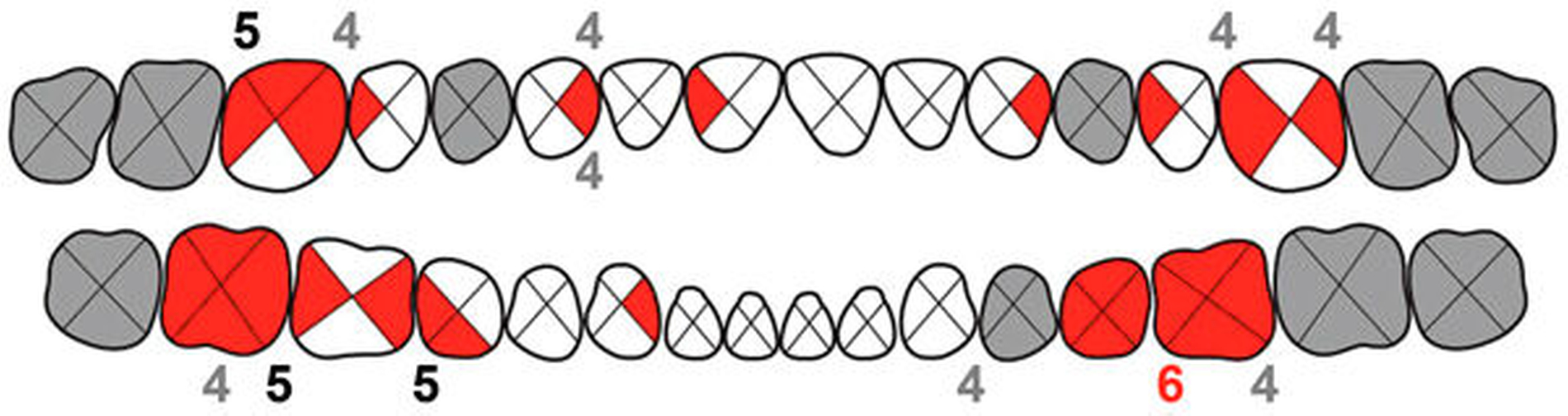
Da parodontal instabile Raucher nicht gleichzeitig mit ihren erhöhten Resttaschenwerten einen ebenfalls erhöhten BOP aufweisen, kann es für die Beurteilung der parodontalen Stabilität angezeigt sein, neben den BOP-Schwellenwerten zusätzlich die sogenannten Resttaschenprofile bei jedem UPT-Termin zu beurteilen [Ramseier et al., 2015]. Aus diesem Grund wurde weiter nach Möglichkeiten gesucht, das indizierte UPT-Intervall mithilfe der verfügbaren Resttaschenprofile zu bestimmen. Ziel einer kürzlich veröffentlichten retrospektiven Studie war es daher, zu überprüfen, welchen Einfluss das jeweilige Resttaschenprofil und der Zeitabstand zwischen zwei UPT-Terminen auf die Veränderung der jeweiligen Resttaschen haben können [Ramseier et al., 2019]. Dabei wurde die Stabilität dieser Resttaschen in einer Stichprobe von insgesamt 445 parodontal behandelten Patienten ausgewertet, die seit mindestens fünf Jahren an der UPT teilnahmen.
Bei dieser Untersuchung konnte nachgewiesen werden, dass sich für die jeweiligen Resttaschentiefen ab 4 mm, 5 mm, 6 mm oder 7 mm und den entsprechenden UPT-Intervallen von drei, vier, sechs, neun oder zwölf Monaten jeweils unterschiedliche Schwellenwerte der parodontalen Stabilität ergaben. In anderen Worten: Die parodontale Stabilität ist eine Funktion des UPT-Intervalls und des jeweiligen Resttaschenprofils eines Patienten. Mithilfe der genannten Schwellenwerte wurde ein Algorithmus erstellt, wonach nun die indizierten UPT-Intervalle berechnet werden können (Abbildung 4).

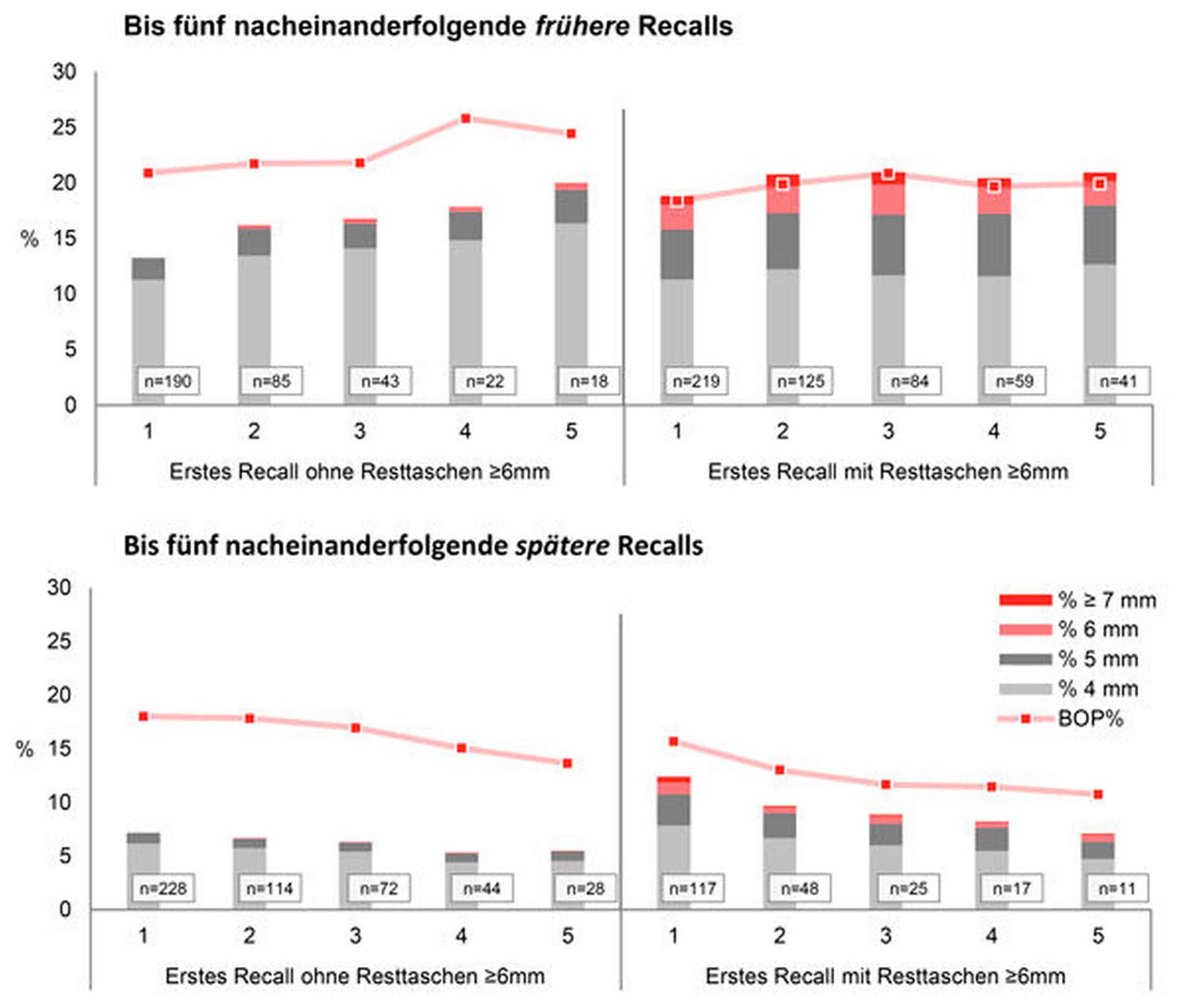
Die Ergebnisse dieser Studie zeigten, dass – unabhängig vom Raucherstatus – eine Zunahme der Zeit zwischen aufeinanderfolgenden UPT-Terminen zu parodontaler Instabilität mit erhöhten Resttaschen und nachfolgendem Zahnverlust führte, während die Verkürzung der Zeit zwischen aufeinanderfolgenden UPT-Terminen zu einer verringerten Sondierungstiefe und parodontaler Stabilität führen konnte. Patienten, die bis zu fünfmal konsekutiv hintereinander
früher
als am vom Algorithmus vorgeschlagenen Termin zur UPT erschienen, wiesen statistisch signifikant niedrigere mittlere Sondierungstiefen auf als Patienten, die bis zu fünfmal konsekutiv hintereinander
später
wiederkamen (Abbildung 5).
Darüber hinaus zeigten Patienten, die zu mehr als 50 Prozent ihrer UPT-Termine
früher
erschienen, eine statistisch signifikant erhöhte parodontale Stabilität nach fünf Jahren und eine verringerte Häufigkeit des Zahnverlusts nach 20 Jahren im Vergleich zu Patienten, die mehr als 50 Prozent ihrer UPT-Termine
später
besuchten. Zusammenfassend weisen die Ergebnisse dieser Studie darauf hin, dass zur Erreichung und Aufrechterhaltung der parodontalen Stabilität während der UPT einzelne quantitative Daten aus umfassenden Resttaschenprofilen zu einer besseren Planung der UPT-Intervalle beitragen können. Patienten können davon profitieren, wenn sie bei jedem UPT-Termin auf verbleibende Resttaschen untersucht werden. Daher kann jetzt eine personalisierte UPT angeboten werden, wie sie im Jahr 2015 von der „Precision Medicine Initiative“ inspiriert worden ist [Collins und Varmus, 2015].
Ramseier et al., 2019

Neues Vorgehen beim jeweiligen UPT-Termin
Bei jedem UPT-Termin werden nun neu die Sondierungstiefen der parodontalen Resttaschen ab 4 mm erhoben und in der Algorithmus-Tabelle eingetragen. Weiter wird der BOP bei jedem UPT-Termin aufgezeichnet. Gegebenenfalls wird zusätzlich ein Plaque-Index erhoben, der vor weiteren parodontalchirurgischen Maßnahmen zur Motivierung des Patienten verwendet werden kann. Sämtliche Befunde können im sogenannten Recall-Profil zusammengestellt und dem Patienten präsentiert werden (Abbildung 6).
PD Dr. med. dent. Christoph A. Ramseier MAS Universität Bern, zmk BernKlinik für ParodontologieFreiburgstr. 7CH-3010 Bernchristoph.ramseier@zmk.unibe.ch ###more### ###title### Literaturliste ###title### ###more###
Literaturliste
Axelsson, P. & Lindhe, J. (1981) The significance of maintenance care in the treatment of periodontal disease. J Clin Periodontol 8, 281-294.
Axelsson, P., Nystrom, B. & Lindhe, J. (2004) The long-term effect of a plaque control program on tooth mortality, caries and periodontal disease in adults. Results after 30 years of maintenance. J Clin Periodontol 31, 749-757.
Badersten, A., Nilveus, R. & Egelberg, J. (1984) Effect of nonsurgical periodontal therapy. II. Severely advanced periodontitis. J Clin Periodontol 11, 63-76.
Collins, F. S. & Varmus, H. (2015) A new initiative on precision medicine. N Engl J Med 372, 793-795. doi:10.1056/NEJMp1500523.
Eickholz, P., Kaltschmitt, J., Berbig, J., Reitmeir, P. & Pretzl, B. (2008) Tooth loss after active periodontal therapy. 1: patient-related factors for risk, prognosis, and quality of outcome. J Clin Periodontol 35, 165-174. doi:10.1111/j.1600-051X.2007.01184.x.
Farooqi, O. A., Wehler, C. J., Gibson, G., Jurasic, M. M. & Jones, J. A. (2015) Appropriate Recall Interval for Periodontal Maintenance: A Systematic Review. J Evid Based Dent Pract 15, 171-181. doi:10.1016/j.jebdp.2015.10.001.
Hirschfeld, L. & Wasserman, B. (1978) A long-term survey of tooth loss in 600 treated periodontal patients. J Periodontol 49, 225-237.
Joss, A., Adler, R. & Lang, N. P. (1994) Bleeding on probing. A parameter for monitoring periodontal conditions in clinical practice. J Clin Periodontol 21, 402-408.
Lang, N. P., Adler, R., Joss, A. & Nyman, S. (1990) Absence of bleeding on probing. An indicator of periodontal stability. J Clin Periodontol 17, 714-721.
Lang, N. P., Suvan, J. E. & Tonetti, M. S. (2015) Risk factor assessment tools for the prevention of periodontitis progression a systematic review. J Clin Periodontol 42 Suppl 16, S59-70. doi:10.1111/jcpe.12350.
Lang, N. P. & Tonetti, M. S. (2003) Periodontal risk assessment (PRA) for patients in supportive periodontal therapy (SPT). Oral Health Prev Dent 1, 7-16.
Lee, C. T., Huang, H. Y., Sun, T. C. & Karimbux, N. (2015) Impact of Patient Compliance on Tooth Loss during Supportive Periodontal Therapy: A Systematic Review and Meta-analysis. J Dent Res 94, 777-786. doi:10.1177/0022034515578910.
Lindhe, J., Socransky, S. S., Nyman, S., Haffajee, A. & Westfelt, E. (1982) "Critical probing depths" in periodontal therapy. J Clin Periodontol 9, 323-336.
Matuliene, G., Pjetursson, B. E., Salvi, G. E., Schmidlin, K., Bragger, U., Zwahlen, M. & Lang, N. P. (2008) Influence of residual pockets on progression of periodontitis and tooth loss: results after 11 years of maintenance. J Clin Periodontol 35, 685-695.
Meyer-Bäumer, A., Pritsch, M., Cosgarea, R., El Sayed, N., Kim, T. S., Eickholz, P. & Pretzl, B. (2012) Prognostic value of the periodontal risk assessment in patients with aggressive periodontitis. J Clin Periodontol 39, 651-658. doi:10.1111/j.1600-051X.2012.01895.x.
Pretzl, B., Kaltschmitt, J., Kim, T. S., Reitmeir, P. & Eickholz, P. (2008) Tooth loss after active periodontal therapy. 2: tooth-related factors. J Clin Periodontol 35, 175-182. doi:10.1111/j.1600-051X.2007.01182.x.
Ramseier, C. A. & Lang, N. P. (1999) Die Parodontalbetreuung. Ein Lernprogramm zur Qualita¨tssicherung in der Parodontologie (CD-ROM). Berlin: Quintessenz Verlag.
Ramseier, C. A., Mirra, D., Schutz, C., Sculean, A., Lang, N. P., Walter, C. & Salvi, G. E. (2015) Bleeding on probing as it relates to smoking status in patients enrolled in supportive periodontal therapy for at least 5 years. J Clin Periodontol 42, 150-159. doi:10.1111/jcpe.12344.
Ramseier, C. A., Nydegger, M., Walter, C., Fischer, G., Sculean, A., Lang, N. P. & Salvi, G. E. (2019) Time between recall visits and residual probing depths predict long-term stability in patients enrolled in supportive periodontal therapy. J Clin Periodontol 46, 218-230. doi:10.1111/jcpe.13041.
Salvi, G. E., Mischler, D. C., Schmidlin, K., Matuliene, G., Pjetursson, B. E., Bragger, U. & Lang, N. P. (2014) Risk factors associated with the longevity of multi-rooted teeth. Long-term outcomes after active and supportive periodontal therapy. J Clin Periodontol 41, 701-707. doi:10.1111/jcpe.12266.
Tomasi, C. & Wennström, J. L. (2017) Is the use of differences in the magnitude of CAL gain appropriate for making conclusions on the efficacy of non-surgical therapeutic means? J Clin Periodontol 44, 601-602. doi:10.1111/jcpe.12733.