OS zur CMD-Behandlung und zur präprothetischen Therapie
Nach umfassender Literaturrecherche (systematisch von 1990 bis 2024) und deren Auswertung wurde in einem mehrstufigen Konsentierungsprozess ein umfangreicher Gesamttext mit 34 Empfehlungen und Statements verfasst. Die wesentlichen Eckpunkte stellen wir hier vor und laden zur Lektüre des Gesamttextes ein.
In Deutschland werden ausweislich der Zahlen im statistischen Jahrbuch der KZBV jährlich circa zwei Millionen Okklusionsschienen (OS) eingesetzt [KZBV-Jahrbuch, 2022]. Diese können verschiedenen Zwecken dienen. Neben dem Schutz von Zähnen und Restaurationen kann ihr Einsatz auch zur Behandlung von Beschwerden und Schmerzen im Rahmen einer craniomandibulären Dysfunktion (CMD) erfolgen. Standard ist hierbei vor dem Einsatz solcher OS die Abklärung somatischer Befunde sowie die Evaluation von Belastungsfaktoren (siehe Wissenschaftliche Mitteilung zur Therapie der CMD [Imhoff et al., 2022]).
Empfehlung 1
Eine Festlegung von Therapiezielen und eine Aufklärung der Betroffenen über Möglichkeiten, Grenzen und Folgen einer Behandlung mit Okklusionsschienen soll zu einer partizipativen Entscheidungsfindung über das Management von CMD gehören.
Grundsätzlich ist stets zu überlegen, durch welche ergänzenden Maßnahmen der Erfolg einer Therapie mit OS unterstützt werden kann. Neben Aufklärung und Beratung stehen im multimodalen Kontext unterschiedliche Maßnahmen und Therapieansätze zur Verfügung. Grundsätzlich kann eine Therapie mit OS auch bei Kindern und Jugendlichen erfolgen [Blanchard und Palmer, 2020; Wahlund, 2015]. Dazu liegen aber nur wenige Daten vor. Daher sollte die Anwendung von OS in dieser Patientengruppe eher kurzzeitig (nicht länger als drei Monate) dauern.
Wirkungsweise von OS
Mittlerweile existieren Nachweise für mehrere Mechanismen, die für die therapeutischen Effekte von OS verantwortlich sind. Insbesondere die Entlastung von Muskel- und Gelenkstrukturen (eher mechanische Effekte) als auch sogenannte Trainingseffekte (Ausnutzung der neuronalen Plastizität) sind zu nennen [Ernst, 2021; Schindler et al., 2014]. Neben diesen und anderen spezifischen Effekten spielen auch unspezifische Effekte eine wichtige Rolle [De Boever, 2008; Imhoff et al., 2022].
Für die Wirkung einer OS ist es grundsätzlich egal, ob sie im Ober- oder im Unterkiefer getragen wird. In Bezug auf die Entscheidung, in welchem Kiefer die OS sitzt, ist eher die Frage von Bedeutung, ob die OS auch am Tage getragen werden soll (dann ist der Unterkiefer vorteilhaft). Wenn die OS nur im Schlaf genutzt wird, dann entscheidet eher die Restbezahnung über den schienentragenden Kiefer.
OS zur CMD-Behandlung
Zur Behandlung von Schmerzen und Beschwerden im Rahmen einer CMD können folgende Schienentypen eingesetzt werden: Relaxierungsschienen, Reflexschienen und Positionierungsschienen (Tabelle 1).
Ergänzend dazu können kurzzeitig (bis zu vier Wochen) auch konfektionierte oder weiche Schienen genutzt werden. Bei lang dauerndem Einsatz sind Schienen mit harter Oberfläche zu bevorzugen [Fricton et al., 2010; Macedo et al., 2007].
Empfehlung 4
Okklusionsschienen sollten bei lang-dauernder Anwendung (über einen Monat) bevorzugt aus hartem Kunststoff erstellt werden und alle Zähne des schienentragenden Kiefers bedecken und alle Antagonisten im Seitenzahnbereich abstützen.
Relaxierungsschienen
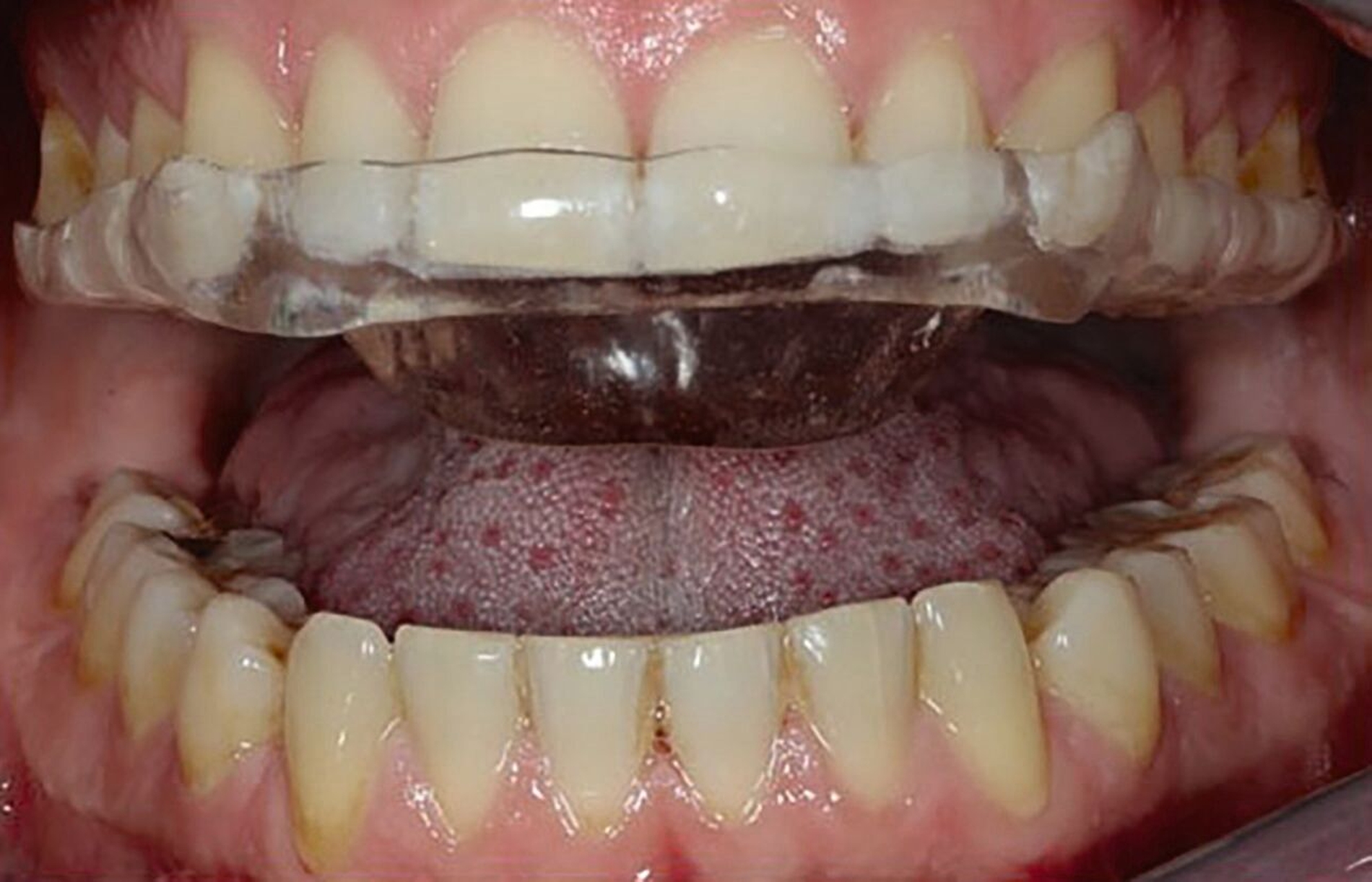
Synonym werden Relaxierungsschienen auch als Stabilisierungs- oder Äquilibrierungsschienen bezeichnet. Allgemein bekannt ist die Ausführungsvariante als sogenannte Michiganschiene. Dieser Schienentyp zeichnet sich durch punktförmige Kontakte im Seitenzahnbereich und eine (Front-)Eckzahnführung bei Exkursionsbewegungen aus [Ash, 2006] (Abbildungen 1 und 2). In den vergangenen Jahren mehrten sich Hinweise, dass deren Wirkung bei einer höheren Gestaltung (Abbildung 3) im Seitenzahnbereich (2 bis 4 mm im Bereich der ersten Molaren) besser ist als bei flacheren Varianten [Bhargava et al., 2023; Bilir und Kurt, 2022]. Wenn flache OS keine ausreichende Wirksamkeit haben, kann eine höhere Bauart den Therapieeffekt verbessern.
Relaxierungsschienen werden indikationsbezogen im Schlaf und/oder im Wachzustand getragen. Hierbei ist auf das circadiane Auftreten von Parafunktionen zu achten (Bruxismus mit und ohne Zahnkontakt). Das Tragen im Wachzustand soll im Sinne eines Biofeedbacks das Abtrainieren schädlicher Gewohnheiten unterstützen [Kuzmanovic et al., 2017]. Relaxierungsschienen haben ein gutes Wirkungsprofil in Bezug auf dynamische Parafunktionen (Knirschen). Sie können sowohl bei Myo- als auch bei Arthropathien eingesetzt werden [De Boever et al., 2008; Lakshmi et al., 2016] und weisen ein geringes Nebenwirkungsprofil auf, insbesondere im Vergleich zu allen anderen Schienentypen bei lange andauernder Anwendung (über drei Monate) [Fricton et al., 2010].
Reflexschienen
Auch eine Reflexschiene sollte im schienentragenden Kiefer alle Zähne bedecken. Im Gegensatz zur vorgenannten Relaxierungsschiene zeichnet sich eine Reflexschiene dadurch aus, dass im antagonistischen Kiefer nur einzelne Zähne Kontakt zur Schiene haben (Abbildungen 4 und 5). Diese sollten parodontal stabil, nicht verblockt und vital sein. Somit können Reflexschienen eher nicht eingesetzt werden, wenn antagonistisch Prothesenzähne, verblockte Zähne, gelockerte oder erkrankte Zähne druckaufnehmend wären.
Die Wirkung einer Reflexschiene beruht auf dem Hemmreflex, der bei kurzzeitiger (Über-)Belastung von parodontalen Fasern entsteht, wie es zum Beispiel beim Aufbiss auf einen Olivenkern vorkommt [Stapelmann und Türp, 2008]. Wie bei der Relaxierungsschiene soll das parafunktionelle Muster reduziert werden. Besonders geeignet sind Reflexschienen zur Reduktion des Pressens.
Empfehlung 10
Reflexschienen können bei Patienten mit guter Adhärenz und engmaschigem Kontrollintervall wenige Wochen getragen werden. Der zeitliche Rahmen begrenzt das Risiko von Nebenwirkungen (zum Beispiel ungesteuerte dauerhafte Änderungen der Okklusion, ungewollte Zahnbewegungen, Zahnlockerungen, Odontalgie durch Überlastung).
Positionierungsschienen
Auch zu diesem Schienentyp sind verschiedenartige Ausführungsvarianten bekannt. So werden Repositionsschienen zur Lageverbesserung des Diskus-Kondylus-Komplexes und Distraktionsschienen zur Entlastung der Gelenkstrukturen unterschieden [Ottl und Lauer, 2002].
Im Gegensatz zu allen anderen Schienentypen wird für die Repositionsschiene der Unterkiefer in eine therapeutische Kieferrelation nach kaudal UND ventral positioniert (Abbildung 6). Diese Positionierung soll Gelenkstrukturen wie den Diskus oder das retrodiskale Gewebe entlasten. Daraus ergibt sich, dass die Indikation für Repositionsschienen Arthropathien und Gelenkschmerzen darstellen [Rohida und Bhad, 2010; Zamburlini und Austin, 1991].
Repositionsschienen werden so gestaltet, dass alle Zähne des schienentragenden Kiefers bedeckt sind. Der Gegenkiefer wird durch Rampen, tiefe Einbisse oder sonstige Führungselemente in eine vorab im Artikulator (oder durch ein intraorales Registrat) eingestellte Position manipuliert.
Empfehlung 17
Die Positionierung des Unterkiefers bei CMD-Patienten soll nicht allein anhand bildgebender oder instrumenteller, metrisch begründeter „Idealpositionen“ festgelegt werden. Die Positionierung erfolgt vorrangig anhand klinischer Erfordernisse.
Primäres Ziel ist bei diesem Schienentyp eine Reduktion von arthrogenen Schmerzen und (bei eingeschränkter Unterkiefermobilität) eine Verbesserung der Beweglichkeit des Unterkiefers. Hierzu liegen vielfältige Studien vor, wenige jedoch für den Einsatz dieser Schienen bei rein myogenen Beschwerden. In diesen Fällen wird die Anwendung von Relaxierungsschienen empfohlen, da diese ein geringeres Potenzial an Nebenwirkungen haben. Wenn sich ein ausreichender Therapieeffekt eingestellt hat, so kann ein Ausschleichen (meint: Tragen nur noch während des Schlafens) versucht werden.
Empfehlung 14
Repositionsschienen können zur Behandlung von Arthralgien (zum Beispiel Synovitis, symptomatische Kondylenpositionsänderungen), intermittierender Kieferklemme und zur Entlastung der Gelenkstrukturen eingesetzt werden. Die Tragedauer sollte nach Möglichkeit bis zu 24 Stunden / Tag betragen. Die Indikation für Repositionsschienen sollte aufgrund möglicher Nebenwirkungen (insbesondere posterior offener Biss) streng gestellt werden.
Bei lange andauerndem Gebrauch bildet sich oftmals eine seitliche Nonokklusion aus. Wird eine Repositionsschiene länger als sechs Monate dauerhaft getragen, so besteht eine hohe Wahrscheinlichkeit, dass nachfolgend eine umfangreiche prothetische Versorgung notwendig ist, um die Kaufähigkeit zu rehabilitieren [Pihut et al., 2018]. Daher ist der Zeitraum, in dem eine solche Schiene dauerhaft getragen wird, auf das Notwendige zu begrenzen. Zusätzlich ist vor dem Einsatz einer Repositionsschiene der Patient über dieses Risiko aufzuklären. Aus gutachterlicher Sicht empfiehlt das Autorenteam, dies gut zu dokumentieren.
Eine Sonderform der Positionierungsschienen ist die Distraktionsschiene. Hierbei erfolgt durch das Einlegen von Platzhalterfolien ins Kondylengehäuse des Artikulators im Herstellungsprozess eine gezielte Verlagerung des Unterkiefers nach kaudal. Ansonsten ist die Gestaltung ähnlich einer Michiganschiene mit dem Unterschied, dass die Einbisse im Seitenzahnbereich muldenförmig gestaltet sind. Zur Sicherstellung des Therapieerfolgs ist zusätzlich zum Tragen einer Distraktionsschiene das mehrfach tägliche Absolvieren eines Übungsprogramms sinnvoll. Da diese Schienen ganztags getragen werden sollen, werden sie für den Unterkiefer gefertigt. Bedingung für die Wirksamkeit ist ein stabiles Widerlager im Bereich der oberen zweiten Molaren [Ottl und Lauer, 2003].
Bimaxilläre Schienen können ebenfalls eingesetzt werden, um den Diskus-Kondylus-Komplex in der Nacht zu stabilisieren. Insbesondere wenn morgens wiederkehrend eine Kieferklemme besteht. Das notwendige Ausmaß der Protrusion kann im Rahmen der Kieferrelationsbestimmung klinisch ermittelt werden (knackfreie protrudierte Stellung des Unterkiefers) [Guo et al., 2021]. Pivotierungsschienen sollten nicht mehr eingesetzt werden.
Sonstige Schienentypen
Für kurzzeitige Anwendungen und zur Soforthilfe können konfektionierte oder weiche Schiene mit ähnlicher Wirksamkeit eingesetzt werden wie OS mit acrylharter Oberfläche [Giannakopoulos et al., 2016]. Ein bekanntes Produkt besteht aus zwei flüssigkeitsgefüllten Silikonkissen, die über einen Steg hydrodynamisch verbunden sind. Hier bewirkt die Entkopplung der Okklusalflächen in Verbindung mit einer deutlichen Sperrung der vertikalen Dimension um 2 bis 4 mm einen guten initialen Therapieeffekt.
Auch können Relaxierungs- oder Reflexschienen im Oberkiefer zusätzlich mit einem Wangenschild ergänzt werden, wenn ein traumatisches Einsaugen der (insbesondere hinteren) Wangenschleimhaut im Schlaf erfolgt [Imhoff, 2020]. Hier wirkt die OS als Trainingsgerät. Nach circa vier bis acht Wochen kann dieser Schienentyp in der Regel wieder allmählich abgesetzt werden.
Nachsorge von OS
Wird eine OS zur Therapie von CMD-Beschwerden eingesetzt, so ist insbesondere in den ersten Monaten eine regelmäßige Nachsorge erforderlich, um die therapeutische Wirkung zu kontrollieren und Nebenwirkungen zu erfassen. Wie eingangs beschrieben ist vor Beginn einer solchen Behandlung die Festlegung des Therapieziels sinnvoll.
Empfehlung 23
Die Nachsorge von Okklusionsschienen sollte eine anamnestische Erhebung des therapeutischen Verlaufs (Patientengespräch), Inspektion der Okklusionsschiene (Analyse der Nutzungsspuren) und eine klinische Untersuchung zur Evaluierung von Wirkungen und Nebenwirkungen (Nachbefundung) umfassen. Okklusionsschienen sollten auf die Notwendigkeit subtraktiver (einschleifender) und/oder additiver (aufbauender) Maßnahmen sowie von Reparaturen kontrolliert werden.
OS werden inspiziert in Bezug auf Art und Intensität der Nutzungsspuren. Linienförmige Spuren deuten auf ein Knirschen (Abbildung 7), weißlich-milchig-punktförmige auf ein Pressen hin (Abbildung 8). Im Rahmen der aktiven Therapiephase hat es sich bewährt, diese Spuren regelmäßig auszupolieren um zu erfassen, welche Parafunktion nachfolgend während des Schiene-Tragens ausgeführt wird. Sobald auf einer Reflexschiene Zeichen für Knirschen beobachtet werden, empfiehlt es sich, das Therapiemittel zu wechseln. Ein Pressen auf einer Relaxierungsschiene sollte in Bezug auf Beschwerdebild und Befund bewertet werden.
Multimodale Therapie
Wenn OS im Rahmen der Behandlung von CMD-Beschwerden eingesetzt werden, so ist stets zu überlegen, ob und welche weiteren Maßnahmen für das Beschwerdebild (oder Teile des Beschwerdebildes) sinnvoll ergänzend angeregt werden [Nagata et al., 2019]. So ist bei muskuloskelettalen Beschwerden der Einsatz von physiotherapeutischen Maßnahmen zu prüfen [Imhoff et al., 2022].
Bei Patienten mit einem besonders starken Leidensdruck können möglicherweise psychologische, psychiatrische und/oder neurologische Untersuchungen und Behandlungen erforderlich sein. Wichtig ist die Differenzierung der Beschwerden in Folge einer Parafunktion oder auf der Basis einer Allgemeinerkrankung (Schmerzerkrankungen, rheumatoide Erkrankungen, neurologische Erkrankungen und weitere). Daher ist ein Screening auf solche Belastungsfaktoren vor Therapiebeginn fachlich sinnvoll [Türp und Nilges, 2016].
Präprothetische Therapie mit OS
Jenseits der vorstehend beschrieben Indikationen kann eine Therapie mit OS auch vor einer prothetischen Sanierung indiziert sein. Hierbei soll im Rahmen einer Schienenbehandlung evaluiert werden, ob die Betroffenen die Änderung der Kieferrelation (meist im Sinne einer Vertikalisierung) gut adaptieren können. Als Indikationen können vorliegen [Caldas et al., 2016; De Boever et al., 2008; Moreno‐Hay und Okeson, 2015]:
irreversible okklusale Veränderungen, zum Beispiel eine Nonokklusion im Seitenzahnbereich durch eine lange andauernde Repositionsschienentherapie, durch eine Behandlung mit einer Unterkieferprotrusionsschiene (UPS) oder durch Elongation von Frontzähnen nach Dauerschienentherapie ohne ausreichende Abstützung
okklusale Veränderungen, die durch Erkrankungen (wie rheumatoide Arthritis, idiopathische juvenile Arthritis, degenerative Gelenkerkrankungen) oder Resektionen am Kiefergelenk et cetera entstanden sind und Symptome einer CMD zur Folge hatten und deren Therapie zusätzlich einer prothetisch-restaurativen und/oder kieferorthopädischen Behandlung bedürfen
Rehabilitation bei starkem Zahnverschleiß und Ähnliches
Wenn vorab keine funktionellen Beschwerden bestehen, so wird ein Austesten der therapeutischen Kieferrelation für mindestens sechs Wochen als ausreichend angesehen. Bei vorbestehenden Schmerzen und Beschwerden sollte eine mindestens sechsmonatige stabile Phase der Beschwerdelinderung abgewartet werden [Greene und Manfredini, 2021; Manfredini et al., 2017].
Als Therapiemittel können Relaxierungs- oder Repositionsschienen eingesetzt werden. Eine Sonderform stellt in diesem Kontext der Einsatz von Simulationsschienen dar (Abbildungen 9 bis 11). Diese sind aus zahnfarbenem Material anatomisch gefertigt und werden ganztags getragen [Güth et al., 2022]. Je nach Güte der Retention an den Zähnen können Betroffene hiermit auch essen.
Empfehlung 28
Werden neben der okklusal-funktionellen Adaptation auch ästhetische und/oder phonetische Veränderungen ausgetestet, sollte die Indikation für den Einsatz von Simulationsschienen und/oder Langzeitprovisorien geprüft werden.
Erstellung von OS
Okklusionsschienen können konventionell (tiefgezogen und adjustiert, heiß- oder kaltpolymerisiert in Küvettentechnik, lichtgehärtet, im Streuverfahren) oder unter Zuhilfenahme digitaler Verfahren bei der Abformung und/oder der Produktion erstellt werden. Bei den digitalen Verfahren werden subtraktive und mehrere additive Verfahren unterschieden. Zum Zeitpunkt der Leitlinienerstellung konnten additive Verfahren noch nicht empfohlen werden. Wichtig ist, dass acrylharte Oberflächen die okklusalen Kontakte tragen. Die Vor- und Nachteile der unterschiedlichen Produktionsverfahren sind in einem eigenen Kapitel der Leitlinie ausführlich beschrieben.
Empfehlung 32
Schienen können konventionell (Küvettentechnik, Tiefziehfolientechnik, Lichtpolymerisation) oder digital im subtraktiven Fräsverfahren hergestellt werden. Bei der Streutechnik sollte zur Vermeidung eines höheren Restmonomergehalts die Polymerisation der Schiene im Wasserbad bei einem Überdruck von 2 bis 2,5 bar (Drucktopf) erfolgen.
Literaturliste
Ash M (2006) Schienentherapie - Evidenzbasierte Diagnostik und Behandlung bei TMD und CMD. Urban und Fischer, München
Bhargava D, Chávez Farías C, Ardizone García I et al. (2023) Recommendations on the Use of Oral Orthotic Occlusal Appliance Therapy for Temporomandibular Joint Disorders: Current Evidence and Clinical Practice. J Maxillofac Oral Surg 22:579-589
Bilir H, Kurt H (2022) Influence of stabilization splint thickness on temporomandibular disorders. Int J Prosthodont 35:163-173
Blanchard J, Palmer J (2020) Effect of oral splints on muscular temporomandibular disorders in children: A systematic review. Oral Surg 15:97-105
Caldas W, Conti AC, Janson G et al. (2016) Occlusal changes secondary to temporomandibular joint conditions: a critical review and implications for clinical practice. J Appl Oral Sci 24:411-419
De Boever JA, Nilner M, Orthlieb JD et al. (2008) Recommendations by the EACD for examination, diagnosis, and management of patients with temporomandibular disorders and orofacial pain by the general dental practitioner. J Orofac Pain 22:268-278
Ernst MP (2021) Die Effekte von Unterkieferschienen auf Schmerzwahrnehmung, Kieferbewegungen und auf die zerebrale Repräsentation bei okklusalen Bewegungen. In:Universität Greifswald, Greifswald
Giannakopoulos NN, Katsikogianni EN, Hellmann D et al. (2016) Comparison of three different options for immediate treatment of painful temporomandibular disorders: a randomized, controlled pilot trial. Acta Odontol Scand 74:480-486
Greene CS, Manfredini D (2021) Transitioning to chronic temporomandibular disorder pain: A combination of patient vulnerabilities and iatrogenesis. J Oral Rehabil 48:1077-1088
Guo YN, Cui SJ, Zhou YH et al. (2021) An overview of anterior repositioning splint therapy for disc displacement-related temporomandibular disorders. Curr Med Sci 41:626-634
Güth J, Schwerin C, Edelhoff D et al. (2022) Die Münchner Schiene als modifizierbares Langzeitprovisorium im Jugendalter zur Überbrückung bis zur definitiven prothetischen Therapie. Quintessenz 73:586-593
Imhoff B (2020) Indikationsgerechte Schienentherapie für CMD-Patienten. ZMK 36:570-577
Imhoff B, Ahlers MO, Ottl P et al. (2022) Zur Therapie craniomandibulärer Dysfunktionen (CMD).https://www.dgfdt.de/documents/266840/35559542/Wissenschaftliche+Stellungnahme+Therapie+der+CMD_05.2022/13f4072e-a5b8-4524-b2a1-8dd73630310a.
Kuzmanovic PJ, Dodic S, Lazic V et al. (2017) Occlusal stabilization splint for patients with temporomandibular disorders: Meta-analysis of short and long term effects. In: PLOS ONE. e0171296. doi:10.1371/journal.pone.0171296
KZBV-Jahrbuch (2022) Zahlen zur vertragszahnärztlichen Versorgung.
Lakshmi MS, Kalekhan SM, Mehta R et al. (2016) Occlusal splint therapy in temporomandibular Joint disorders: an update review. J Int Oral Health 8:639-645
Macedo CR, Silva AB, Machado MA et al. (2007) Occlusal splints for treating sleep bruxism (tooth grinding). Cochrane Database Syst Rev:1-29
Manfredini D, Lombardo L, Siciliani G (2017) Temporomandibular disorders and dental occlusion. A systematic review of association studies: end of an era? J Oral Rehabil 44:908-923
Moreno‐Hay I, Okeson J (2015) Does altering the occlusal vertical dimension produce temporomandibular disorders? A literature review. J Oral Rehabil 42:875-882
Nagata K, Hori S, Atumi Y et al. (2019) Evaluation of secondary treatments in patients with temporomandibular disorders treated by multi-modal rehabilitation therapy. Oral Health Care 4:1-5
Ottl P, Lauer HC (2003) Die praktische Durchführung der Okklusionsschienentherapie. In: Heidemann D (ed) Deutscher Zahnärztekalender 2003. Deutscher Zahnärzte Verlag, Köln, 59-75
Ottl P, Lauer HC (2002) Okklusionsschienentherapie - Indikationen und Wertung aus heutiger Sicht. Hessisches Zahnärztemagazin:4-11
Pihut M, Gorecka M, Ceranowicz P et al. (2018) The efficiency of anterior repositioning splints in the management of pain related to temporomandibular joint disc displacement with reduction. Pain Res Manag 2018:9089286
Re JP, Perez C, Darmouni L et al. (2009) The occlusal splint therapy. J Stom Occ Med 2:1-5
Rohida NS, Bhad W (2010) A clinical, MRI, and EMG analysis comparing the efficacy of twin blocks and flat occlusal splints in the management of disc displacements with reduction. World J Orthod 11:236-244
Schindler H, Hugger A, Kordaß B et al. (2014) Splint therapy for temporomandibular disorders: basic principles Grundlagen der Schienentherapie bei Myoarthropathien des Kausystems. Zeitschrift für kraniomandibuläre Funktion 6:207-230
Stapelmann H, Türp JC (2008) The NTI-tss device for the therapy of bruxism, temporomandibular disorders, and headache - where do we stand? A qualitative systematic review of the literature. BMC Oral Health 8:22
Türp J, Nilges P (2016) Welche Instrumente eignen sich für die Achse-II-Diagnostik? Dtsch Zahnärztl Z 71:361-366
Wahlund K, Nilsson IM, Larsson B (2015) Treating temporomandibular disorders in adolescents: a randomized, controlled, sequential comparison of relaxation training and occlusal appliance therapy. J Oral Facial Pain Headache 29:41-50
Zamburlini I, Austin D (1991) Long-term results of appliance therapies in anterior disk displacement with reduction: a review of the literature. Cranio 9:361-368