Okklusion und Bruxismus
Bei Patienten mit anhaltendem Wach- und Schlafbruxismus kommt es neben der übermäßigen Abnutzung der Zahnhartsubstanzen häufig zu einem erhöhten Versagen von Restaurationen, Zahnersatz und Implantaten. Obwohl bestimmte okklusale Merkmale nach heutiger Sichtweise keinen Bruxismus verursachen, entscheidet die okklusale Charakteristik in nicht unerheblichem Maß darüber, wie die beim Knirschen oder Pressen frei werdenden Kräfte wirksam werden.
Die Rolle der Okklusion bei Bruxismus
Okklusionsstörungen galten jahrzehntelang als wichtiger ätiologischer Faktor bei der Entstehung von Bruxismus. Tishler prägte bereits 1928 den Begriff der „okklusalen Neurose“ (occlusal habit neurosis) und vermutete, dass traumatische okklusale Interferenzen Knirschen und Pressen auslösen [Tishler, 1928]. Thielemann [1938] sah Pressen und Knirschen als wichtige Faktoren bei der Entstehung der „Paradentose“ an und entwickelte eine Systematik zum Artikulationsausgleich durch die Beseitigung von Gleithindernissen mittels Einschleifen [Thielemann, 1956]. Ramfjord untersuchte in den 50er-Jahren die Aktivität der Kaumuskulatur, während Unterkieferbewegungen mittels Elektromyografie bei wachen, entspannt sitzenden Patienten [Ramfjord, 1961] aufgezeichnet wurden. Nach Adjustierung der Okklusion in zentrischer Kondylenposition stellte er eine Harmonisierung der Kaumuskelaktivität fest und schlussfolgerte, dass „jegliche okklusale Interferenz [...] Bruxismus auslösen kann“ und zur Behandlung von Bruxismus eine „okklusale Adjustierung [...] in zentrischer Kondylenposition zu erfolgen hat“ [Ramfjord, 1961]. Trotz dieser – nicht nur im Hinblick auf die Versuchsanordnung – recht gewagten Schlussfolgerungen [Lobbezoo et al., 2010] wurde diese Studie Grundlage ganzer Lehr- und Behandlungskonzepte [Balasubramaniam et al., 2014].
Bruximuspatienten
Aufgabe des Zahnarztes
Dem Zahnarzt obliegt die Aufgabe, die aktuelle Bruxismus-Aktivität und die individuelle Adaptationsfähigkeit des kraniomandibulären Systems abzuschätzen [Ommerborn et al., 2012], präventive Maßnahmen zum Schutz der Zähne sowie der umgebenden Gewebe und Strukturen des kraniomandibulären Systems zu treffen und Restaurationen und Zahnersatz so zu planen, dass sie den erhöhten Belastungen standhalten. Das Screening von anamnestischen und klinischen Anzeichen und Symptomen von Bruxismus [Bernhardt et al., 2014] kann durch eine strukturierte Erfassung von Risikofaktoren, Komorbiditäten verbunden mit einer Bestandsaufnahme (Bruxismus-Status, Abbildung 1) von Schäden und Veränderungen oraler Hart- und Weichgewebe ergänzt werden [Lange, 2017]. Von besonderem Interesse für die prothetische Therapieplanung im Praxisalltag sind vor allem zwei Behandlungsszenarien: die Therapie des Abrasionsgebisses und die Versorgung von Bruxismus-Patienten mit Zahnersatz [Manfredini und Poggio, 2016].
Zusammen mit aufkommenden Theorien zu einer idealen Okklusion in der Gnathologie [Ramfjord and Ash, 1966; Dawson, 1973] wurde über Jahrzehnte die Identifikation und Beseitigung von Okklusionsstörungen als wichtiger Bestandteil der Bruxismusdiagnostik und -behandlung angesehen [Schulz-Bongert, 1985; Dawson, 2007]. Zweifel an diesen Paradigmen kamen auf, als es mit der Miniaturisierung der EMG-Geräte in den 70er-Jahren möglich wurde, Langzeituntersuchungen am schlafenden Probanden durchzuführen (Abbildung 2). Eine Reihe von Studien konnten seitdem zeigen, dass artifizielle, okklusale Interferenzen keinen Bruxismus auslösen, sondern in der Regel zu einer Absenkung der Kaumuskelaktivität führen [Rugh et al., 1984; Clark et al., 1999; Michelotti et al., 2005; Michelotti et al., 2012]. Auch andere okklusale Merkmale – wie Kreuzbiss, Abweichung MI/ZR (Maximale Interkuspidation/Zentrische Relation) oder exzentrische Interferenzen – scheinen nicht mit der Bruxismus-Aktivität zu korrelieren [Ommerborn et al., 2012; Manfredini et al., 2012; Lobbezoo et al., 2012].
In der Konsequenz wird die Korrektur der okklusalen Charakteristik zur Behandlung und Vorbeugung von Bruxismus heute nicht mehr empfohlen [Clark et al., 1999; Tsukiyama et al., 2001; Türp et al., 2008]. Dessen ungeachtet wäre es naiv zu behaupten, dass die Okklusion im Zusammenhang mit Bruxismus keine Rolle spielt.
Die Charakteristik der Okklusion hat wesentlichen Einfluss darauf, ob und wie die auftretenden Kräfte bei Zahnkontakten in die umgebenden Gewebe und Strukturen weitergeleitet werden. Unmittelbare Folgen im Zahnbereich zeigen sich oft in Form von Schmerzen, übermäßiger lokaler Abnutzung und im Versagen von Restaurationen und prothetischen Versorgungen. Neuere Untersuchungen zeigen, dass einzelne okklusale Merkmale den ungünstigen Einfluss anhaltender Bruxismusaktivität auf die Muskulatur und die Kiefergelenke noch verstärken können [Manfredini et al., 2014b]. Die Okklusion wirkt dann sozusagen als „Vermittler“ [Manfredini et al., 2014a] zwischen Bruxismus und kraniomandibulärem System. Das steht auch im Einklang mit Untersuchungen, die dokumentieren, dass Patienten mit Kaumuskelschmerzen wesentlich okklusionsaktiver sind [Chen et al., 2007] und vulnerable Patienten bei okklusalen Interferenzen eher Symptome kraniomandibulärer Dysfunktionen entwickeln [Le Bell et al., 2002].
Bruxismus und Abrasionsgebiss
Bruxismus galt lange Zeit als Hauptursache für die Abnutzung der Zähne; es war nicht ungewöhnlich, die Bruxismus-Therapie mit der Behandlung von Abrasionsgebissen gleichzusetzten [Brocard et al., 2005]. Die Zahnabnutzung („tooth wear“) wird heute als ein multifaktorieller, physiologischer Vorgang gesehen, der durch das Zusammenwirken von mechanischer (Attrition, Abrasion) und chemischer Abnutzung (Erosion) zu einem Verlust von Zahnschmelz und Dentin führt [Wetselaar und Lobbezoo, 2016].
Da sich die Patienten ihrer parafunktionellen Gewohnheiten oft nicht bewusst sind [Panek et al., 2012] und häufig weder Schmerzen noch andere subjektive Beschwerden auftreten – nur gut die Hälfte der Patienten mit Bruxismus entwickelt überhaupt Symptome schmerzhafter CMD [Schülein et al., 2013] – liegt es in der Verantwortung des Zahnarztes, frühzeitig über Ursachen und Folgen aufzuklären [Lange, 2016]. Hierzu dient der Anamnesebogen (Abbildung 1).
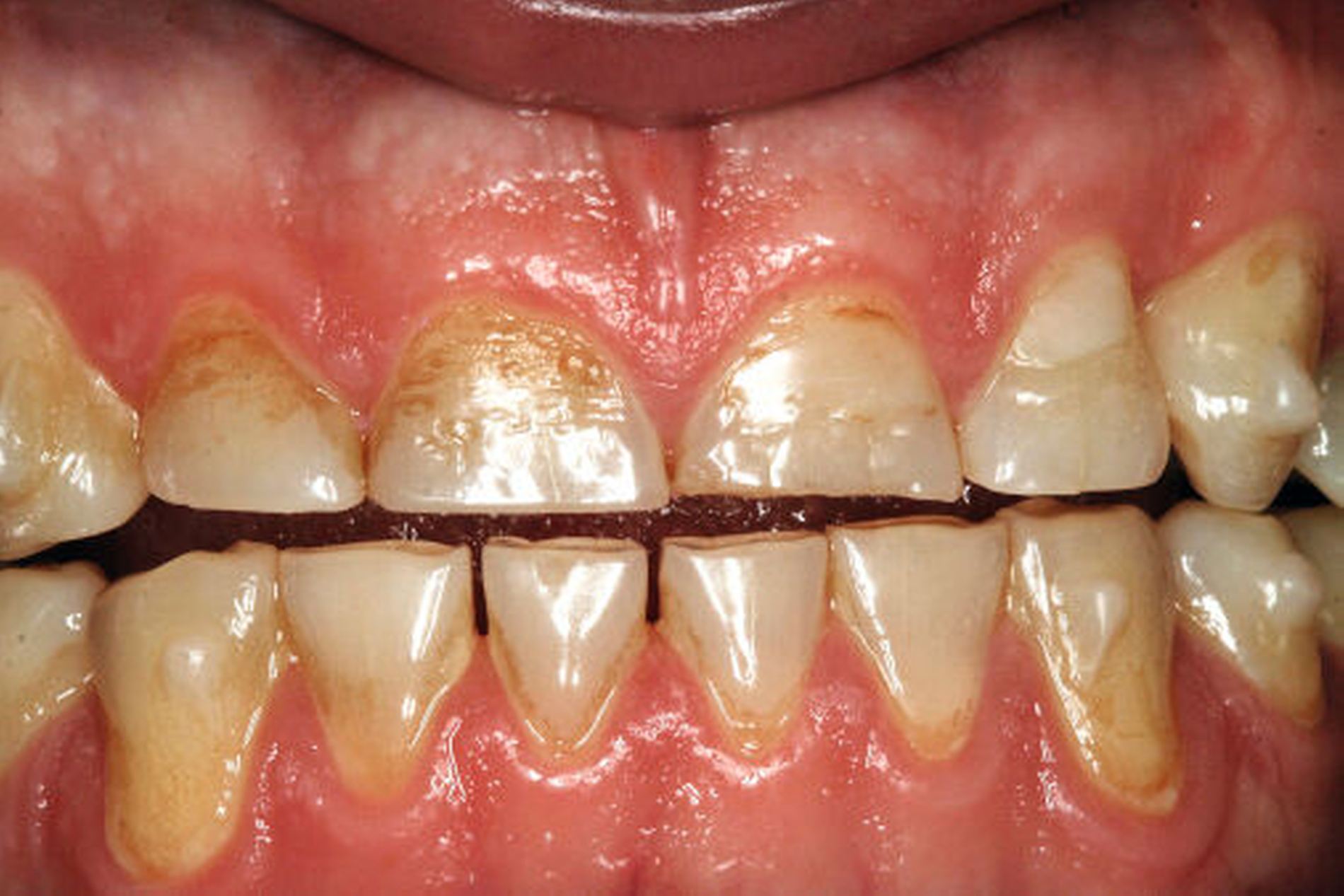
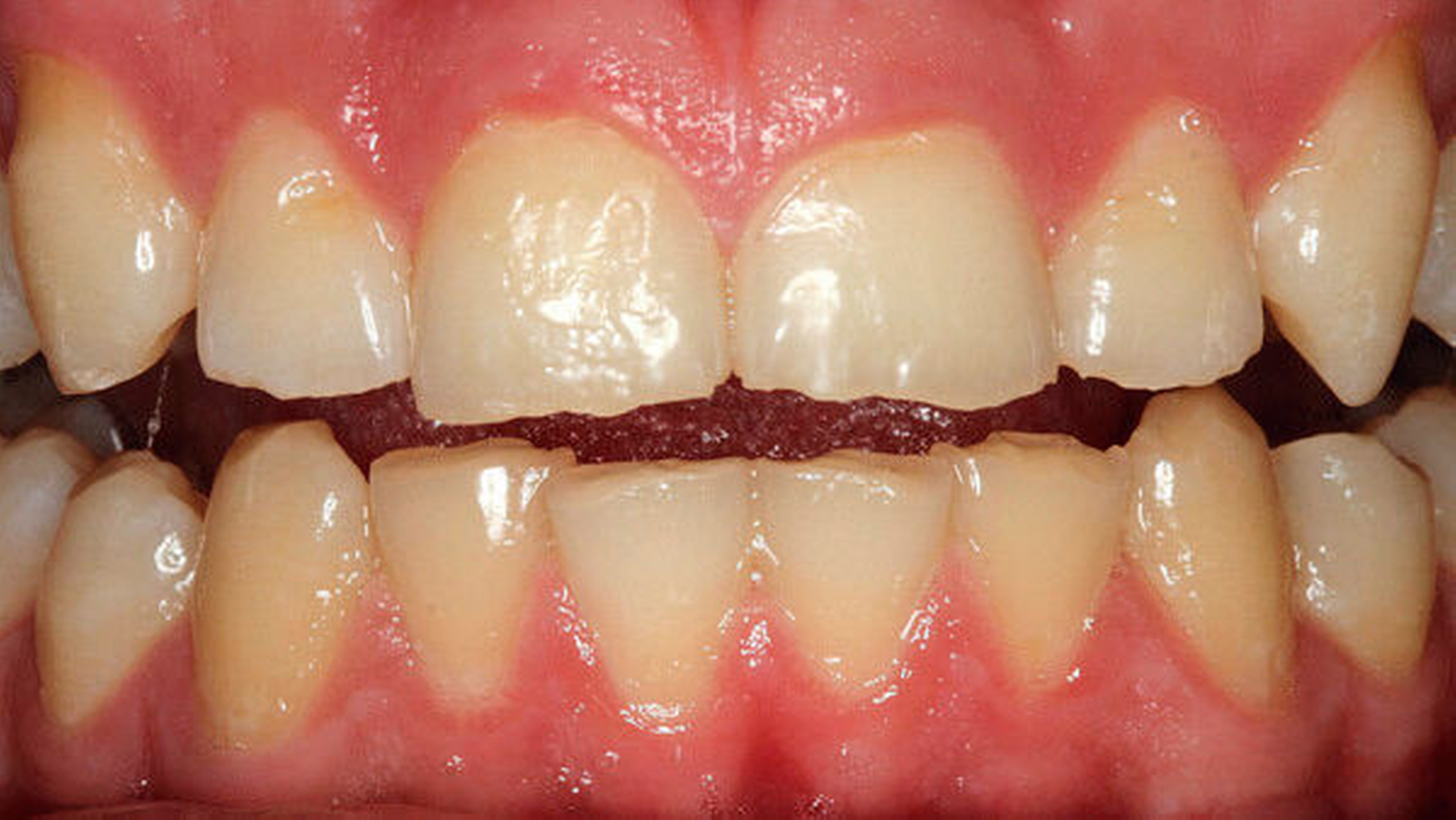
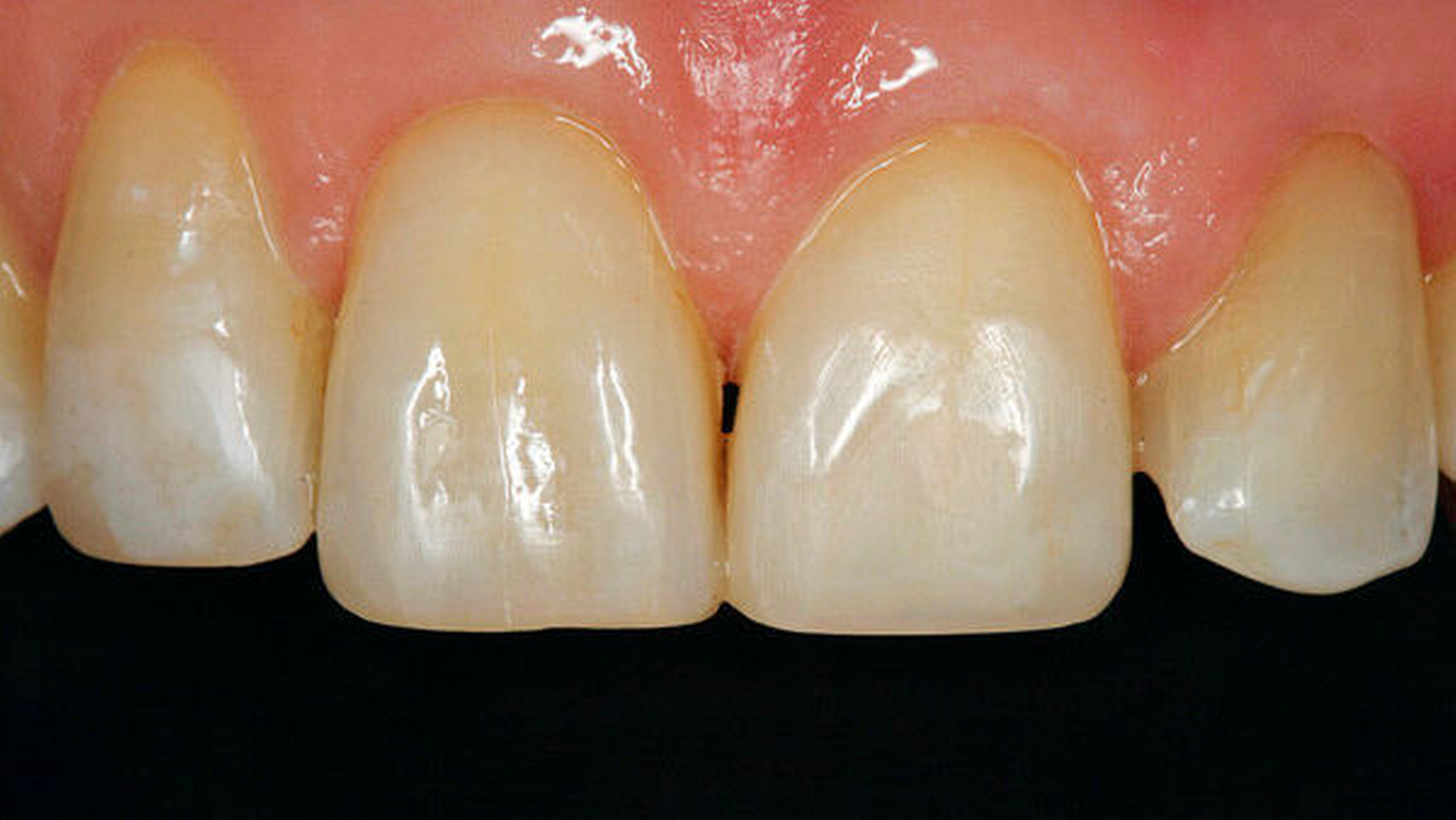
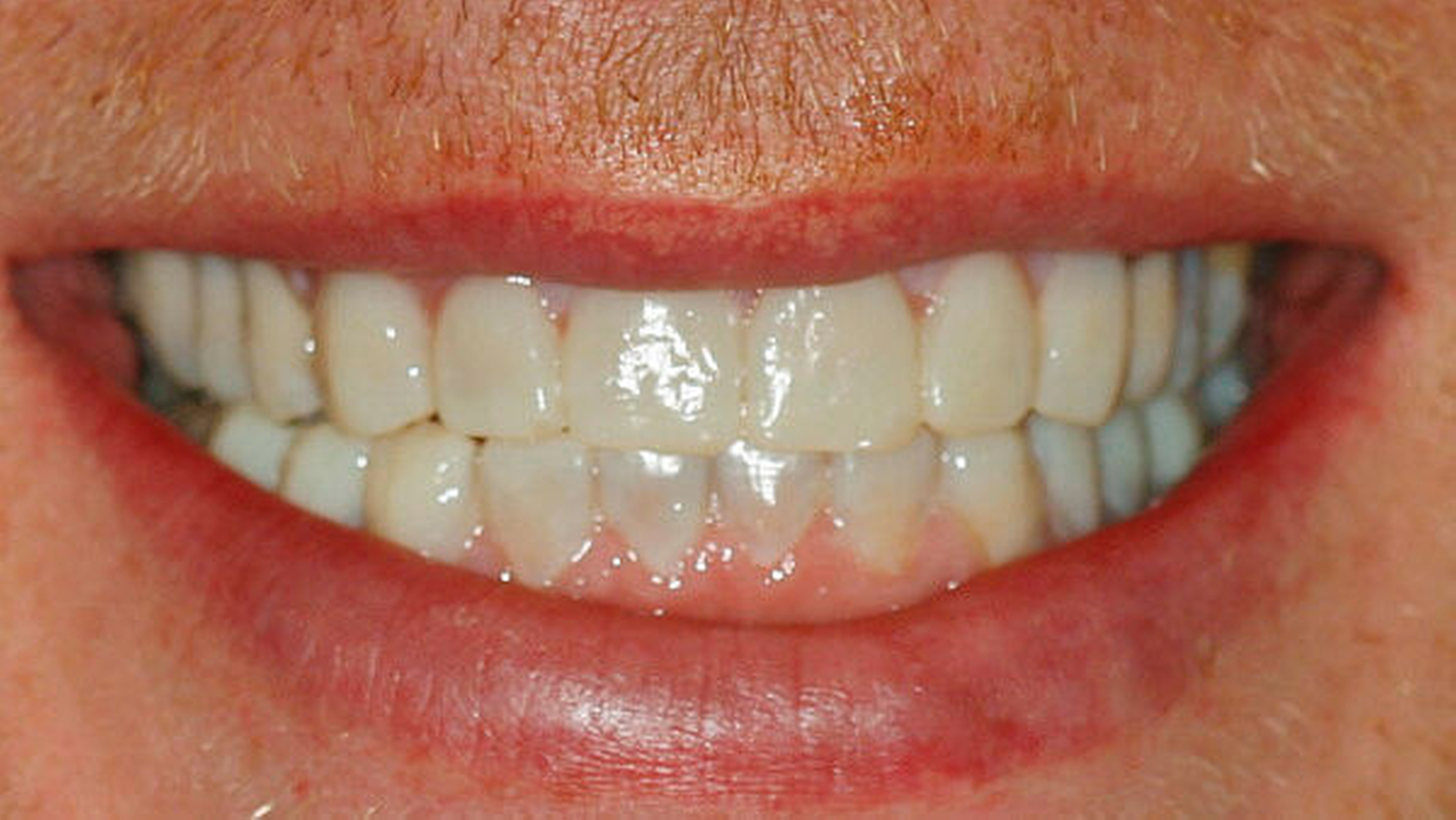
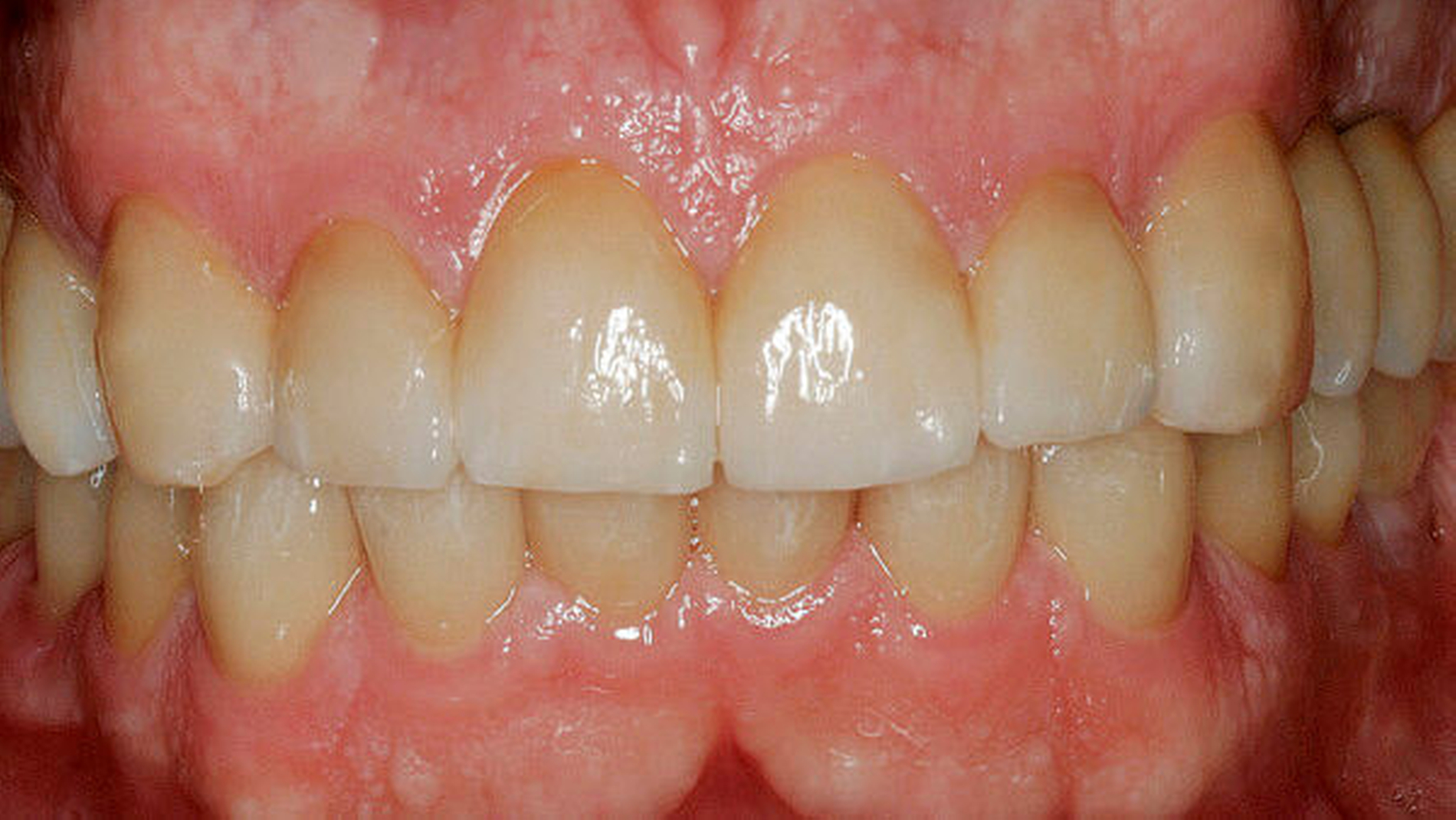
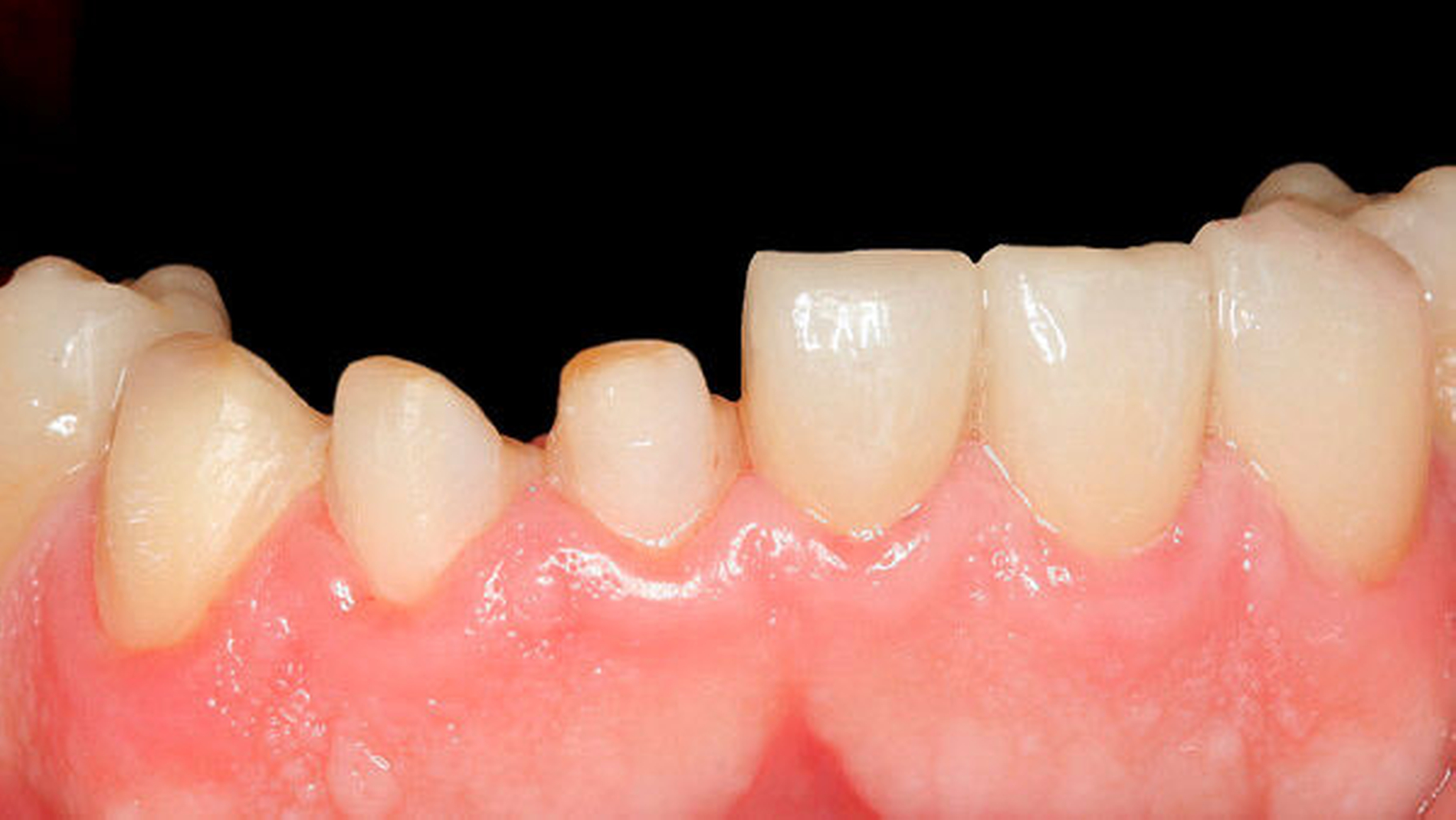
Anderenfalls passiert es nicht selten, dass die aufwendige, restaurative Behandlung von Abrasionsgebissen erst dann begonnen wird, wenn die Zähne bereits deutliche Schäden aufweisen, der Patient sich ästhetisch beeinträchtigt fühlt (Abbildung 3) und funktionelle Probleme wie Zahnschmerzen oder Einschränkungen beim Kauen (Abbildung 4) spürbar werden [Vailati and Carciofo, 2016]. Ausgehend vom aktuellen Befund und der speziellen Anamnese kann entschieden werden, ob vorerst weiter beobachtet („Monitoring“) oder ob eine Intervention notwendig wird. Ob und wann schließlich eine Behandlung eingeleitet werden muss, hängt neben dem Grad der Abnutzung und der Anzahl der betroffenen Zähne und Zahnflächen auch vom Alter der Patienten, der Abnutzungsgeschwindigkeit und der Art der auslösenden Faktoren ab [Wetselaar and Lobbezoo, 2016].
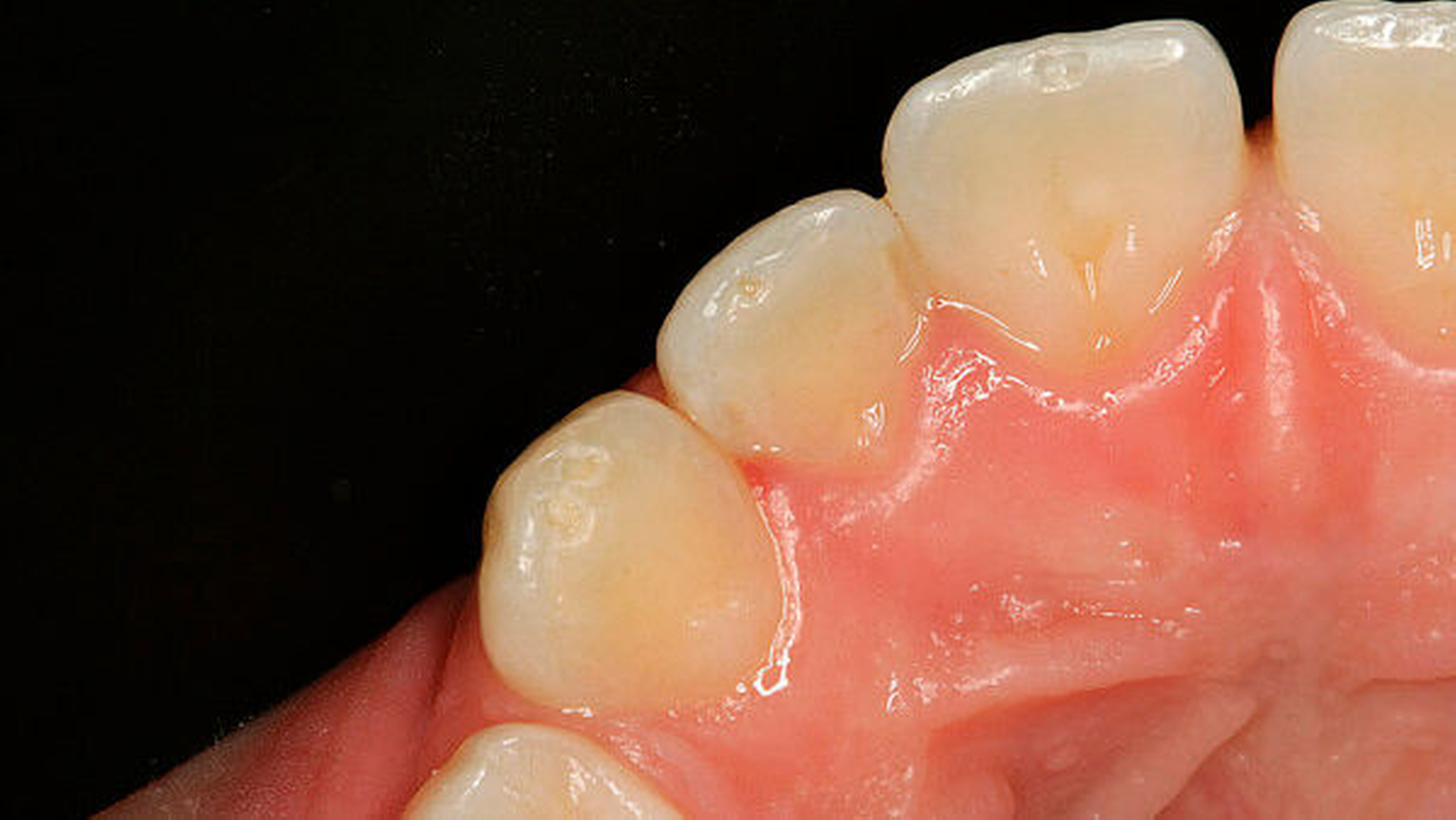
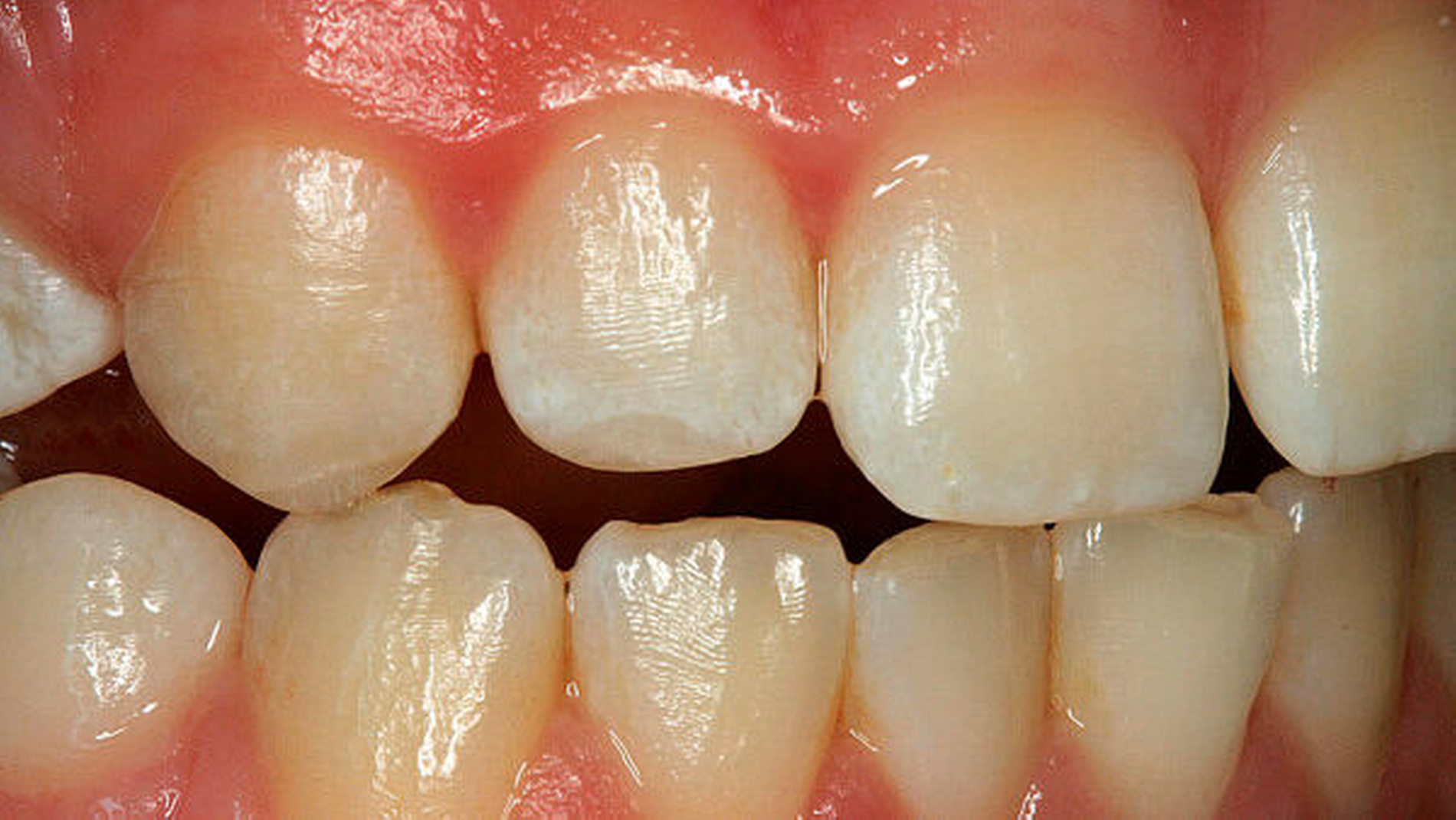
Um die Abnutzung zu verlangsamen und die Notwendigkeit der prothetischen Therapie hinauszuzögern, wird empfohlen, kleinere Defekte bereits früh mithilfe additiver, adhäsiver Maßnahmen zu behandeln (Abbildungen 5 und 6). Dazu gehören der Aufbau der verloren gegangenen Eckzahnführung [Belser and Hannam, 1985; Seeher, 2007], Reparaturen von Abfrakturen im Schneidekantenbereich (Abbildungen 7 und 8) oder die Technik der gesteuerten Extrusion/Intrusion (Dahl-Prinzip) zur Erhöhung der vertikalen Dimension im Bereich der Palatinalflächen der Oberkieferfrontzähne [Johansson et al., 2012] oder der Inzisalkanten der Unterkieferfrontzähne [Al-Khayatt et al., 2013]. Bei zunehmendem Zahnhartsubstanzverlust wird die Erhöhung der vertikalen Dimension („Bisshebung“) aus funktionell-ästhetischen [Fayz und Eslami, 1988] und vor allem aus prothetischen Gründen notwendig [Ahlers, 2014]. So ist bei starker Abnutzung oft nicht mehr ausreichend „Restzahnsubstanz“ vorhanden, um Zahnersatz daran zu befestigen [Grossmann und Sadan, 2005].
Außerdem führen passive Strukturänderungen wie die kontinuierliche dento-alveoläre Eruption, Zahnkippungen oder Mesialwanderungen zu eingeschränkten intramaxillären Platzverhältnissen [Johansson et al., 2008]. Restaurationen mit einer vergrößerten vertikalen Dimension werden von den Patienten in der Regel gut adaptiert [Ormianer und Palty, 2009]. Bei der Planung ist zu berücksichtigen, dass durch physiologische Kompensationsvorgänge (zum Beispiel Hypereruption, dento-alveoläre Adaptation) der tatsächliche „Höhenverlust“ meistens kleiner ist als der beobachtete Zahnhartsubstanzverlust. Um den Patienten die Gewöhnung an den neuen Zahnersatz zu erleichtern, ist unter Beachtung der unten genannten Kriterien die Erhöhung der Vertikaldimension so gering wie möglich zu halten [Abduo and Lyons, 2012].
Rehabilitation des Abrasionsgebisses
Bei der Rehabilitation von Abrasionsgebissen hat sich folgendes Vorgehen etabliert und bewährt [Muts et al., 2014]:
Simulation des Behandlungsergebnisses,
Arbeiten in zentrischer Kondylenposition,
Erprobung der neuen vertikalen Dimension mit Schienen,
Testphase mit Provisorien vor definitiver Versorgung,
Verwendung von Glaskeramiken oder Compositen,
Schutzschiene nach Eingliederung des Zahnersatzes.
Zur Simulation des Behandlungsergebnisses kann die angestrebte Zahnmorphologie mithilfe von Spezialwachs auf den Modellen im Artikulator aufgebaut werden (Wax-up) und – bei überwiegend additiven Veränderungen – im Mund mithilfe von Formteilen visualisiert und anprobiert werden (Mock-up) [Gurrea und Bruguera, 2014].
Der Patient erhält auf diesem Weg einen ersten Eindruck von der Dimension und der Ästhetik der späteren Versorgung. Vorstellungen und Wünsche können bereits in dieser frühen Phase besprochen werden (Abbildungen 9 bis 12).
Da die maximale Interkuspidationsposition im Rahmen der Behandlung in der Regel verloren geht, erfolgt die Rehabilitation in zentrischer Kondylenposition [Utz et al., 2002; Reusch et al., 2015].
Die Anwendung reliabler Methoden zur Aufzeichnung der Unterkieferbewegungen kann die Gestaltung der okklusalen Komponenten entsprechend der individuellen funktionell-biomechanischen Gegebenheiten erleichtern [Hugger et al., 2016]. Wenn bei Patienten mit CMD eine Schienenvorbehandlung notwendig wird, so kann die Schiene bereits in der vertikalen Dimension der geplanten Versorgung angefertigt werden. Ein wirkliches Ausprobieren der neuen Vertikaldimension mit Schienen ist nicht möglich, da weder phonetische oder ästhetische noch kaufunktionelle Parameter erprobt werden können [Abduo und Lyons, 2012; Ahlers, 2014]. Stattdessen gewinnen nichtinvasive Verfahren zur Herstellung provisorischer Versorgungen wie indirekte Table-Tops [Ahlers und Edelhoff, 2015] oder direkte Composite-Aufbauten [Attin et al., 2015] zunehmend an Bedeutung.
Hinsichtlich der zu verwendenden Materialien sind aufgrund der schwachen Evidenzlage keine eindeutigen Empfehlungen möglich [Manfredini und Poggio, 2016]. Unter dem Gesichtspunkt des maximalen Schmelzerhalts bei günstigen werkstoffkundlichen Eigenschaften erscheint die Verwendung adhäsiv befestiger Lithiumdisilikatkeramik vielversprechend [Fradeani et al., 2016] (Abbildungen 13 und 14).
Anfängliche Vorbehalte gegenüber monolithischer Zirkondioxidkeramik bezüglich einer stärkeren Abnutzung im Antagonistenbereich konnten durch In-vivo-Untersuchungen entkräftet werden [Stober et al., 2014]. Zur Überlebensrate von keramikverblendeten ZrO2-Kronen konnte bisher bei Bruxismuspatienten aufgrund der schwachen Studienlage keine evidenzbasierte Aussage getroffen werden [Schmitter et al., 2014].
Eine fallbasierte fraktografische Analyse von Chipping-Ereignissen schließt jedoch mit der Empfehlung, Bruxismus als Kontraindikation für verblendete ZrO2-Kronen in Betracht zu ziehen [Belli et al., 2014] (Abbildung 15). Eine minder invasive Methode ist die Verwendung von Compositen zur direkten Rekonstruktion der Okklusion. Neben den relativ niedrigen Kosten [Tauböck und Attin, 2016] sind Composite-Aufbauten leicht zu reparieren und haben eine relativ lange Überlebensrate [Attin et al., 2012; Attin et al., 2015; Milosevic und Burnside, 2016]. Unabhängig von den verwendeten Werkstoffen wird im Anschluss an die Eingliederung des Zahnersatzes das nächtliche Tragen einer Schutzschiene bei Patienten mit Schlafbruxismus empfohlen [Manfredini und Poggio, 2016].
Bruxismus und prothetische Versorgung
Auch wenn okklusale Merkmale keinen Bruxismus auslösen, so versagen prothetische Restaurationen deutlich häufiger bei diesen Patienten [Johansson et al., 2011]. Gemäß dem alten Lehrsatz „When teeth and muscles war, muscles always wins“ („Wenn Zähne und [Kau-]Muskeln gegeneinander antreten, gewinnen immer die Muskeln“), der Peter Dawson zugeschrieben wird, sollten Restaurationen und Zahnersatz so konzipiert werden, dass sie den auftretenden Kräften im Bereich der okkludieren Flächen bestmöglich widerstehen. Dazu ist es unerlässlich, dass der Zahnarzt vor Beginn einer restaurativen Behandlung eine Abschätzung des Bruxismusrisikos vornimmt und den Patienten über Anzeichen und mögliche Folgen aufklärt. Bei Schäden an Restaurationen oder am (neuen) Zahnersatz kann es sonst schnell zu Verstimmungen zwischen Zahnarzt und Patienten kommen, wenn vonseiten des Behandlers nachträglich der Bruxismus des Patienten dafür verantwortlich gemacht wird [Lange, 2015]. Um den Zahnersatz bei Bruxismus-Patienten den Belastungen entsprechend anzupassen, verfolgt man zwei Strategien: die Verkleinerung der wirksamen okklusalen Kontaktflächen und die Verbesserung der Widerstandsfähigkeit der verwendeten Materialien und prothetischen Konstruktionen (Abbildung 16).
Diese Prinzipien beinhalten die Reduktion der Anzahl okklusaler Einheiten und die Verstärkung der Gerüste und Prothesen [Jokstad, 2010] sowie die Vermeidung von Risikoversorgungen wie Extensionsbrücken, langspännige Brücken, Stift-Aufbauten oder Versorgungen mit ungünstigem Kronen-Wurzel-Verhältnis [Gross, 2015]. Angestrebt wird ein „defensives Okklusionsschema“ mit ein bis drei zentralen okklusalen Kontakten pro Zahn im Seitenzahnbereich bei Front-Eckzahn/Gruppenführung und damit verbundener Interferenzfreiheit bei pro- und laterotrusiven Bewegungen [Klineberg und Stohler, 2005]. In jüngster Vergangenheit unterstützen umfangreiche Nachuntersuchungen die schon lange gehegten Hypothesen, dass Bruxismus auch als Risikofaktor für den Verlust von Implantaten und Schäden im Bereich der Suprakonstruktionen (Abbildung 17) infrage kommt [Chrcanovic et al., 2016a; Chrcanovic et al., 2016b]. Okklusal sollte deshalb bei der Gestaltung von Suprakonstruktionen auf zentrale Kontaktpunkte bei kleiner Okklusionsfläche und flachem Höckerwinkel (≤10°) Wert gelegt werden [Klineberg et al., 2012]. Darüber hinaus haben sich die Verblockung der Suprakonstruktionen [Guichet et al., 2002], die Pfeilervermehrung [Duyck et al., 2000] und die Verwendung möglichst langer Implantate mit großem Durchmesser [Renouard und Nisand, 2006] als wirkungsvolle Maßnahmen zur Belastungskontrolle bewährt.
Wach- und Schlafbruxismus
Bruxismus ist eine sich wiederholende Kaumuskelaktivität, die durch Knirschen oder Pressen auf den Zähnen und/oder durch Anspannung beziehungsweise Pressen der Kiefer aufeinander gekennzeichnet ist. Bruxismus hat zwei verschiedene zirkadiane Manifestationen und kann während des Schlafes (Schlafbruxismus, SB) oder im Wachzustand (Wachbruxismus, WB) auftreten.„Möglicher“ SB/WB beruht auf Selbstangabe. Die Diagnose „wahrscheinlicher“ SB/WB muss zusätzlich durch klinische Anzeichen wie Zahnhartsubstanzdefekte, Schmerzen/Hypertrophie der Elevatoren und mehr abgesichert sein. „Definitiver“ SB wird mithilfe der Polysomnografie (inklusive einer Audio-/Videoaufzeichnung) diagnostiziert.
[Definition nach: Bernhardt et al., 2014]
Okklusion gestalten: Alle Artikel zur Fortbildung
Okklusion und Prothetik - mit CME
Das Würzburger Autorenteam Prof. Dr. Marc Schmitter, PD Dr. Nikolaos Nikitas Giannakopoulos, Dr. Sophia Terebesi, Prof. Dr. Hans J. Schindler und Dr. Daniel Hellmann diskutiert die Frage, wie zeitgemäße Okklusionskonzepte vor dem Hintergrund neuer Materialien und Verfahrenstechniken aussehen sollten. Für die prothetische Rehabilitation empfehlen sie die Wiederherstellung eines individuellen und interferenzfreien Kauflächenreliefs.
Okklusion und Implantate - mit CME
Mit welchem Okklusionskonzept lässt sich bei implantatgetragenem Zahnersatz unter Berücksichtigung der einwirkenden Kräfte eine möglichst gute Langzeitstabilität sicherstellen? Dr. Anna Kunzmann, Prof. Hans-Christoph Lauer und Dr. Sylvia Brandt, Frankfurt, diskutieren die Taktilität dentaler Implantate und zeigen, wie osseointegrierte Implantate und Implantat-Abutment-Verbindung durch eine vorsichtige Modifikation der okklusalen Kaufläche geschützt werden können.
Okklusion - Kultur versus Natur
Für eine komplett andere Auseinandersetzung mit dem Thema Okklusion – aus der Perspektive der Evolutionsforschung – plädieren Prof. Dr. Kurt Alt, Basel/Krems, Dr. Ottmar Kullmer, Frankfurt, und Prof. Jens Türp, Basel: Die Abnutzungsvorgänge/ Hartgewebeveränderungen dürfen nicht länger als pathologisch bezeichnet werden. Vielmehr ist die „perfekte“, evoluiv bewährte, abasionsbedingte Okklusion der heutigen statischen, „zementierten“ Okklusion vorzuziehen.
Okklusion und Rehabilitation
Konträr dazu argumentieren Prof. Dr. Alfons Hugger, Düsseldorf, und Prof. Dr. Hans-Jürgen Schindler, Würzburg, dass die unterschiedlichen Lebensphasen eines Menschen eine Rehabilitation der Okklusion verlangen. Die profilierte Kauflächengestaltung dient der notwendigen Wiederherstellung eines kompromittierten Kausystems. Vor allem die Patientenpopulation 60+ braucht eine akzentuierte Gesaltung, um die neuro-muskulären Defizite auszugleichen.
Fazit
Auch wenn die aktuelle Diskussion über die Natur von Wach- und Schlafbruxismus und die Klärung der Frage, ob es sich dabei eher um physiologische Prozesse oder um behandlungsbedürftige Erkrankungen handelt [Raphael et al., 2016a; Manfredini et al., 2016; Raphael et al., 2016b], noch nicht abgeschlossen ist, so bleibt das Phänomen Bruxismus im Praxisalltag als Risikofaktor für die beschleunigte Abnutzung der Zähne und das Versagen von Restaurationen und Zahnersatz ein Problem von hoher Relevanz. Es liegt in der Verantwortung des Zahnarztes, sich und die Patienten über die eventuell vorhandene Bruxismusaktivität in Kenntnis zu bringen, um rechtzeitig Vorsorgemaßnahmen zum Schutz der Zähne und der Restaurationen einzuleiten. Bei fortgeschrittener Abnutzung sollte zur Rehabilitation von Abrasionsgebissen insbesondere bei Änderung der vertikalen Dimension einem schrittweisen Vorgehen einschließlich Vor- und Nachsorge der Vorzug gegeben werden. Bei der Planung prothetischer Versorgungen bei Bruxismus-Patienten sollte darauf geachtet werden, die wirksamen Okklusionsflächen zu verkleinern und widerstandsfähige Materialien und Konstruktionen zu verwenden.

Dr. Matthias Lange
Lietzenburger Str. 51, 10789 Berlin
praxis@dr-m-lange.de
Literaturliste
ABDUO, J. UND LYONS, K. 2012. Clinical considerations for increasing occlusal vertical dimension: a review. Australian dental journal 57, 1, 2–10.
AHLERS, M.O. 2014. Bestimmung der vertikalen Kieferrelation bei restaurativen Abschlussbehandlungen mittels Repositions-Onlays nach funktionstherapeutischer Vorbehandlung. Journal of Craniomandibular Function 6, 2, 131–148.
AHLERS, M.O. UND EDELHOFF, D. 2015. Einsatz glaskeramischer Repositions- Onlays zur Abschlussbehandlung nach erfolgreicher Funktionstherapie. Die Quintessenz 66, 12, 1509–1525.
AHLERS, M.O., BIFFAR, R., BUMANN, A., ET AL. 2006. Terminologieliste der Deutschen Gesellschaft für Funktionsdiagnostik und Therapie (DGFDT) und der Deutschen Gesellschaft für zahnärztliche Prothetik und Werkstoffkunde (DGzPW). Deutsche Zahnärztliche Zeitung 2, 1–7.
AL-KHAYATT, A.S., RAY-CHAUDHURI, A., POYSER, N.J., ET AL. 2013. Direct composite restorations for the worn mandibular anterior dentition: a 7-year follow-up of a prospective randomised controlled split-mouth clinical trial. Journal of oral rehabilitation 40, 5, 389–401.
ATTIN, T., BOSCH, G., WEGEHAUPT, F.J., MEHL, A., WIEGAND, A., UND BLUNCK, U. 2015. Rekonstruktion erosiver Zahnhartsubstanzdefekte mit Komposit. Die Quintessenz 66, 9, 1055–1069.
ATTIN, T., FILLI, T., IMFELD, C., UND SCHMIDLIN, P.R. 2012. Composite vertical bite reconstructions in eroded dentitions after 5·5 years: a case series. Journal of oral rehabilitation 39, 1, 73–79.
BALASUBRAMANIAM, R., KLASSER, G.D., CISTULLI, P.A., UND LAVIGNE, G.J. 2014. The Link between Sleep Bruxism, Sleep Disordered Breathing and Temporomandibular Disorders: An Evidence-based Review. Journal of Dental Sleep Medicine 1, 1, 27-37.
BELLI, R., SCHERRER, S.S., REICH, S., PETSCHELT, A., UND LOHBAUER, U. 2014. In vivo shell-like fractures of veneered-ZrO2 fixed dental prostheses. Case Studies in Engineering Failure Analysis 2, 2, 91–99.
BELSER, U.C. UND HANNAM, A.G. 1985. The influence of altered working-side occlusal guidance on masticatory muscles and related jaw movement. The Journal of prosthetic dentistry 53, 3, 406–413.
BERNHARDT, O., IMHOFF, B., LANGE, M., UND OTTL, P. 2014. Bruxismus: Ätiologie, Diagnostik und Therapie. Deutsche Zahnärztliche Zeitung 69, 1, 46–48.
BROCARD, D., LALUQUE, J.-F., UND KNELLESEN, C. 2005. Bruxismus. Quintessenz Verlags-GmbH, Berlin.
CHEN, C.-Y., PALLA, S., ERNI, S., SIEBER, M., UND GALLO, L.M. 2007. Nonfunctional tooth contact in healthy controls and patients with myogenous facial pain. Journal of orofacial pain 21, 3, 185–193.
CHRCANOVIC, B.R., KISCH, J., ALBREKTSSON, T., UND WENNERBERG, A. 2016a. Bruxism and dental implant treatment complications: a retrospective comparative study of 98 bruxer patients and a matched group. Clinical oral implants research, doi: 10.1111/clr.12844
CHRCANOVIC, B.R., KISCH, J., ALBREKTSSON, T., UND WENNERBERG, A. 2016b. Bruxism and dental implant failures: a multilevel mixed effects parametric survival analysis approach. Journal of oral rehabilitation 43, 11, 813–823.
CLARK, G.T., TSUKIYAMA, Y., BABA, K., UND WATANABE, T. 1999. Sixty-eight years of experimental occlusal interference studies: what have we learned? The Journal of prosthetic dentistry 82, 6, 704– 713.
DAWSON, P.E. 1973. Temporomandibular joint pain-dysfunction problems can be solved. The Journal of prosthetic dentistry 29, 1, 100–112.
DAWSON, P.E. 2007. Functional Occlusion. From TMJ to Smile Design. St. Louis: Mosby: 333-337
DUYCK, J., VAN OOSTERWYCK, H., VANDER SLOTEN, J., DE COOMAN, M., PUERS, R., UND NAERT, I. 2000. Magnitude and distribution of occlusal forces on oral implants supporting fixed prostheses: an in vivo study. Clinical oral implants research 11, 5, 465–475.
FAYZ, F. UND ESLAMI, A. 1988. Determination of occlusal vertical dimension: a literature review. The Journal of prosthetic dentistry 59, 3, 321–323.
FRADEANI, M., BARDUCCI, G., UND BACHERINI, L. 2016. Esthetic rehabilitation of a worn dentition with a minimally invasive prosthetic procedure (MIPP). The international journal of esthetic dentistry 11, 1, 16–35.
GROSS, M. 2015. Treating Severe Tooth Wear and Bruxism. In: The Science and Art of Occlusion and Oral Rehabilitation. London: Quintessence, 458–467.
GROSSMANN, Y. UND SADAN, A. 2005. The prosthodontic concept of crown-to-root ratio: a review of the literature. The Journal of prosthetic dentistry 93, 6, 559–562.
GUICHET, D.L., YOSHINOBU, D., UND CAPUTO, A.A. 2002. Effect of splinting and interproximal contact tightness on load transfer by implant restorations. The Journal of prosthetic dentistry 87, 5, 528–535.
GURREA, J. UND BRUGUERA, A. 2014. Wax-up and mock-up. A guide for anterior periodontal and restorative treatments. The international journal of esthetic dentistry 9, 2, 146–162.
HECKMANN, U. UND REUMUTH, E. 1967. Die Abrasion im Milchgebiß. Deutsche Zahn-, Mund-, und Kieferheilkunde mit Zentralblatt für die gesamte Zahn-, Mund-, und Kieferheilkunde 49, 1, 239–247.
HUGGER, A., UTZ, K.-H., AHLERS, M.O., UND SEEHER, W.D. 2016. Instrumentelle zahnärztliche Funktionsanalyse. Journal of Craniomandibular Function 8, 3, 185–236.
JOHANSSON, A., JOHANSSON, A.K., OMAR, R., UND CARLSSON, G.E. 2008. Rehabilitation of the worn dentition. Journal of oral rehabilitation 35, 7, 548–566.
JOHANSSON, A., OMAR, R., UND CARLSSON, G.E. 2011. Bruxism and prosthetic treatment: a critical review. Journal of prosthodontic research 55, 3, 127–136.
JOHANSSON, A.-K., OMAR, R., CARLSSON, G.E., UND JOHANSSON, A. 2012. Dental erosion and its growing importance in clinical practice: from past to present. International Journal of Dentistry 2012, 632907.
JOKSTAD, A. 2010. Prosthetic Rehabilitation and the TMD patient: when and what. Naples: EACD Annual Meeting.
KLINEBERG, I. UND STOHLER, C.S. 2005. Interface of Occlusion. The International journal of prosthodontics 18, 4, 277–301.
KLINEBERG, I.J., TRULSSON, M., UND MURRAY, G.M. 2012. Occlusion on implants - is there a problem? Journal of oral rehabilitation 39, 7, 522–537.
LANGE, M. 2016. Diagnostik von Wach- und Schlaf-Bruxismus. Der Freie Zahnarzt 60, 1, 50–56.
LANGE, M. 2015. Screening for sleep and awake bruxism: protocol for routine use in daily practice. Journal of Craniomandibular Function 7, 1, 47–54.
LANGE, M. 2017. Der Bruxismusstatus. Journal of Craniomandibular Function 9, 1, 1–13.
LE BELL, Y., JÄMSÄ, T., KORRI, S., NIEMI, P.M., UND ALANEN, P. 2002. Effect of artificial occlusal interferences depends on previous experience of temporomandibular disorders. Acta odontologica Scandinavica 60, 4, 219–222.
LOBBEZOO, F., AHLBERG, J., MANFREDINI, D., UND WINOCUR, E. 2012. Are bruxism and the bite causally related? Journal of oral rehabilitation 39, 7, 489–501.
LOBBEZOO, F., HAMBURGER, H.L., UND NAEIJE, M. 2010. Etiology of Bruxism. In: D.A. Paesani, ed., Bruxism. New Malden: Quintessence, 55–56.
MANFREDINI, D. UND POGGIO, C.E. 2016. Prosthodontic planning in patients with temporomandibular disorders and/or bruxism: A systematic review. The Journal of prosthetic dentistry, 1–8.
MANFREDINI, D., DE LAAT, A., WINOCUR, E., UND AHLBERG, J. 2016. Why not stop looking at bruxism as a black/white condition? Aetiology could be unrelated to clinical consequences. 1–3.
MANFREDINI, D., STELLINI, E., MARCHESE-RAGONA, R., UND GUARDA-NARDINI, L. 2014a. Are occlusal features associated with different temporomandibular disorder diagnoses in bruxers? Cranio : the journal of craniomandibular practice 32, 4, 283–288.
MANFREDINI, D., VANO, M., PERETTA, R., UND GUARDA-NARDINI, L. 2014b. Jaw clenching effects in relation to two extreme occlusal features: patterns of diagnoses in a TMD patient population. Cranio : the journal of craniomandibular practice 32, 1, 45–50.
MANFREDINI, D., VISSCHER, C.M., GUARDA-NARDINI, L., UND LOBBEZOO, F. 2012. Occlusal factors are not related to self-reported bruxism. Journal of orofacial pain 26, 3, 163–167.
MICHELOTTI, A., CIOFFI, I., LANDINO, D., GALEONE, C., UND FARELLA, M. 2012. Effects of experimental occlusal interferences in individuals reporting different levels of wake-time parafunctions. Journal of orofacial pain 26, 3, 168–175.
MICHELOTTI, A., FARELLA, M., GALLO, L.M., VELTRI, A., PALLA, S., UND MARTINA, R. 2005. Effect of occlusal interference on habitual activity of human masseter. Journal of dental research 84, 7, 644–648.
MILOSEVIC, A. UND BURNSIDE, G. 2016. The survival of direct composite restorations in the management of severe tooth wear including attrition and erosion: A prospective 8-year study. Journal of dentistry 44, 13–19.
MUTS, E.-J., VAN PELT, H., EDELHOFF, D., KREJCI, I., UND CUNE, M. 2014. Tooth wear: a systematic review of treatment options. The Journal of prosthetic dentistry 112, 4, 752–759.
OMMERBORN, M.A., GIRAKI, M., SCHNEIDER, C., ET AL. 2012. Effects of sleep bruxism on functional and occlusal parameters: a prospective controlled investigation. International journal of oral science 4, 3, 141–145.
ORMIANER, Z. UND PALTY, A. 2009. Altered vertical dimension of occlusion: a comparative retrospective pilot study of tooth- and implant-supported restorations. The International journal of oral & maxillofacial implants 24, 3, 497–501.
PANEK, H., NAWROT, P., MAZAN, M., BIELICKA, B., SUMISŁAWSKA, M., UND POMIANOWSKI, R. 2012. Coincidence and awareness of oral parafunctions in college students. Community dental health 29, 1, 74–77.
RAMFJORD, S.P. 1961. Bruxism, a clinical and electromyographic study. The Journal of the American Dental Association 62, 21–44.
RAMFJORD, S.P. UND ASH, M.M. 1966. Occlusion. Philadelphia.
RAPHAEL, K.G., SANTIAGO, V., UND LOBBEZOO, F. 2016a. Is bruxism a disorder or a behaviour? Rethinking the international consensus on defining and grading of bruxism. Journal of oral rehabilitation 43, 10, 791–798.
RAPHAEL, K.G., SANTIAGO, V., UND LOBBEZOO, F. 2016b. Bruxism is a continuously distributed behaviour, but disorder decisions are dichotomous (Response to letter by Manfredini, De Laat, Winocur, & Ahlberg (2016)). Journal of oral rehabilitation 43, 10, 802–803.
RENOUARD, F. UND NISAND, D. 2006. Impact of implant length and diameter on survival rates. Clinical oral implants research 17 Suppl 2, S2, 35–51.
REUSCH, D., GROOT LANDEWEER, G., UND FEYEN, J. 2015. Das Zentrikregistrat. Die Quintessenz 66, 12, 1435–1444.
RUGH, J.D., BARGHI, N., UND DRAGO, C.J. 1984. Experimental occlusal discrepancies and nocturnal bruxism. The Journal of prosthetic dentistry 51, 4, 548–553.
SCHMITTER, M., BOEMICKE, W., UND STOBER, T. 2014. Bruxism in prospective studies of veneered zirconia restorations-a systematic review. The International journal of prosthodontics 27, 2, 127– 133.
SCHULZ-BONGERT, J. 1985. Konzept der restaurativen Zahnheilkunde. Berlin: Klages. • SCHÜLEIN, H., BERNHARDT, O., UND MEYER, G. 2013. Untersuchungen zum Zusammenhang zwischen Bruxismus und CMD-Symptomen sowie der Schlafqualität. Journal of Craniomandibular Function 5, 4, S 14–15.
SEEHER, W.D. 2007. Die direkte (Re-)Konstruktion einer Eckzahnführung im Mund. Die Quintessenz 58, 5, 557–563.
STOBER, T., BERMEJO, J.L., RAMMELSBERG, P., UND SCHMITTER, M. 2014. Enamel wear caused by monolithic zirconia crowns after 6 months of clinical use. Journal of oral rehabilitation 41, 4, 314– 322.
TAUBÖCK, T.T. UND ATTIN, T. 2016. Restauration fortgeschrittener Zahnhartsubstanzverluste mit Komposit. Zahnärztliche Mitteilungen 106, 10, 48–55.
THIELEMANN, K. 1956. Biomechanik der Paradentose. Johann Ambrosius Barth, München.
TISHLER, B. 1928. Occlusal Habit Neuroses. Dental Cosmos 19, 690–694.
TSUKIYAMA, Y., BABA, K., UND CLARK, G.T. 2001. An evidence-based assessment of occlusal adjustment as a treatment for temporomandibular disorders. The Journal of prosthetic dentistry 86, 1, 57–66.
TÜRP, J.C., GREENE, C.S., UND STRUB, J.R. 2008. Dental occlusion: a critical reflection on past, present and future concepts. Journal of oral rehabilitation 35, 6, 446–453.
UTZ, K.-H., MÜLLER, F., LÜCKERATH, W., FUSS, E., UND KOECK, B. 2002. Accuracy of check-bite registration and centric condylar position. Journal of oral rehabilitation 29, 5, 458–466.
VAILATI, F. UND CARCIOFO, S. 2016. CAD/CAM monolithic restorations and full-mouth adhesive rehabilitation to restore a patient with a past history of bulimia: the modified three-step technique. The international journal of esthetic dentistry 11, 1, 36–56.
WETSELAAR, P. UND LOBBEZOO, F. 2016. The tooth wear evaluation system: a modular clinical guideline for the diagnosis and management planning of worn dentitions. Journal of oral rehabilitation 43, 1, 69–80.