Autoimmunerkrankungen der Leber
Müdigkeit, Abgeschlagenheit und eine eingeschränkte Leistungsfähigkeit – oft zeigt sich die AIH mit unspezifischen Symptomen. Das erklärt, warum die Diagnose häufig vergleichsweise spät gestellt wird: 20 bis 37 Prozent der Patienten haben zum Zeitpunkt der Erstdiagnose bereits eine Leberzirrhose. Die Behandlungsmöglichkeiten sind dann begrenzt, oftmals bleibt als Mittel der Wahl nur eine Lebertransplantation. Anders sieht es aus, wenn die Diagnose frühzeitig erfolgt und durch eine effektive immunsuppressive Medikation die Krankheitsprogression verhindert werden kann.
Bislang fehlen konkrete Zahlen zur Neuerkrankungsrate. Die Prävalenz wird mit 0,2 bis 1,0/1.000 Einwohner angegeben bei rückläufiger Tendenz. Dabei leiden rund 10 bis 20 Prozent der Menschen mit einer chronischen Lebererkrankung an einer AIH. Frauen entwickeln dreimal häufiger eine Autoimmunhepatitis, zumeist im Alter zwischen 20 und 40 Jahren. Allerdings können auch schon Kinder erkranken.
Neben der AIH gehören die primär biliäre Cholangitis (PBC), die primär sklerosierende Cholangitis (PSC) und die IgG4-assoziierte Cholangitis (IAC) zu den Autoimmunerkrankungen der Leber. Die Ursache der Störungen ist bislang unklar, diskutiert werden Umwelttoxine, bakterielle Antigene oder auch Viren, die möglicherweise auf dem Boden einer genetischen Prädisposition als Auslöser fungieren können.
Die Autoimmunhepatitis
Diagnose: Die Bestimmung der AIH ist oft eine Herausforderung, denn es gibt nicht einen festgelegten Krankheitsmarker zur eindeutigen Diagnosestellung oder zum -ausschluss. Charakteristisch aber ist das Vorkommen von Autoantikörpern – beispielsweise antinukleäre Antikörper (ANA), Antikörper gegen glatte Muskelfasern (SMA), Mikrosome von Leber und Nierenzellen (LKM), Antikörper gegen ein Leberantigen (SLA) oder sogenannte perinukleäre Anti-Neutrophile Cytoplasmatische Antikörper (pANCA).
Die Testung auf Autoantikörper ist nicht nur für die Diagnosesicherung wichtig, sondern auch für die Klassifizierung der Erkrankung. Denn es gibt mindestens zwei verschiedene Formen der AIH, die sich in ihrem Antikörperspektrum wesentlich unterscheiden: Es gibt den bei etwa 70 Prozent der Patienten vorliegenden Typ 1, bei dem SMA sowie ANA und oft auch pANCA positiv getestet werden, und den deutlich selteneren, meist aber aggressiver verlaufenden Typ 2 mit vor allem positivem anti-LKM-1. Gerade wird diskutiert, ob es einen dritten AIH-Typ gibt, bei positivem Befund für anti-SLA/LP.
Da Überlappungen zwischen den Krankheitsformen möglich sind und die jeweiligen Antikörper auch bei anderen chronischen Lebererkrankungen auftreten können, ist die AIH schwer abzugrenzen.
Neben der Antikörpertestung ist die Leberbiopsie bedeutsam, denn es zeigen sich charakteristische Zellveränderungen, die ihrerseits aber auch bei medikamentös bedingten Leberschäden so zu finden sind. Auch zu dem als DILI (Drug Induced Liver Injury) bezeichneten Krankheitsbild sind Überschneidungen möglich, bei manifester AIH kann sich zusätzlich eine DILI ausbilden. Oft zeigt sich erst im Krankheitsverlauf, ob die Symptomatik durch eine AIH oder durch eine DILI bedingt ist.
Sehr häufig entwickelt sich die AIH der Leber zunächst mit einer akuten Symptomatik, wobei Beschwerden wie eine unerklärliche Müdigkeit und Leistungsschwäche im Vordergrund stehen. Auch weitere unspezifische Symptome wie Übelkeit und Erbrechen, Kopfschmerzen, Leibschmerzen sowie Durchfall und Fieber können auftreten. Jeder vierte Patient hat außerdem eine Bindehautentzündung und/oder Gelenkbeschwerden und -entzündungen, eine Schilddrüsenentzündung, einen Diabetes oder eine Dickdarmentzündung. Ferner können eine Hepato- und/oder Splenomegalie auffällig sein. Hinweise sind zudem – auch bei der AIH – sogenannte Leberhautzeichen der Haut wie die sogenannten Lebersternchen (Spider naevi). Laborchemisch fallen die Patienten durch eine Transaminasenerhöhung auf und durch einen Anstieg der Gammaglobuline, insbesondere des Immunglobulins G (IgG).
Behandlung: Eine kausale Therapie ist bislang nicht möglich, die Behandlung der AIH erfolgt in aller Regel mit Kortikosteroiden wie Prednisolon, wobei inzwischen auch das lokal wirksame und damit weniger nebenwirkungsträchtige Budesonid zugelassen ist. Im akuten Schub wird das Kortikoid mit dem Immunsuppressivum Azathioprin kombiniert.
An die Akuttherapie und das Erreichen einer Remission sollte sich eine Erhaltungstherapie anschließen, ohne die sich in 80 bis 90 Prozent der Fälle bereits im ersten Jahr nach Absetzen der Medikation ein Rezidiv entwickelt. Die Erhaltungstherapie sollte mindestens zwei bis vier Jahre fortgeführt werden, ehe Auslassversuche der Medikation vorgenommen werden. Dabei wird die Kortikoiddosierung langsam schrittweise reduziert, parallel dazu werden die Laborwerte kontrolliert. Sind diese wieder auffällig, wird wieder mit der initialen Dosierung therapiert.
Prognose: Die Prognose ist abhängig vom Krankheitsstadium bei der Diagnosestellung und beim Therapiebeginn. Denn die AIH kann in eine Leberzirrhose und schließlich in ein hepatozelluläres Karzinom übergehen. Vor der Möglichkeit einer immunsuppressiven Therapie mit Kortikosteroiden war die Prognose der Patienten mit einer Fünf-Jahres-Überlebensrate von nur 50 Prozent schlecht. Bei sehr schwerem Verlauf beträgt die Zehn-Jahres-Überlebensrate nur zehn Prozent. Andererseits liegt die Lebenserwartung bei frühzeitiger Diagnosestellung und konsequenter immunsuppressiver Therapie heute nahezu im Bereich der Normalbevölkerung.
Man muss dabei aber bedenken, dass bei Patienten mit AIH nicht selten eine weitere Autoimmunerkrankung – wie eine rheumatoide Arthritis, eine Autoimmunthyreoiditis, eine Colitis ulcerosa oder ein Sjörgen-Syndrom – vorliegt. Häufiger als in der Normalbevölkerung sind bei AIH-Patienten zudem Depressionen sowie Angststörungen zu finden.
Cholestatische Lebererkrankungen
Die primär biliäre Cholangitis, kurz PBC, gehört zu den cholestatischen Lebererkrankungen. Sie beruht auf einer chronischen Entzündung der kleinen Gallengänge in der Leber, die im fortgeschrittenen Stadium auf die gesamte Leber übergreifen kann. Folge der Entzündungsreaktion in den Gallengängen ist ein Stau der Gallenflüssigkeit, was zu einer weiteren Leberschädigung und damit zum Übergang in eine Leberzirrhose und in ein hepatozelluläres Karzinom führen kann.
Auch bei der PBC zeigt sich mit 90 Prozent der Fälle eine deutliche Dominanz bei Frauen. Die Prävalenz liegt bei fünf bis zehn auf 100.000 Einwohner. Charakteristische Symptome sind vor allem ein quälender Juckreiz, ein Ikterus und eventuell Xanthelasmen sowie Xanthome. Auffällig sind erhöhte Leberwerte.
Wie bei der AIH sind auch bei der PBC unbedingt eine frühzeitige Diagnosestellung und ein rascher Behandlungsbeginn wichtig. Mittel der Wahl ist dabei Ursodesoxycholsäure (UDCA), eine endogene Gallensäure, die choleretisch wirksam ist und weitere pleiotrope Effekte bei der PBC besitzt. Entsprechend den Studiendaten verbessern sich unter der Einnahme bei der Mehrzahl der Patienten die Laborbefunde bis hin zur Normalisierung, zur Besserung der Histologie und auch zur Reduktion des Juckreizes.
Die Behandlung bewirkt zudem eine Hemmung der Krankheitsprogression und verlängert signifikant die Zeit, bis eine Lebertransplantation notwendig wird. Bei ausreichend frühzeitiger und konsequenter Behandlung ist die Lebenserwartung nahezu normal. Ist ein adäquater Therapieerfolg durch UDCA nicht zu erreichen, kann die Gallensäure mit der kürzlich zugelassenen Obeticholsäure kombiniert werden.
Zentraler pathogenetischer Faktor der primär sklerosierenden Cholangitis (PSC) ist auch eine chronische Entzündung der Gallenwege, wobei es durch zwiebelschalenartig wucherndes Bindegewebe zusätzlich zu einer Stenosierung der Gallenwege kommt. Anders als bei der AIH und der PBC erkranken bei der PSC vorwiegend Männer. Die Inzidenz der Erkrankung liegt allgemein bei 1 bis 5/100.000. Das Manifestationsalter liegt meist zwischen dem 30. und dem 50. Lebensjahr.
Auch die PSC tritt zunächst meist mit unspezifischen Symptomen auf wie Müdigkeit, einem Krankheitsgefühl, Juckreiz, einer unbeabsichtigten Gewichtsabnahme und eher weichem Stuhlgang. Sie verläuft schleichend, zum Teil mit Krankheitsschüben. Im weiteren Verlauf kann es zu Oberbauchbeschwerden kommen, zu einem passageren Ikterus sowie zu Fieber und Schüttelfrost. Häufig besteht eine chronisch entzündliche Darmerkrankung und das Risiko für die Entwicklung eines Gallengangkarzinoms ist erhöht. Auch bei der PSC wird mit UDCA behandelt, allerdings weniger erfolgreich. Hoffnungen setzen Experten derzeit vor allem auf nor-UDCA, eine Weiterentwicklung der UDCA mit Modifikation in einer Molekülseitenkette. Der neue Wirkstoff hat sich in einer europäischen doppelblind randomisierten Phase-II-Studie bereits als wirksam erwiesen – mit Reduktion der Cholestase und dosisabhängiger Besserung der Leberwerte. Die PSC kann dabei wie auch die PBC und die AIH in eine Leberzirrhose und in ein Leberzellkarzinom übergehen. Die Fünf-Jahres-Lebenserwartung liegt bei 70 Prozent.
Neben den genannten Krankheitsbildern besteht außerdem die Möglichkeit eines Overlapsyndroms bei gleichzeitigem Vorliegen einer AIH zusammen mit einer PBC oder einer PSC. Zu den Autoimmunerkrankungen der Leber gehört zudem die IgG4-assoziierte Cholangitis (IAC) als biliäre Manifestation einer IgG4-assoziierten Autoimmunerkrankung. Die Störung ist oftmals mit einer AIH assoziiert und spricht ebenfalls gut auf eine Behandlung mit Kortikoiden an.
Christine Vetter
Freie Medizinjournalistin aus Köln
Weiterführende Informationen:
Leitlinie Autoimmune Lebererkrankungen, www.awmf.org/leitlinienn Deutsche Leberhilfe e.V., www.leberhilfe.orgn Lebertransplantierte Deutschland e.V., www.lebertransplantation.eu
Orale Autoimmun- und Lebererkrankungen - ein Zusammenhang?
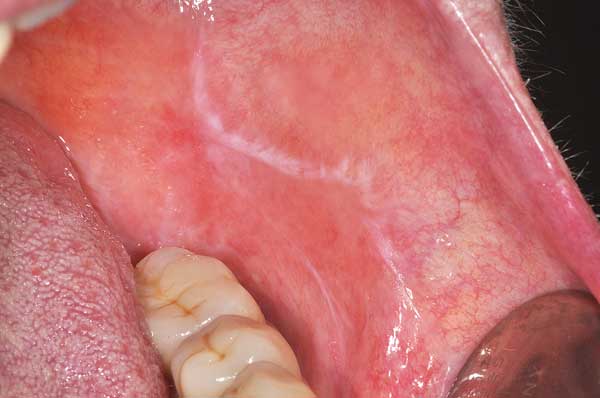
Oraler Lichen planus
Der Lichen planus ist eine mukokutane, nichtkontagiöse, entzündlich-papulöse Dermatose, die die orale Mukosa, die Haut, die genitale Mukosa, den Skalp und die Nägel betreffen kann. Bei gehäuftem Vorkommen bei weiblichen Patienten im mittleren Lebensalter liegt die Prävalenz der Erkrankung derzeit in Deutschland bei circa 1,2 Prozent. Es handelt sich beim oralen Lichen planus um eine potenziell maligne Mundschleimhautveränderung, die einen chronischen oder subakuten Verlauf hat. Obwohl die genaue Ätiologie noch unbekannt ist, wird von einem autoimmunem Geschehen ausgegangen, in dessen Verlauf T-Helfer- und zytotoxische T-Zellen eine Apoptose oraler Epithelzellen induzieren und somit unter anderem charakteristische mukosale Schäden (z. B. Wickham’sche Streifung, siehe Abbildung) verursachen, die sowohl klinisch als auch histologisch einer Graft-versus-Host-Reaktion ähneln.
Oraler Lichen planus und Hepatitis-C-Infektion
Eine Infektion mit dem Hepatitis-C-Virus ist häufig mit verschiedenen extrahepatischen Manifestationen wie autoimmunen oder Immunkomplexerkrankungen assoziiert. Daher suchen die betroffenen Patienten oft Ärzte verschiedener Spezialisierungen (z. B. Dermatologen, Hämatologen, Nephrologen) auf, wobei auch der Zahnarzt dazu gehören kann. So wurde 1978 erstmals der Verdacht einer Assoziation zwischen dieser chronischen Lebererkrankung und dem oralen Lichen planus formuliert. Inzwischen besteht eine gewisse, wenn auch kontrovers diskutierte Evidenz dafür, dass der Lichen planus in Deutschland tatsächlich, beispielsweise neben bestimmten Formen der Glomerulonephritis, dem malignen Lymphom und dem Diabetes mellitus, eine repräsentative Erkrankung für eine extrahepatische Manifestation einer Hepatitis-C-Infektion darstellt. Hier kann neben der rein symptomatischen Therapie (lokale Glukokortikoide/Immunsuppressiva) insbesondere ein Umstellen der antiviralen Medikation auf neuere, Interferon-freie Medikamentenkombinationen zu einer Verbesserung beziehungsweise sogar zu einem Verschwinden der Lichen-Läsionen führen.
Fazit für die Praxis
Der orale Lichen planus wird unter anderem in Assoziation mit chronischen Lebererkrankungen gesehen. So wird derzeit davon ausgegangen, dass das immunologische Ungleichgewicht durch die Infektion mit dem Hepatitis-C-Virus die Pathogenese des Lichen planus bei einem speziell prädisponierten Patientenkollektiv triggert.
Wieder einmal zeigt sich hier die Wichtigkeit der enoralen Untersuchung sowie die potenziell ausgeprägte Vernetzung enoraler und extraoraler Kranheitssymptome und -entitäten. Auch wenn sicherlich nicht häufig – wie in Fallberichten der Literatur beschrieben – eine chronische Lebererkrankung durch die Diagnose eines Lichen planus diagnostiziert und die entsprechende Behandlung gebahnt werden wird, sollte die Möglichkeit einer solchen Korrelation nicht außer Acht gelassen werden.
PD Dr. mult. Peer W. Kämmerer, MA,FEBOMFS
Stellvertretender Klinikdirektor/Leitender Oberarzt der Klinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie der Universitätsmedizin Mainz
Augustusplatz 2, 55131 Mainz
peer.kaemmerer@unimedizin-mainz.de




