Plattenepithelkarzinom der Gl. submandibularis
Ein 52-jähriger Landwirt in normotrophem Ernährungs- und leicht reduziertem Allgemeinzustand stellte sich aufgrund einer seit zehn Tagen zunehmenden, massiven Schwellung im Bereich des linken Unterkiefers notfallmäßig in der interdisziplinären Notaufnahme vor. Ein auslösendes Ereignis konnte nicht eruiert werden, eine B-Symptomatik bestand nicht. Allgemeinanamnestisch waren, außer einer gut eingestellten arteriellen Hypertonie, keine Vorerkrankungen oder Allergien bekannt. Der Patient war seit über 30 Jahren Nichtraucher, Alkoholkonsum wurde verneint. Tumorerkrankungen in der Familie waren nicht erinnerlich.
Bei der Aufnahmeuntersuchung zeigte sich extraoral eine ausgeprägte indurierte Schwellung, die den linken Unterkiefer umgab, der Unterkieferrand war im Bereich des Corpus mandibulae nicht mehr durchtastbar. Der Patient klagte über mäßige Schluckbeschwerden, die Mundöffnung war leicht eingeschränkt, Atemnot bestand nicht. Intraoral zeigte sich ein konservierend versorgtes Gebiss mit parodontal stark geschädigten Zähnen 18, 28, 37 und 48. Diese Zähne wiesen eine zweit- bis drittgradige Lockerung auf. Zusätzlich war der Zahn 37 stark nach mesial gekippt. Die Zähne des dritten Quadranten waren sensibel und wiesen keine Perkussionsempfindlichkeit auf. Weiterhin stellten sich in dieser Region ein verstrichenes Vestibulum und ein linksseitig leicht angehobener Mundboden dar. Außer der generalisierten gingival-parodontalen Entzündung waren keine weiteren Schleimhautveränderungen auffällig.
Es wurden eine Blutentnahme, die laborchemisch nur diskret erhöhte Infektparameter ergab, eine Panoramaschichtaufnahme und eine Sonografie der Halsweichteile durchgeführt. Hierbei konnte eine 5 cm x 3,5 cm messende submandibuläre Raumforderung mit muskelisodensem Randsaum und echoleerem Zentrum dargestellt werden. Aufgrund der Verdachtsdiagnose eines perimandibulären Abszesses – ausgehend von einem parodontal stark geschädigten Zahn 37 – wurden eine Abzesseröffnung von extraoral und eine Extraktion der oben genannten Zähne in Intubationsnarkose durchgeführt. Hierbei konnte massiv putrides, blutig tingiertes Sekret entlastet werden. Nach mikrobiologischer Abstrichnahme und ausgiebiger Wundspülung wurde lingual und pterygomandibulär je ein Drainageröhrchen nahtfixiert eingebracht (Abbildung 1) und der Patient nach der Aufwachphase zur täglichen Spülung und i.v.-Antibiose (Ampicillin/Sulbactam 3 g i.v. dreimal pro Tag) auf die Normalstation verlegt.
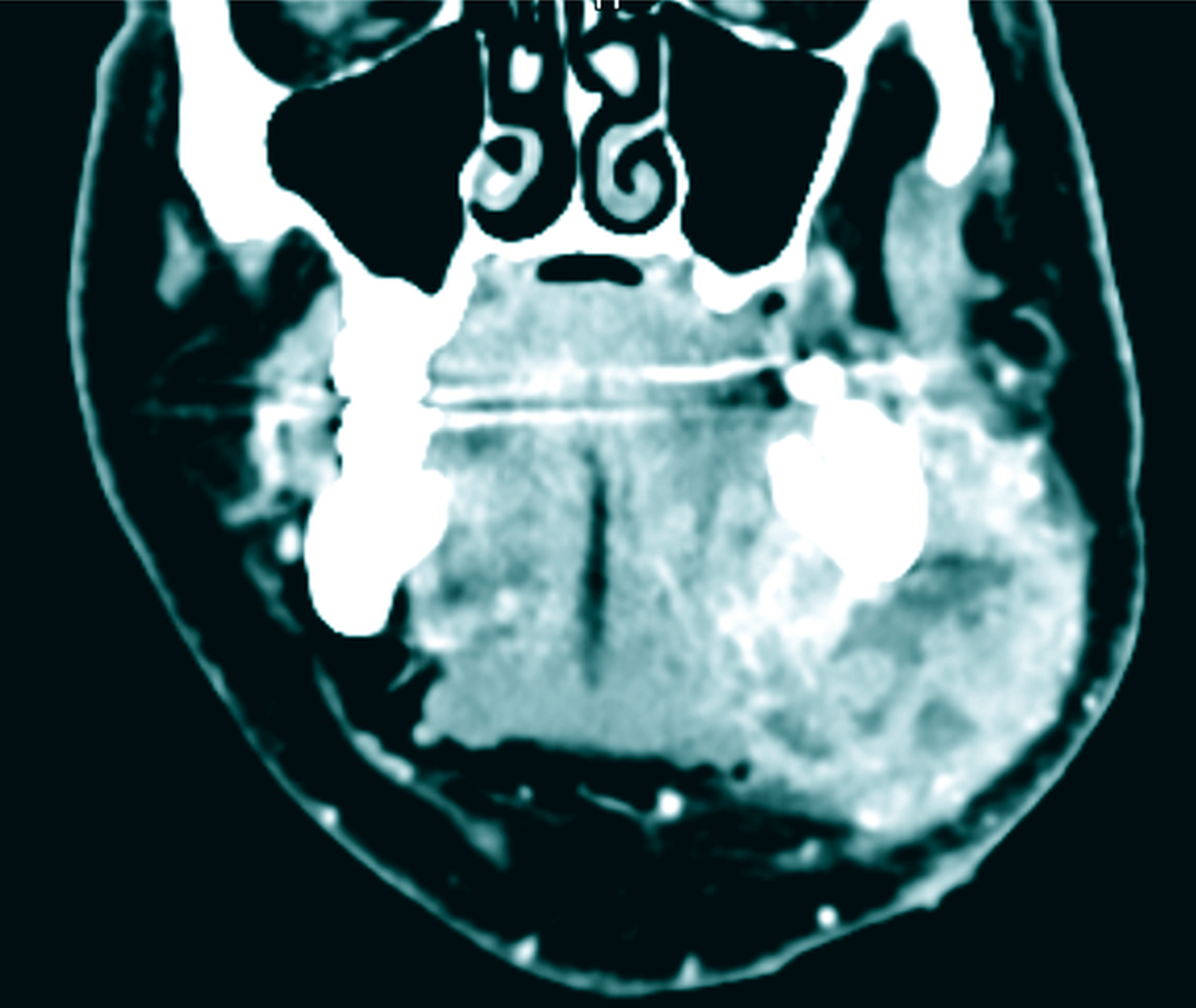
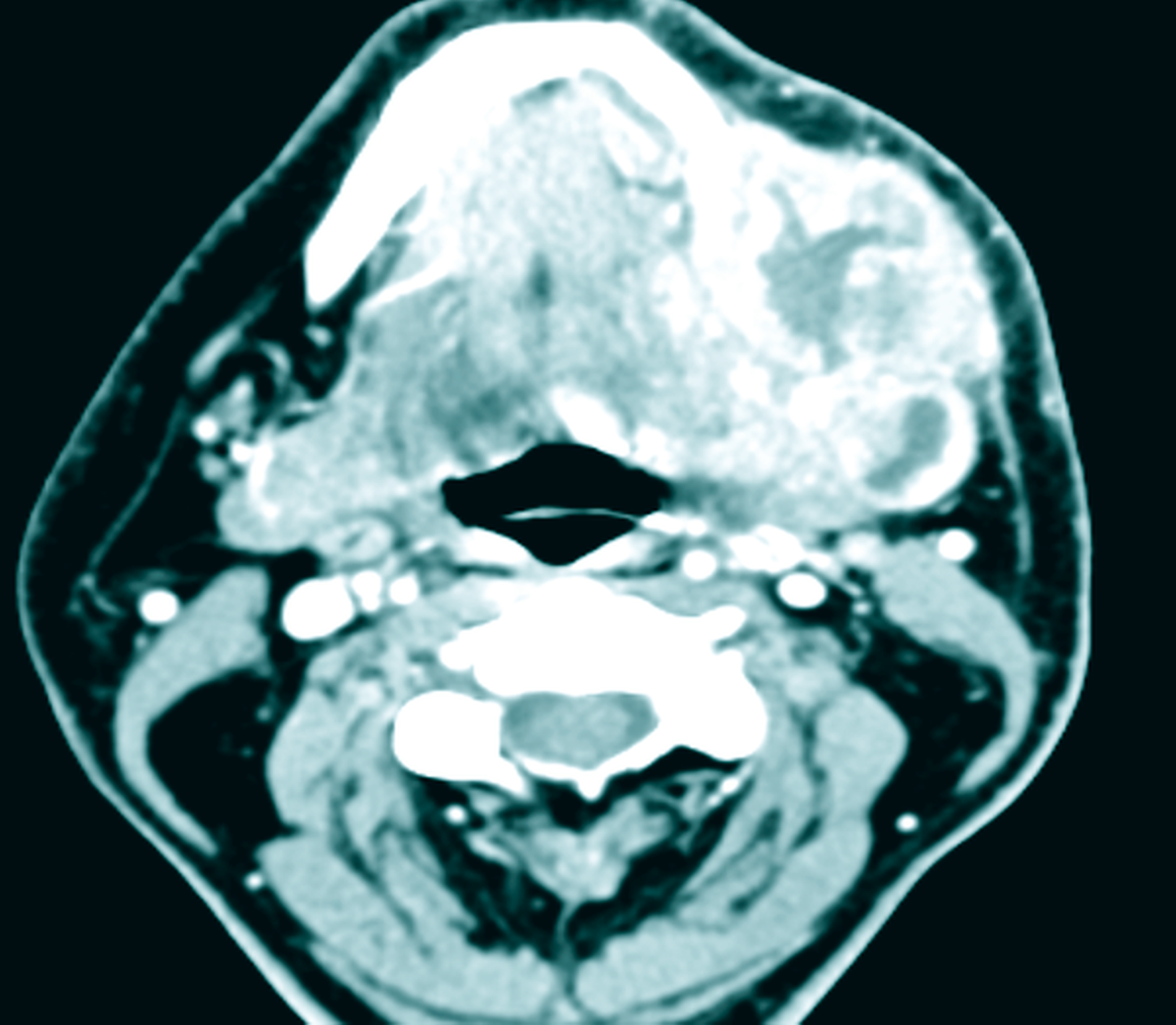
Im Folgenden zeigte sich der Befund zunächst rückläufig, so dass der Patient nach Entfernung der Drainageröhrchen am sechsten postoperativen Tag in die ambulante Weiterbehandlung entlassen werden konnte. Da sich bei einer ambulanten Kontrolle am zehnten postoperativen Tag die Schwellung erneut als zunehmend darstellte (Abbildung 2), wurde eine Computertomografie der Kopf-Hals-Weichteile mit Kontrastmittel durchgeführt. Diese ergab eine circa 5 cm x 4 cm x 3 cm große, randständig Kontrastmittel-anreichernde, zentral einschmelzende und direkt an die Gl. submandibularis grenzende Raumforderung. Weiterhin zeigten sich dorsal davon drei weitere kleinere Raumforderungen ähnlicher Konfiguration und eine linksseitig betonte, am ehesten reaktive zervikale Lymphadenopathie. Eine ossäre Arrosion des Unterkieferknochens konnte nicht nachgewiesen werden. Insgesamt waren die Befunde radiologisch hochgradig verdächtig auf einen nekrotisch zerfallenden Tumor mit Lymphknotenfiliae (Abbildungen 3 und 4).
Im Anschluss wurden repräsentative Gewebeproben über die alte Inzisionswunde gewonnen und zur histologischen Untersuchung in die Pathologie geschickt. Dort zeigte sich Granulationsgewebe mit vernarbten und nekrotischen Bindegewebsanteilen sowie mit vorwiegend in Grüppchen, teils strangförmig gelagerten Karzinomformationen, kleinere Nerven umwachsend. In den zusätzlich durchgeführten immunhistochemischen Untersuchungen zeigte sich eine Positivität für CK 5/6, P 40 und Vimentin. Daneben fand sich eine Negativität für CK 7, CK 20, CK 8 18 und CD 117 sowie CEA. Aufgrund der Koexpression von CK 5/6 mit Vimentin und p40 war bei fehlenden Hinweisen auf einen externen Primärtumor die vorliegende Befundkonstellation mit einem primären Plattenepithelkarzinom der Gl. submandibularis vereinbar (Abbildung 5).
Die prätherapeutische Vorstellung des Patienten in der interdisziplinären Tumorkonferenz ergab das Votum eines primär chirurgischen Vorgehens, wobei sich inzwischen eine Exulzeration des Tumors zeigte (Abbildung 6). In Intubationsnarkose erfolgte daher die radikale Resektion des 10,4 cm großen, gering differenzierten, nicht verhornenden Plattenepithelkarzinoms (pT4a, pN0, G3, V1, Pn0) in Kombination mit einer Unterkieferkontinuitätsresektion (Abbildung 7) sowie einer bilateralen Neck Dissection. Die Rekonstruktion erfolgte mit einer patientenspezifischen Überbrückungsplatte (Abbildung 8) und einem mikrovaskulären Latissimustransplantat. Der weitere stationäre Aufenthalt gestaltete sich unauffällig, der Patient begann zeitnah mit einer Radiotherapie.
Diskussion
Speicheldrüsentumoren stellen circa fünf Prozent der Kopf-Hals-Tumoren dar [Ettl et al., 2012]. Als Faustregel gilt: je größer die Speicheldrüse, desto häufiger der Speicheldrüsentumor. Und desto eher ist der Tumor gutartig [Bradley, 2016]. So sind Tumoren der Parotis mit einem Anteil von circa 60 bis 80 Prozent an allen Speicheldrüsentumoren am häufigsten, davon wiederum sind circa 80 Prozent benigne [Galdirs et al., 2019]; primäre Plattenepithelkarzinome der Parotis sind eine absolute Rarität [Heimes und Kämmerer, 2021]. Tumoren der Gl. submandibularis machen einen Anteil von etwa 16 Prozent aller Speicheldrüsentumoren aus, wovon die Mehrzahl einen malignen Charakter aufweist [Rapidis et al., 2004; Galdirs et al., 2019].
Nach der WHO-Klassifikation aus dem Jahr 2017 wird histologisch zwischen einer Vielzahl an benignen und malignen Speicheldrüsentumoren unterschieden. Zu den benignen Speicheldrüsentumoren zählen beispielsweise das pleomorphe Adenom, der Warthin-Tumor und das Basalzelladenom, an malignen Tumoren treten das Mukoepidermoidkarzinom, das Azinuszellkarzinom und das Adenoid-zystische Karzinom am häufigsten auf [Seethala und Stenman, 2017; Heimes und Kämmerer, 2021]. Plattenepithelkarzinome der Gl. submandibularis sind eine extrem seltene Entität [Agarwal et al., 2017].
Zu deren Risikofaktoren zählen Bestrahlungen oder eine röntgenologische Diagnostik im Kopf-Hals-Bereich, eine Infektion mit dem Epstein-Barr-Virus, eine Immunsuppression und bestimmte berufliche Tätigkeiten mit entsprechender Schadstoffexposition, beispielsweise in der Nickel-Industrie [Horn-Ross et al., 1997; Coleman et al., 1999; Guzzo et al., 2010].
Zu Beginn der Diagnostik stehen die Anamnese und die klinische Untersuchung im Vordergrund. Eine Sialolithiasis ist im Gegensatz zum Speicheldrüsentumor eher durch nahrungsabhängige Schmerzen oder Schwellungen gekennzeichnet. Das Fehlen eines dentalen Fokus oder einer intraoralen Schleimhautveränderung grenzt die Diagnose klinisch zum dentogenen Logenabszess oder zum Mundhöhlenkarzinom ab. Im Nachhinein sind im oben beschriebenen Fall die für den massiven Befund nur gering ausgeprägte klinische Symptomatik und die niedrigen Infektparameter auch durch die Tumordiagnose zu erklären. Insgesamt geben eine einseitige Drüsenschwellung ohne Bezug zur Nahrungsaufnahme oder Speichelsekretion, ein kontinuierliches Fortschreiten des Befunds oder Schmerzfreiheit erste Hinweise auf das Vorliegen eines tumorösen Geschehens. Eine periphere Fazialisparese oder auch eine Mitbeteiligung des N. lingualis, in Form einer einseitigen Zungentaubheit oder von Geschmacksverlust in dessen Versorgungsgebiet, ist ein Indikator für Malignität. Im Anschluss sollte eine Sonografie der Kopf-Hals-Weichteile erfolgen. Diese ist schnell und einfach verfügbar und ermöglicht eine zuverlässige, wenn auch Untersucher-abhängige Beurteilung der Gl. parotis und submandibularis sowie der zervikalen Lymphknoten. Weiterhin können eine Computertomografie (CT) mit Kontrastmittel oder die Magnetresonanztomografie (MRT) zur lokalen Ausbreitungsdiagnostik und zur Beurteilung der zervikalen Lymphknoten eingesetzt werden.
Fazit für die Praxis
Bei progredienten, schmerzarmen Schwellungen im Bereich der Speicheldrüsen ohne Bezug zur Nahrungsaufnahme muss an einen Speicheldrüsentumor gedacht werden.
Affektionen von N. facialis und/oder lingualis sind Zeichen des infiltrativen Wachstums und somit für Malignität.
Bei Verdacht auf einen Speicheldrüsentumor soll eine Überweisung an eine Fachklinik erfolgen.
Ein zeitnahes, interdisziplinäres Therapiekonzept, das individuell auf den jeweiligen Fall zugeschnitten ist, beeinflusst die Prognose entscheidend.
Nach Möglichkeit sollte ein Erhalt oder eine Rekonstruktion der Unterkieferkontinuität beziehungsweise des N. facialis angestrebt werden, eine R0-Resektion hat jedoch Vorrang.
Bei ausgedehnten Befunden kann im Rahmen des komplettierenden Stagings die Diagnostik zusätzlich mit der Positronenemissionstomografie (PET) ergänzt werden. Besteht der Verdacht auf ein malignes Geschehen oder ist eine ausgedehnte Operation geplant, so sollte in jedem Fall präoperativ eine repräsentative Gewebeprobe zur histopathologischen Diagnosesicherung gewonnen werden. Prinzipiell stehen hierzu zwei Verfahren zur Verfügung: die ultraschallgesteuerte Feinnadelaspirationszytologie oder die offene Biopsie. Nach Sicherung der Diagnose und Abschluss des Stagings sollte nach Möglichkeit eine chirurgische Therapie eventuell in Kombination mit einer adjuvanten Strahlentherapie erfolgen [Guzzo et al., 2010; Ettl et al., 2012; Sood et al., 2016].
Aufgrund der Seltenheit primärer Plattenepithelkarzinome der Gl. submandibularis existieren keine klinischen Studien zur Therapie dieses Tumors. Eine deutschsprachige S3-Leitlinie zur Diagnostik und Therapie des Speicheldrüsenkarzinoms wird Ende 2021 erwartet. Aufgrund einzelner Fallberichte mit erfolgreichen Therapiekonzepten, kann davon ausgegangen werden, dass Diagnostik und Therapie ähnlich wie bei anderen aggressiven Speicheldrüsentumoren durchgeführt werden sollten [Agarwal et al., 2017]. Nach Sicherung der Diagnose und Überprüfung der Operabilität sollte eine radikale Resektion des Tumors (mit 2 cm Abstand vom Resektatrand bis zum Primärtumor), eventuell mit anschließender Rekonstruktion im gleichen Eingriff, durchgeführt werden. Im Allgemeinen wird auch eine Halslymphknotenausräumung empfohlen. Generell sollte bei Speicheldrüsentumoren über 4 cm, bei High-grade-Tumoren, bei positiven Resektionsrändern, bei kapselüberschreitenden Lymphknotenmetastasen, bei Invasion in Perineuralscheiden, Lymphbahnen und Blutgefäßen oder bei Rezidiven und in der Regel bei allen malignen Tumoren der Gl. submandibularis eine adjuvante Radiotherapie erfolgen. Eine primäre Radiatio sollte bei inoperablen Tumoren angeboten werden [Guzzo et al., 2010; Sood et al., 2016].
Eine relativ neue, erfolgversprechende primäre oder adjuvante Behandlungsoption für inoperable oder fortgeschrittene Tumore bei tolerabler Toxizität bietet die Schwerionentherapie an spezialisierten Zentren [Hayashi et al., 2018]. Gerade bei solch seltenen Entitäten, wie dem Plattenepithelkarzinom der Gl. submandibularis, muss jeder Patientenfall individuell betrachtet und im Rahmen einer multidisziplinären Tumorkonferenz unter Berücksichtigung des Patientenwunsches ein individualisiertes Therapiekonzept festgelegt werden.
Leutnant (SanOA) Dr. med. Philipp Becker
Klinik VII; Mund-, Kiefer- und plastische Gesichtschirurgie,
Bundeswehrzentralkrankenhaus
Rübenacherstr. 170, 56072 Koblenz
becker-ph@web.de
Oberstabsarzt Dr. Med. Dr. Med. Dent. Andreas Pabst
Klinik VII; Mund-, Kiefer- und plastische Gesichtschirurgie
Bundeswehrzentralkrankenhaus
Rübenacherstr. 170, 56072 Koblenz
Andreas1Pabst@bundeswehr.org
Oberfeldarzt Dr. Med. Gunnar Müller
Pathologie
Bundeswehrzentralkrankenhaus
Rübenacherstr. 170, 56072 Koblenz
Oberstarzt Prof. Dr. Dr. Richard Werkmeister
Klinik VII; Mund-, Kiefer- und Plastische Gesichtschirurgie
Bundeswehrzentralkrankenhaus
Rübenacherstr. 170, 56072 Koblenz
Prof. Dr. Dr. Peer W. Kämmerer, Ma, FEBOMFS
Leitender Oberarzt und stellvertretender Klinikdirektor
Klinik und Poliklinik für Mund-, Kiefer- und Gesichtschirurgie, Plastische Operationen,
Universitätsmedizin Mainz
Augustusplatz 2, 55131 Mainz
peer.kaemmerer@unimedizin-mainz.de
Literaturliste
Agarwal, M., L. Agarwal and R. Saxena (2017). „Primary Squamous Cell Carcinoma of Submandibular Salivary Gland: A Case Report.“ J Clin Diagn Res 11(7): Xd01-xd02.
Bradley, P. J. (2016). „Frequency and Histopathology by Site, Major Pathologies, Symptoms and Signs of Salivary Gland Neoplasms.“ Adv Otorhinolaryngol 78: 9-16.
Coleman, M. P., P. Babb and P. Damiecki (1999). „Cancer survival trends in England and Wales, 1971-1995 Deprivation and NHS region.“ London : The Stationery Office 707.
Ettl, T., S. Schwarz-Furlan, M. Gosau and T. E. Reichert (2012). „Salivary gland carcinomas.“ Oral Maxillofac Surg 16(3): 267-283.
Galdirs, T. M., M. Kappler, W. Reich and A. W. Eckert (2019). „Current aspects of salivary gland tumors - a systematic review of the literature.“ GMS Interdiscip Plast Reconstr Surg DGPW 8: Doc12.
Guzzo, M., L. D. Locati, F. J. Prott, G. Gatta, M. McGurk and L. Licitra (2010). „Major and minor salivary gland tumors.“ Crit Rev Oncol Hematol 74(2): 134-148.
Hayashi, K., M. Koto, Y. Demizu, J. I. Saitoh, H. Suefuji, T. Okimoto, T. Ohno, Y. Shioyama, R. Takagi, H. Ikawa, K. Nemoto, T. Nakano and T. Kamada (2018). „A retrospective multicenter study of carbon-ion radiotherapy for major salivary gland carcinomas: Subanalysis of J-CROS 1402 HN.“ Cancer Sci 109(5): 1576-1582.
Heimes, D. and P. W. Kämmerer (2021). „Der besondere Fall mit CME: Erstbeschreibung eines zystisch transformierten Plattenepithelkarzinoms der Parotis.“ Zahnärztliche Mitteilungen 111(8): 28-37.
Horn-Ross, P. L., B. M. Ljung and M. Morrow (1997). „Environmental factors and the risk of salivary gland cancer.“ Epidemiology 8(4): 414-419.
Rapidis, A. D., S. Stavrianos, G. Lagogiannis and G. Faratzis (2004). „Tumors of the submandibular gland: clinicopathologic analysis of 23 patients.“ J Oral Maxillofac Surg 62(10): 1203-1208.
Seethala, R. R. and G. Stenman (2017). „Update from the 4th Edition of the World Health Organization Classification of Head and Neck Tumours: Tumors of the Salivary Gland.“ Head Neck Pathol 11(1): 55-67.
Sood, S., M. McGurk and F. Vaz (2016). „Management of Salivary Gland Tumours: United Kingdom National Multidisciplinary Guidelines.“ J Laryngol Otol 130(S2): S142-s149.












