Wurzelamputationen an Oberkiefermolaren
Der Erhalt der natürlichen Zahnsubstanz hat für die Zahnmedizin über die Jahre hinweg immer mehr an Bedeutung gewonnen. Viele Patienten sind mittlerweile bereit, dafür umfangreiche Behandlungen in Kauf zu nehmen. Dass diese überhaupt möglich sind, haben wir den großen Fortschritten in den vergangenen Dekaden zu verdanken. So verschieben beispielsweise die Einführung (maschineller) Niti-Instrumente, das Operationsmikroskop und modifizierte Spülprotokolle in der Endodontie auch die Grenzen des Möglichen in der Zahnerhaltung: Es gelingt immer besser, komplexe Fälle vorhersagbar mit guter Prognose zu lösen.
Im Folgenden möchten wir unsere Erfahrungen mit der Amputation einzelner Wurzeln an Oberkiefermolaren anhand von elf Fällen mit einem mittleren Nachbeobachtungszeitraum von 47 Monaten darstellen. Dabei werden fünf Fälle im Rahmen dieses Beitrags dokumentiert, sechs weitere Patientenfälle finden Sie in der zeitgleich erscheinenden Veröffentlichung dieses Beitrags auf zm-online.de.
Die Wurzelamputation – Schritt für Schritt
Zunächst wird das Vorgehen an einem Oberkiefermolaren dargestellt. Hier muss entschieden werden, ob die Indikation gestellt werden kann und der Zahn für den Eingriff geeignet ist. Für eine gute Prognose sollten folgende Voraussetzungen gegeben sein:
eine ausreichende Retention der verbleibenden Wurzeln
das Vorhandensein von ausreichend viel Zahnhartsubstanz zur anschließenden Restauration
eine gute Hygienefähigkeit (keine ungünstige Anatomie wie Schmelzperlen oder ähnliches)
eine gute Mitarbeit des Patienten
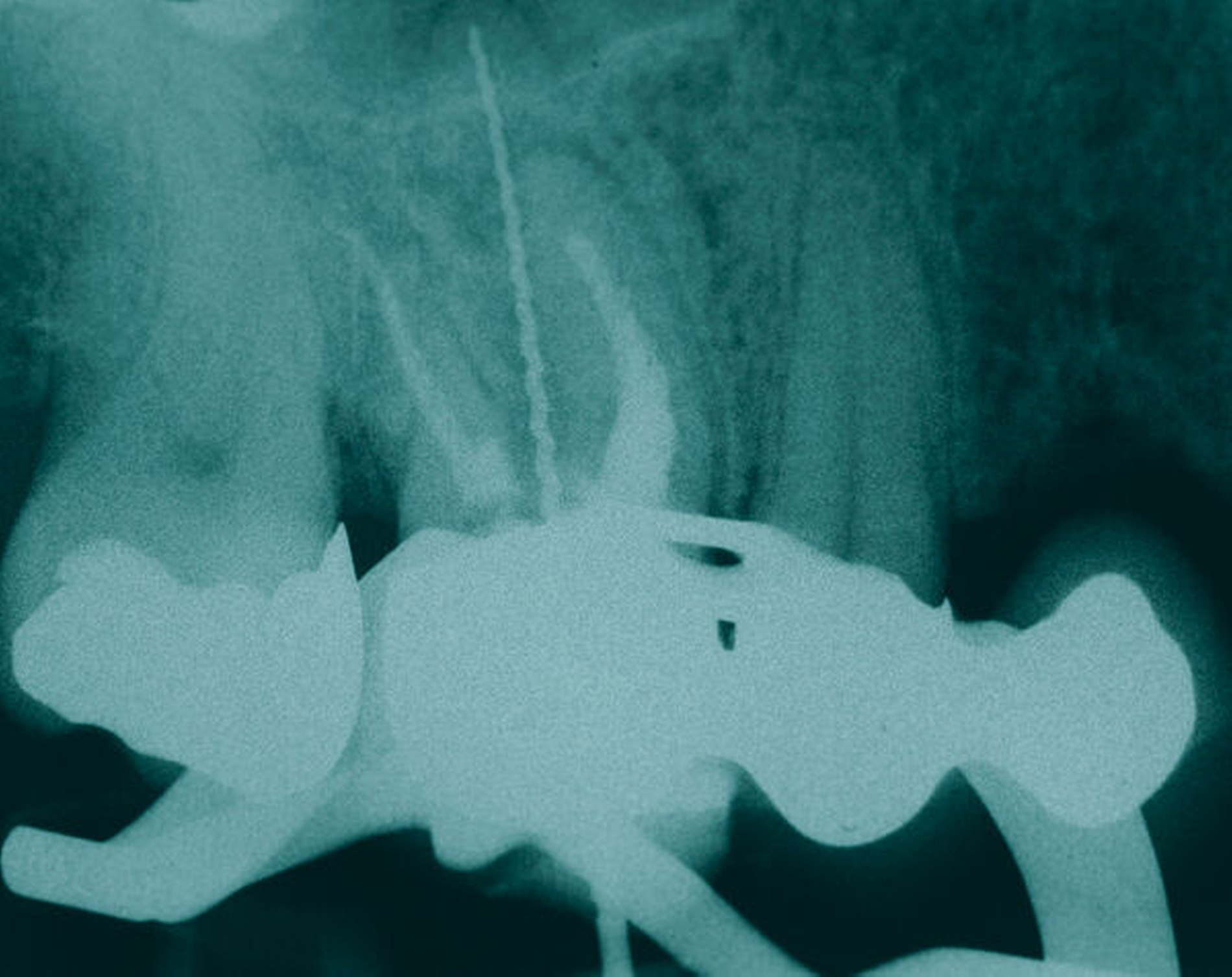
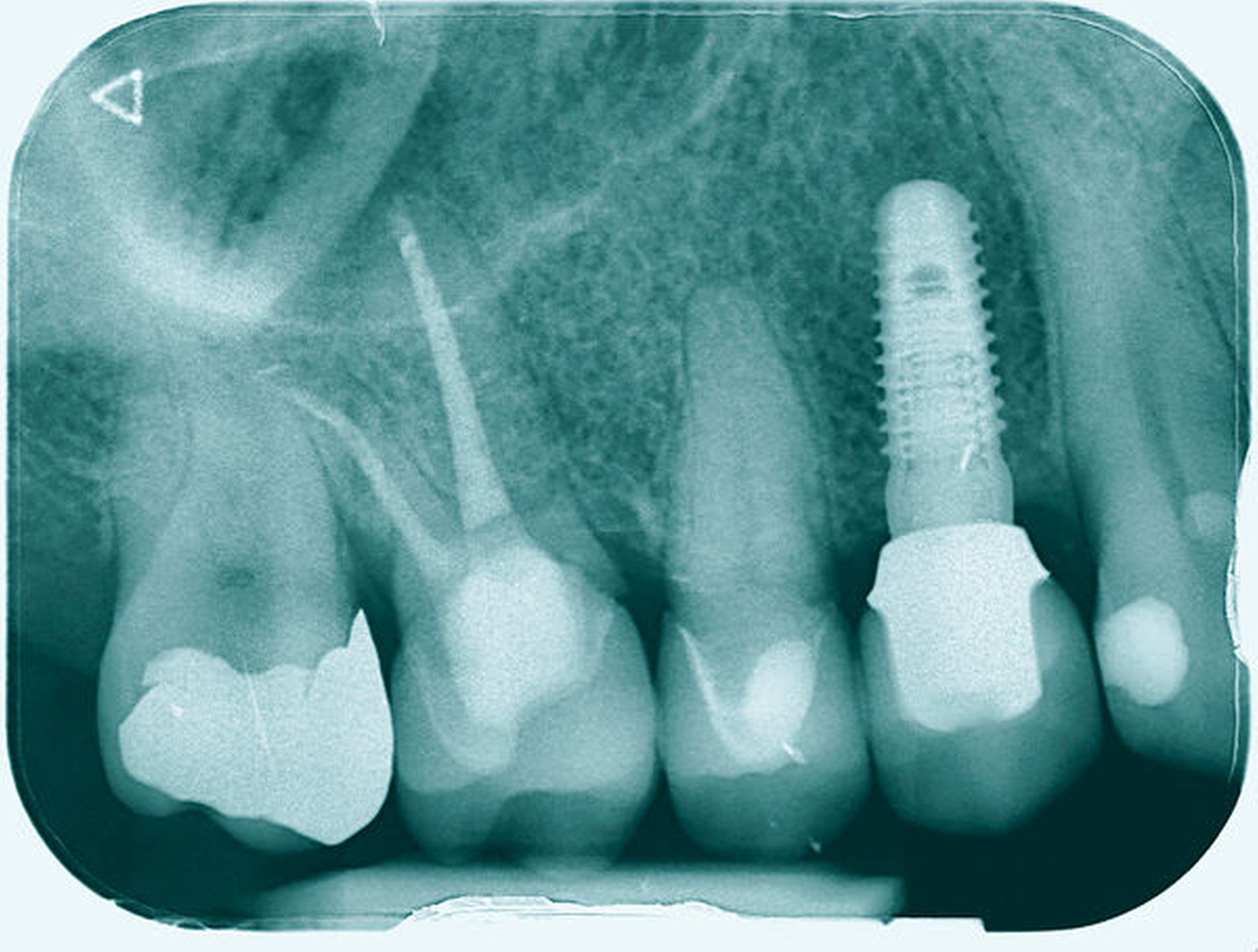
Um sicherzustellen, dass der Zahn für das gewählte Vorgehen geeignet ist, erfolgt zunächst die Auswertung der vorliegenden Röntgenbilder, eine ausführliche parodontale Sondierung des Zahnes mit Parodontalsonde und Nabers-Sonde, um Attachment und Furkationsbefall sowie möglicherweise tastbare anatomische Besonderheiten zu beurteilen. Das Röntgenbild besitzt zwar eine nur eingeschränkte Aussagekraft bezüglich des interradikulären Knochenangebots [Eickholz, 2010; Topoll et al., 1988], das durch das DVT besser beurteilbar zu sein scheint [Walter et al., 2010], jedoch waren die in diesem Beitrag gezeigten Fälle durch die Kombination aus klinischer und röntgenologischer Diagnostik ausreichend beurteilbar, um eine Therapieplanung ohne DVT durchzuführen.
Klinische Parameter, die im Rahmen der Fallselektion ebenfalls erfasst werden sollten, sind die Höhe des Wurzelstamms und die anatomische Gestaltung der Furkation (Furkationseingang, Wurzelspreizung) sowie das Vorliegen weiterer anatomischer Besonderheiten wie fusionierte Wurzeln [Walter et al., 2011; Sanchez-Perez und Moya-Villaescusa, 2009].
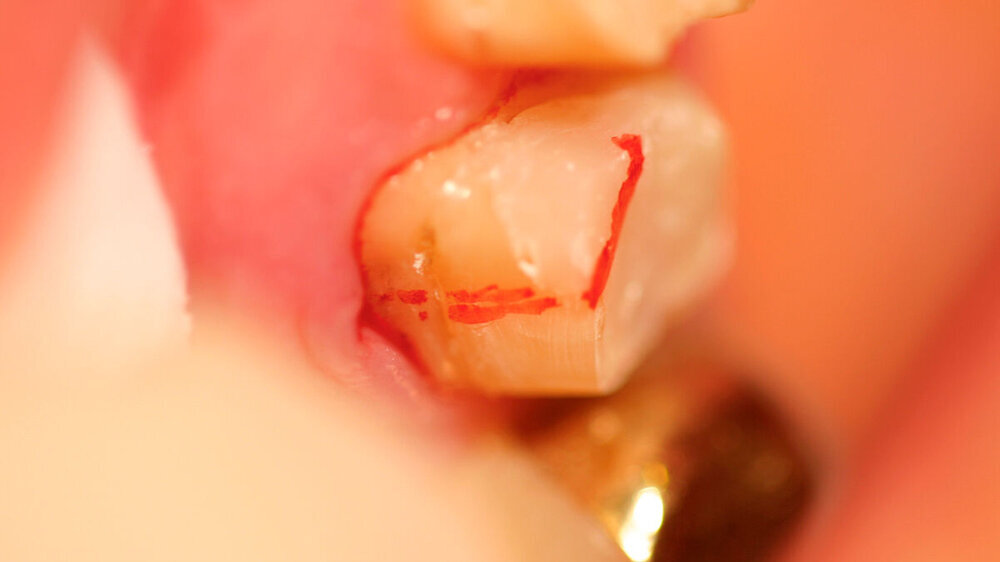
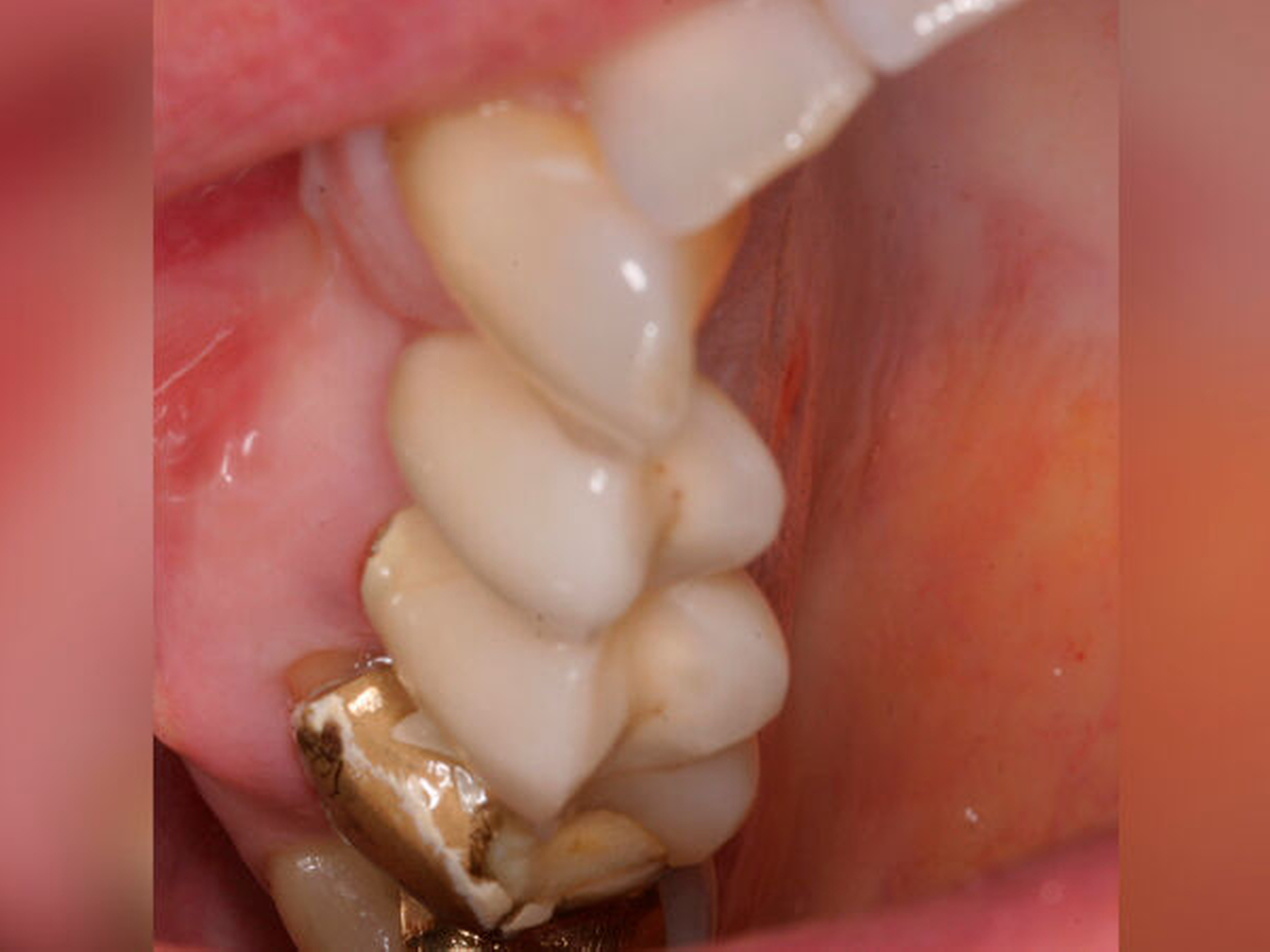
Nach der Anästhesie erfolgt bei einer beabsichtigten Entfernung einer der beiden bukkalen Wurzeln ein Ertasten der vestibulären Furkation. Wir halten es für ratsam, von der Furkation nach okklusal eine deutlich sichtbare Markierung mit einem wasserfesten Stift anzuzeichnen und diese Linie okklusal halbkreisförmig um die zu entfernende Wurzel zu verlängern. Das erleichtert die Orientierung beim Absetzen des zu entfernenden Zahnanteils. (Abbildung 1a).
Anschließend verwenden wir eine Lindemannfräse (H162SL, Firma Komet Dental, Lemgo) in einem Schnelllaufwinkelstück und trennen die Wurzel mitsamt des Kronenanteils vorsichtig entlang der zuvor angezeichneten Linie ab. Um den zu erhaltenden Zahnanteil nicht unbeabsichtigt mit der Fräse zu beschädigen, bleibt die Orientierungslinie zunächst unangetastet (Abbildung 1b).
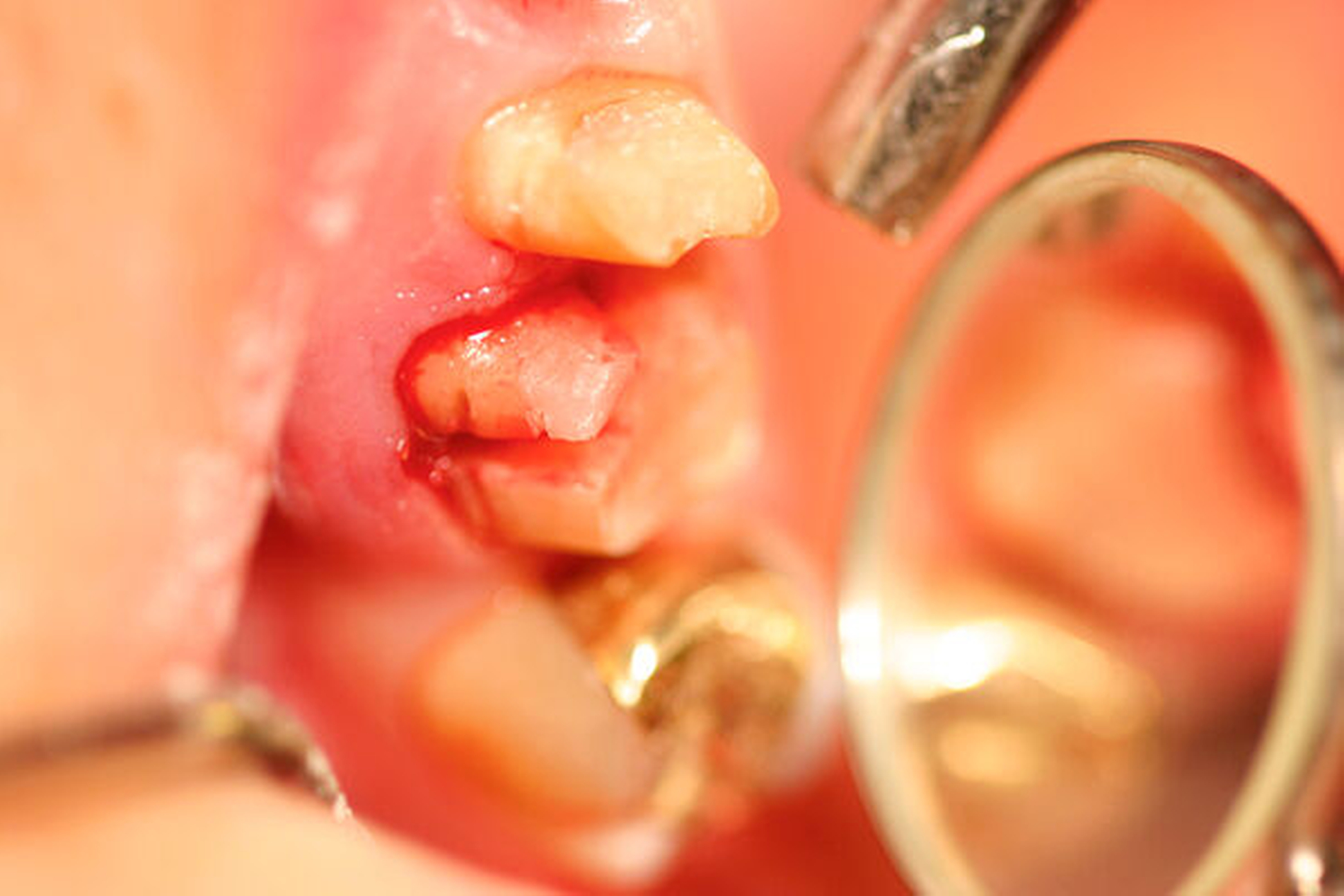
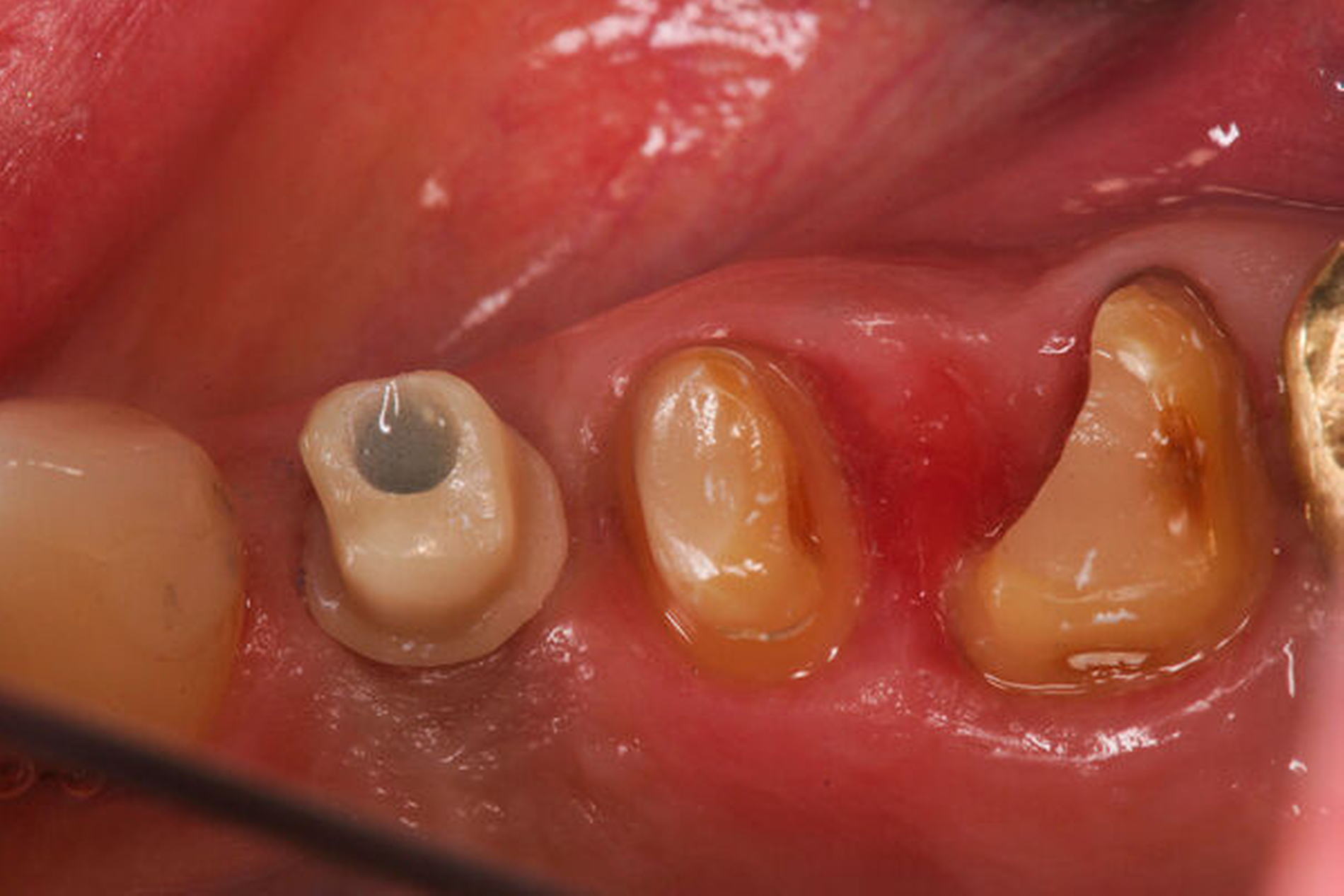
Danach werden zunächst die dentogingivalen und die koronalen dentoalveolären Parodontalfasern der separierten Wurzel mit einem Periotom durchtrennt, anschließend wird die Wurzel mit Hebeln und Luxatoren gelockert. Falls erforderlich erfolgt die endgültige Entfernung mit einer Oberkiefer-Bajonettzange (Abbildung 1c).
Fällt die Entscheidung zur Amputation der palatinalen oder der beiden bukkalen Wurzeln, wird der Zahn in der oben beschriebenen Vorgehensweise in mesio-distaler Richtung durchtrennt. Bei Belassen der palatinalen Wurzel scheint es nach unseren Erfahrungen ratsam, die beiden vestibulären Wurzeln nochmals zu trennen, sie dann jeweils vorsichtig zu lockern und einzeln zu extrahieren. Bei der nachfolgenden prothetischen Versorgung ist auf gute Approximalkontakte und das Vermeiden starker Laterotrusionskontakte zu achten.
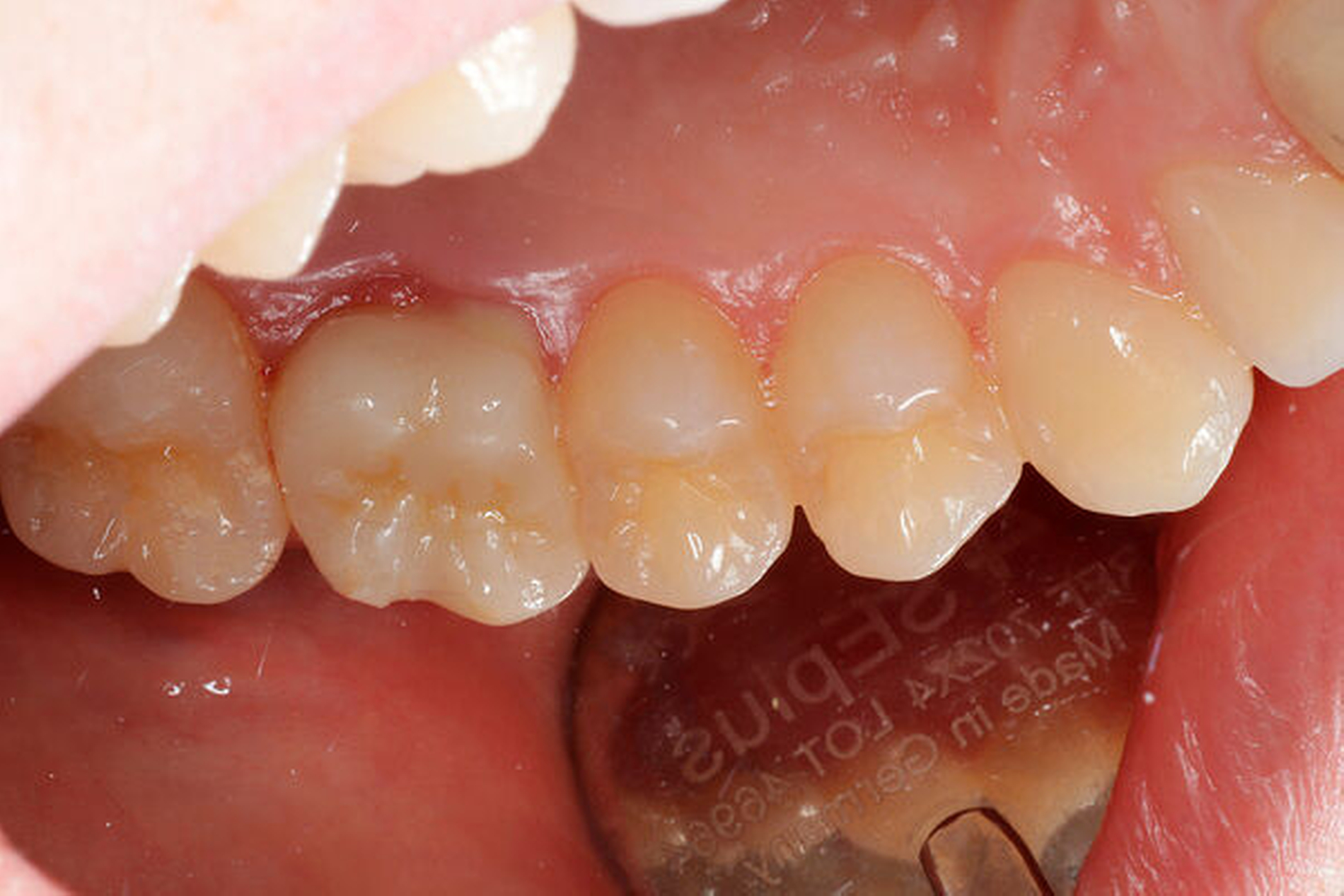
Nach der Wurzelamputation erfolgte in allen hier dargestellten Fällen nach etwa vier Wochen Ausheilzeit die prothetische Versorgung der Zähne mit Einzelkronen.
Fallberichte
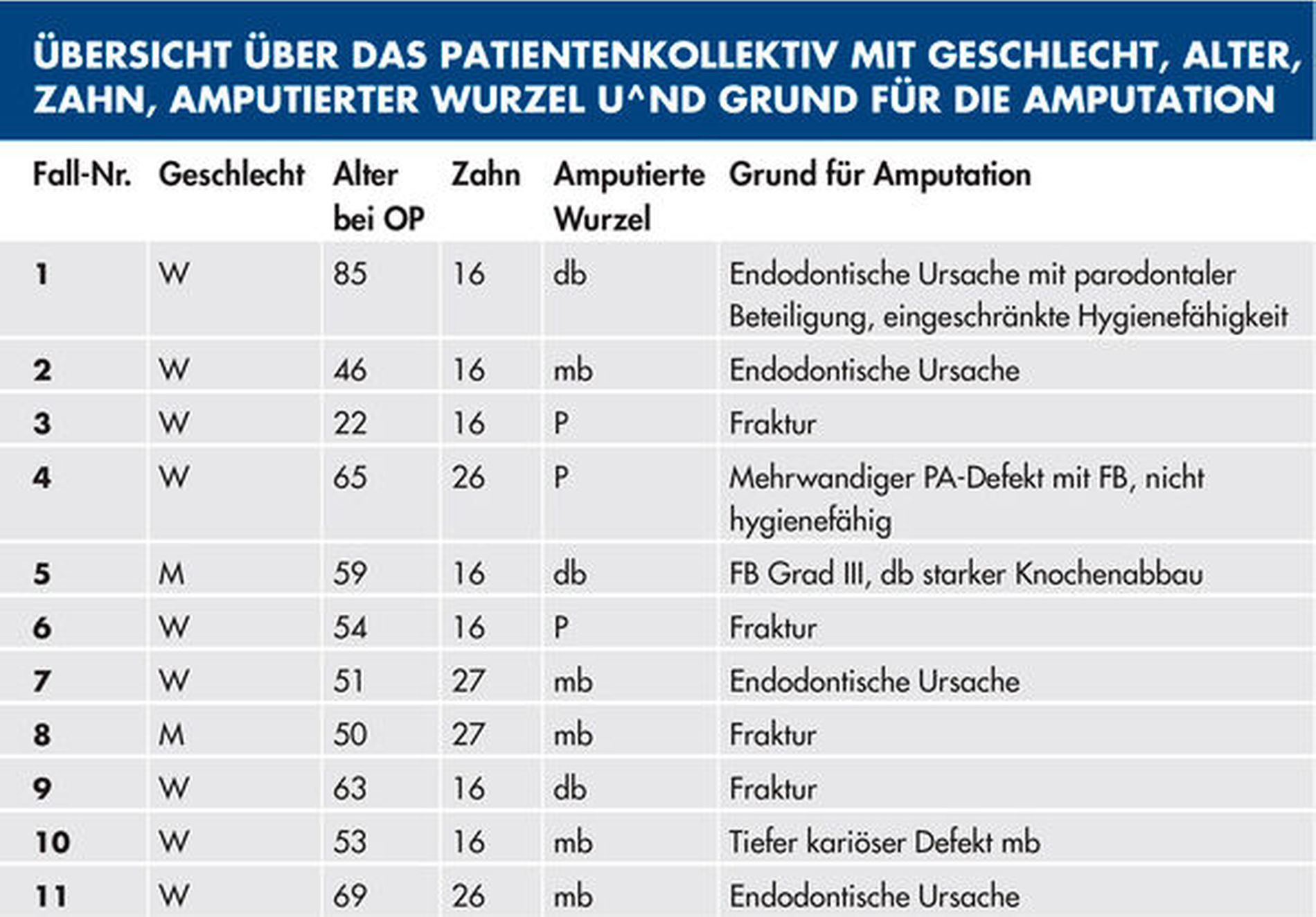
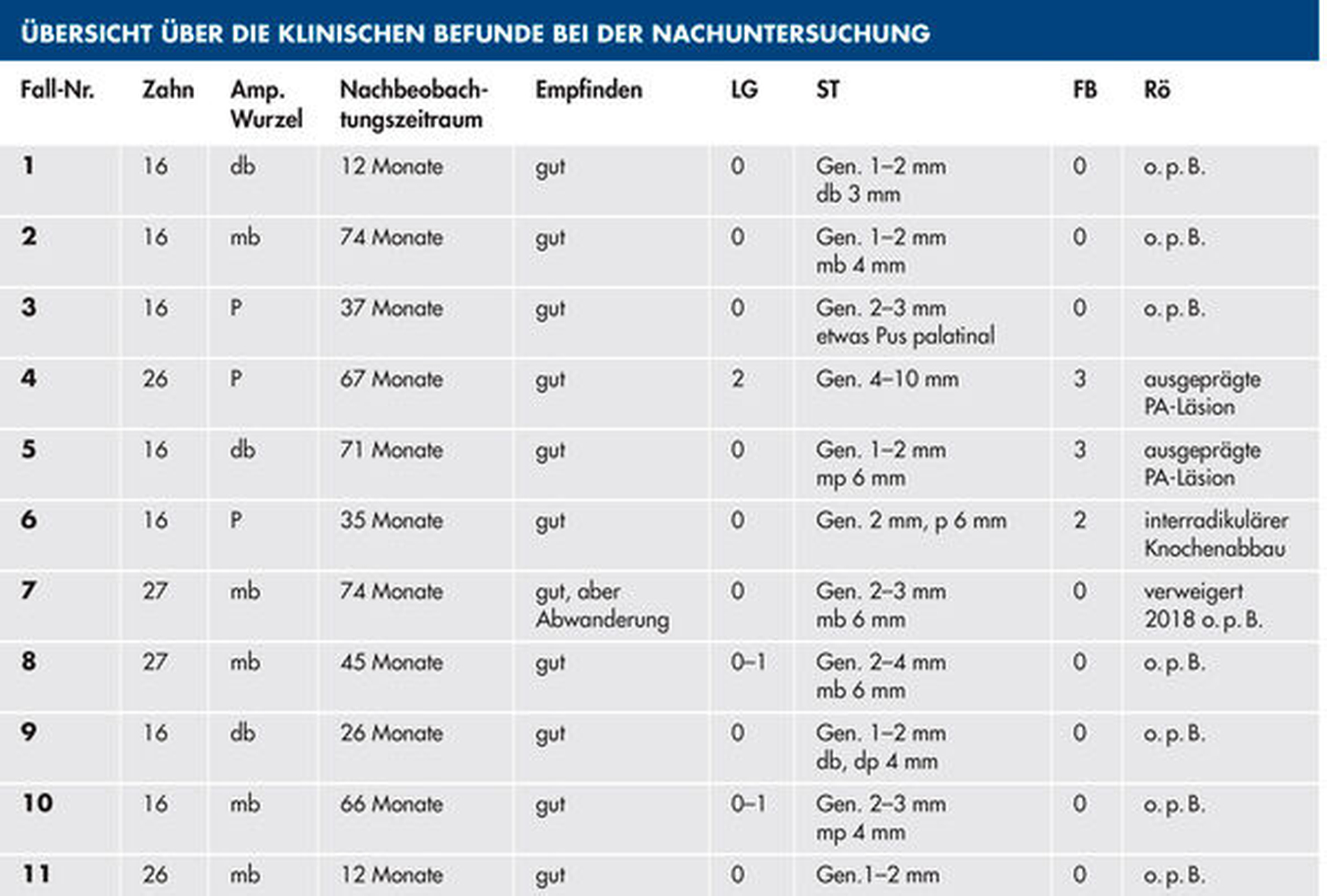
Tabelle 1 (links) zeigt eine Zusammenstellung der in unserer Praxis behandelten elf Patientenfälle mit einer durchschnittlichen klinischen Nachbeobachtungszeit von 47,2 Monaten. Behandelt wurden die ersten und die zweiten oberen Molaren. Das Durchschnittsalter der Patienten lag bei 52 Jahren. Die Nummerierung der folgenden Fallbeispiele entspricht der in der Tabelle.
Ergebnisse der Nachkontrollen
Alle behandelten Zähne sind aktuell noch in situ. Die Patienten sind durchweg mit dem Behandlungsergebnis zufrieden. Allerdings scheint sich abzuzeichnen, dass die Prognose bei Oberkiefermolaren, deren palatinale Wurzel entfernt wurde, langfristig schlechter ist als bei jenen, denen eine der bukkalen Wurzeln entfernt wurde. Die Zähne mit entfernter palatinaler Wurzel weisen häufiger erhöhte Sondierungstiefen und BOP auf als die anderen hier gezeigten Zähne.
In allen drei nachuntersuchten Fällen, bei denen die palatinale Wurzel entfernt wurde, zeigte sich zudem BOP oder Pusaustritt aus dem Parodontalspalt. Die Röntgenbilder wiesen bei diesen Fällen bei der Kontrolluntersuchung deutliche Hinweise für einen progredienten Knochenabbau auf. Diese Beobachtung basiert lediglich auf der Nachuntersuchung von drei Fällen, wird bei uns nun jedoch bei der Behandlungsplanung berücksichtigt.
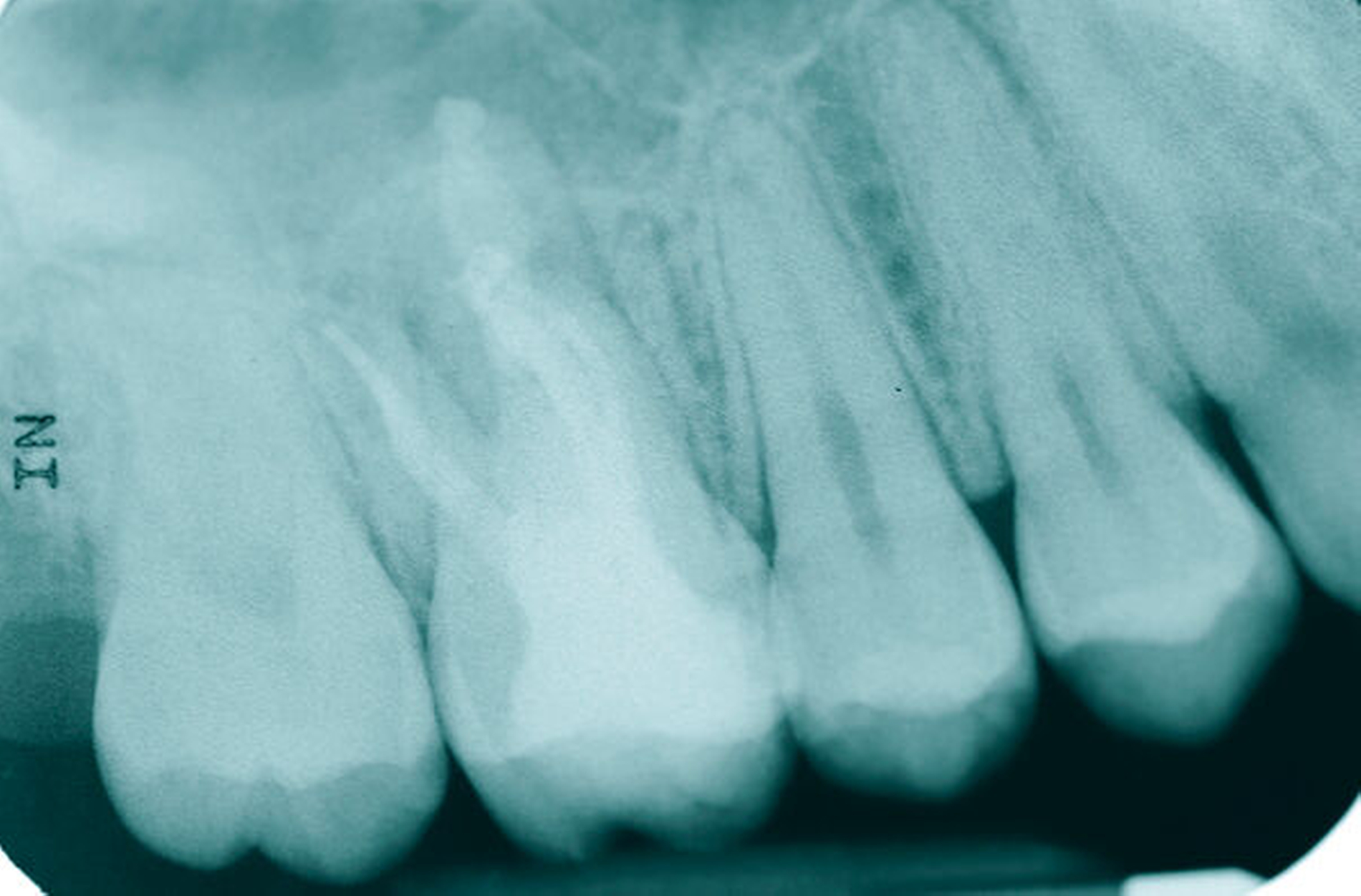
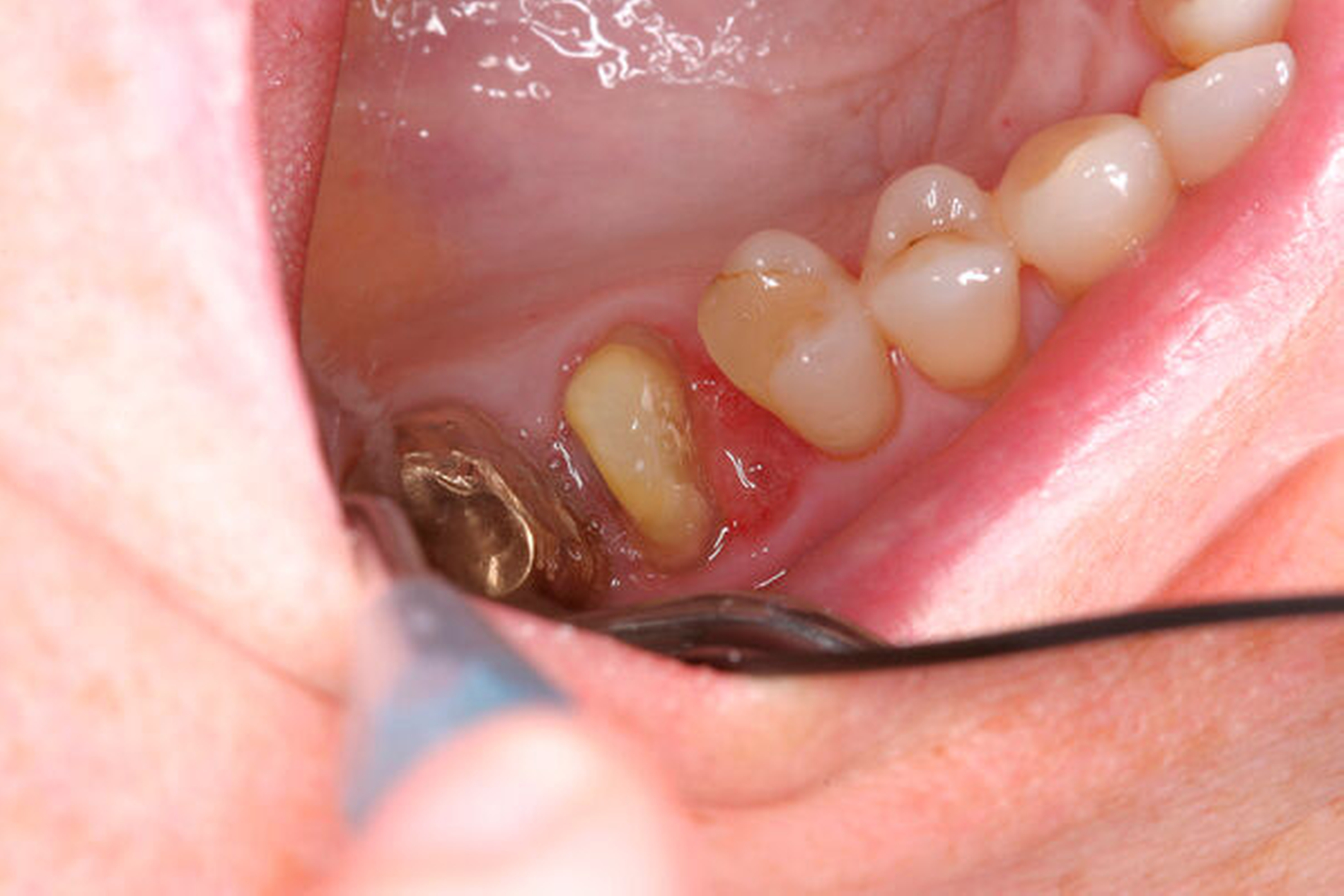
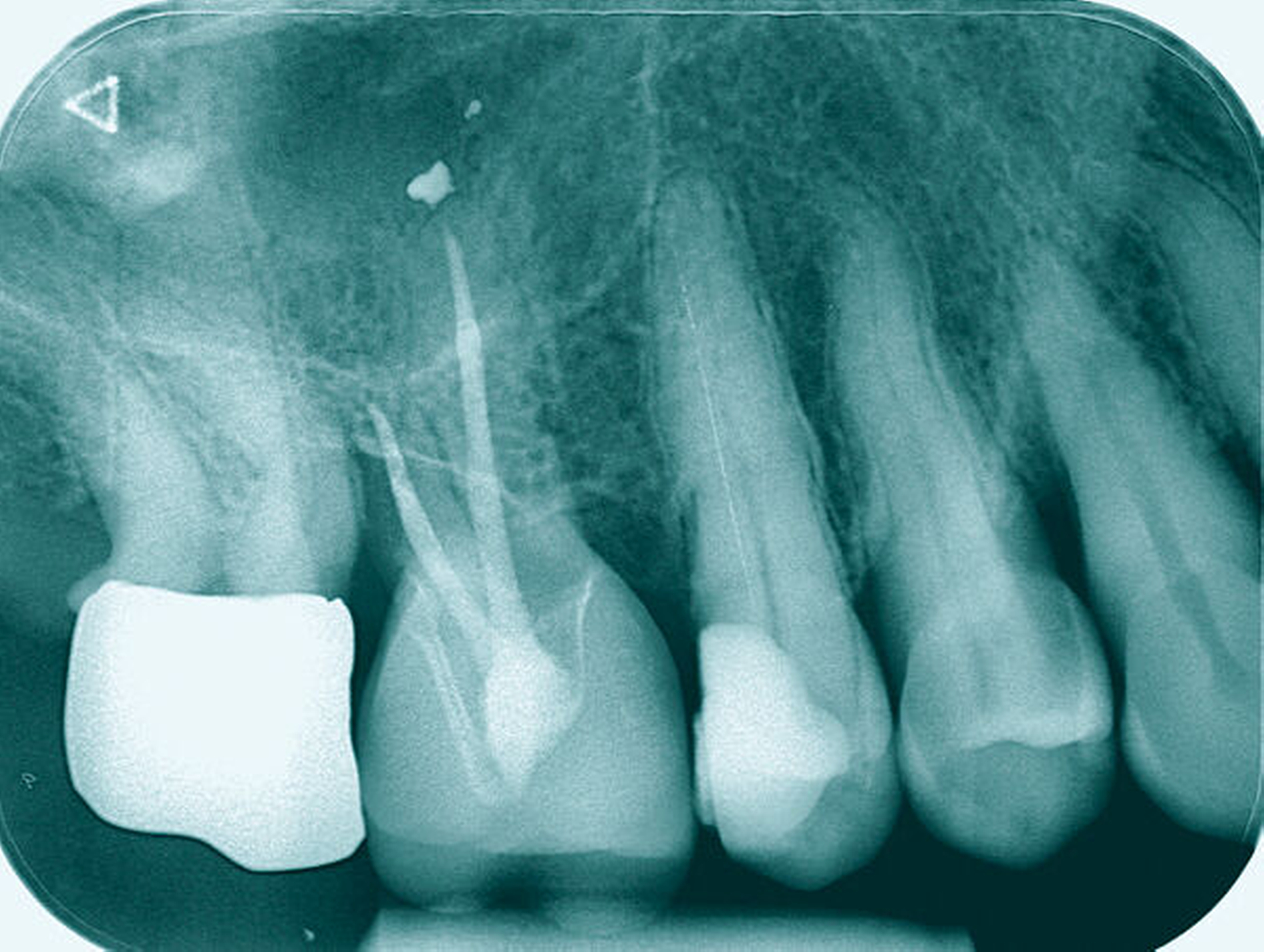
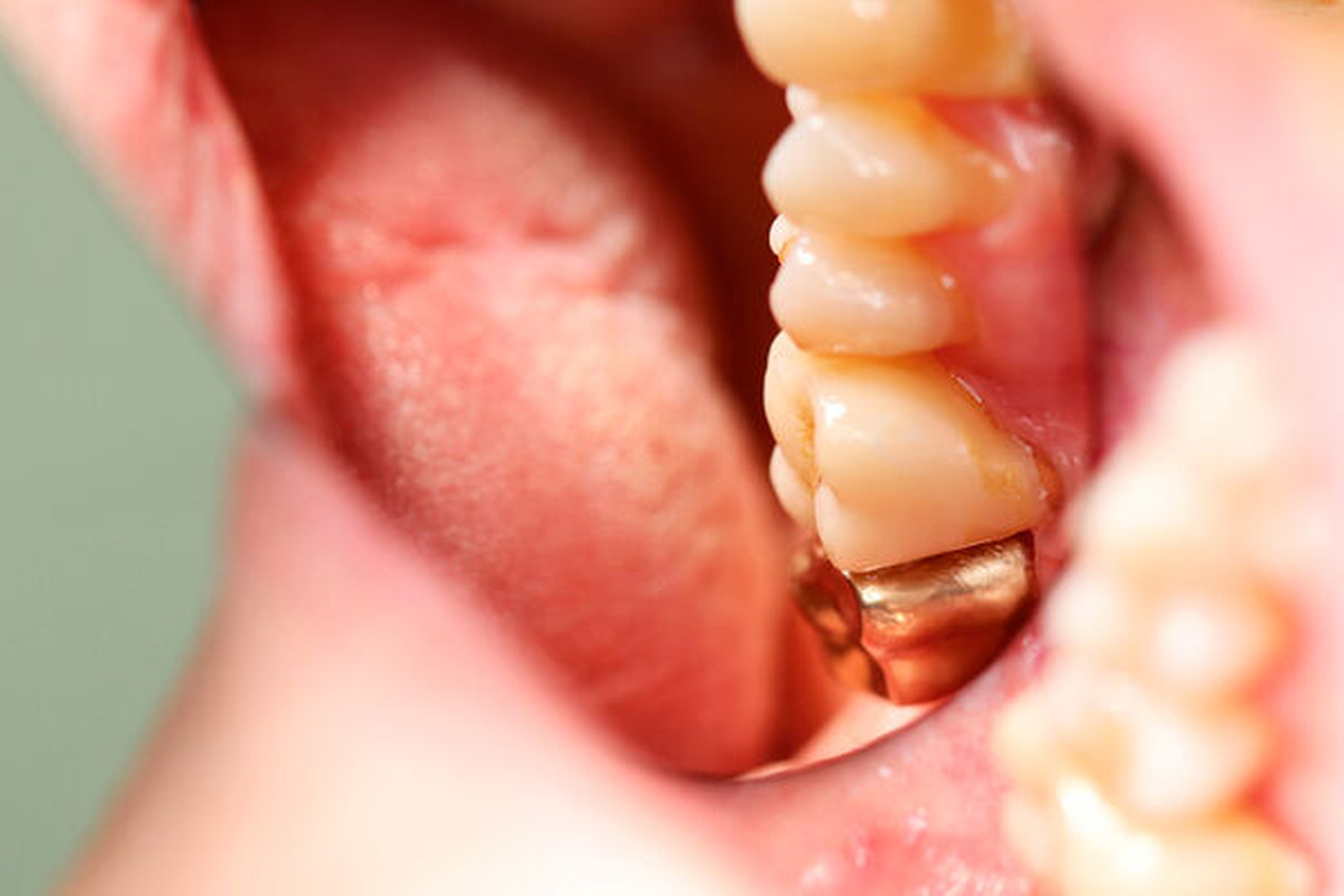
Längsfraktur der mesiobukkalen Wurzel (Fall Nr. 2)
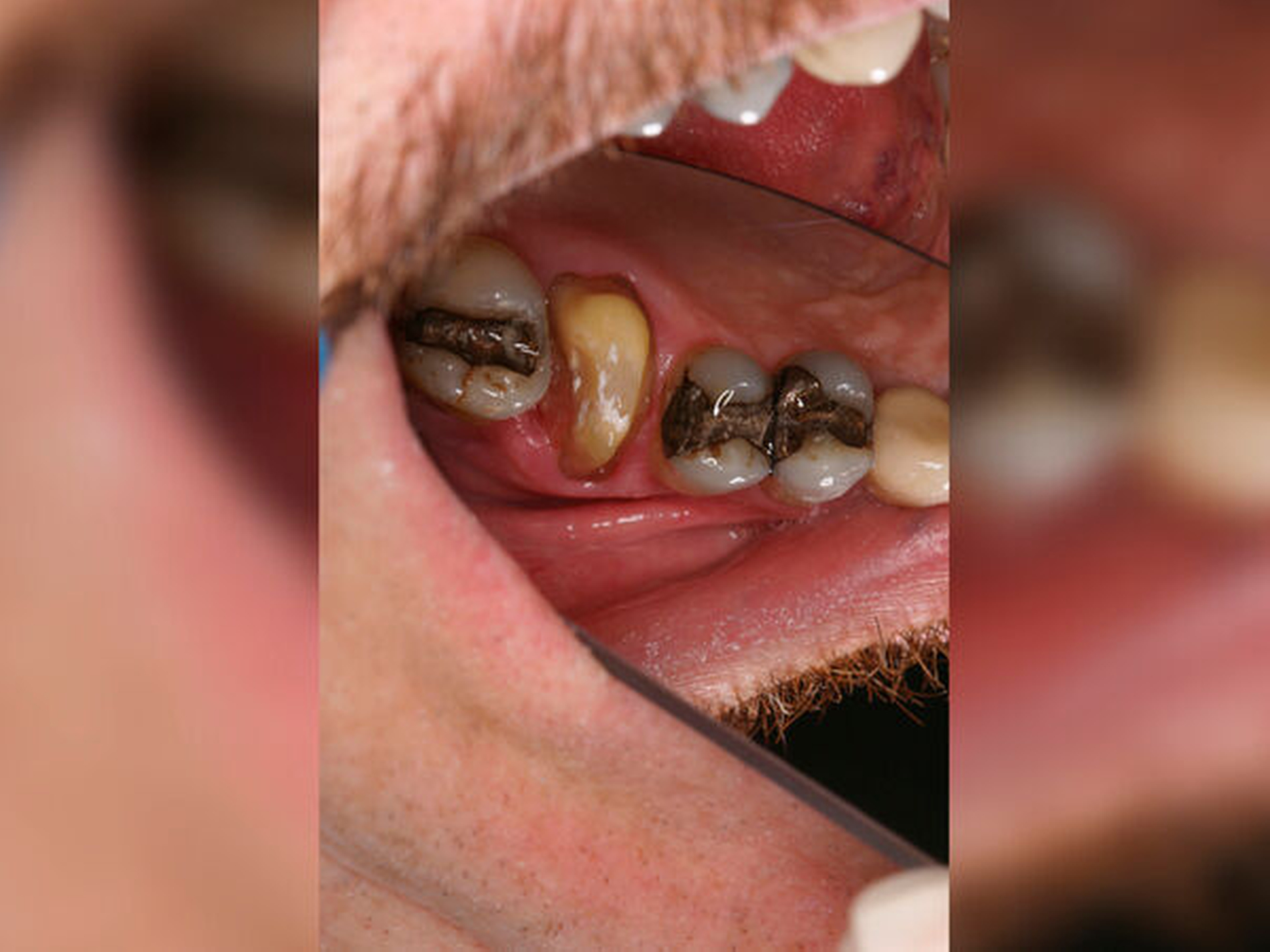
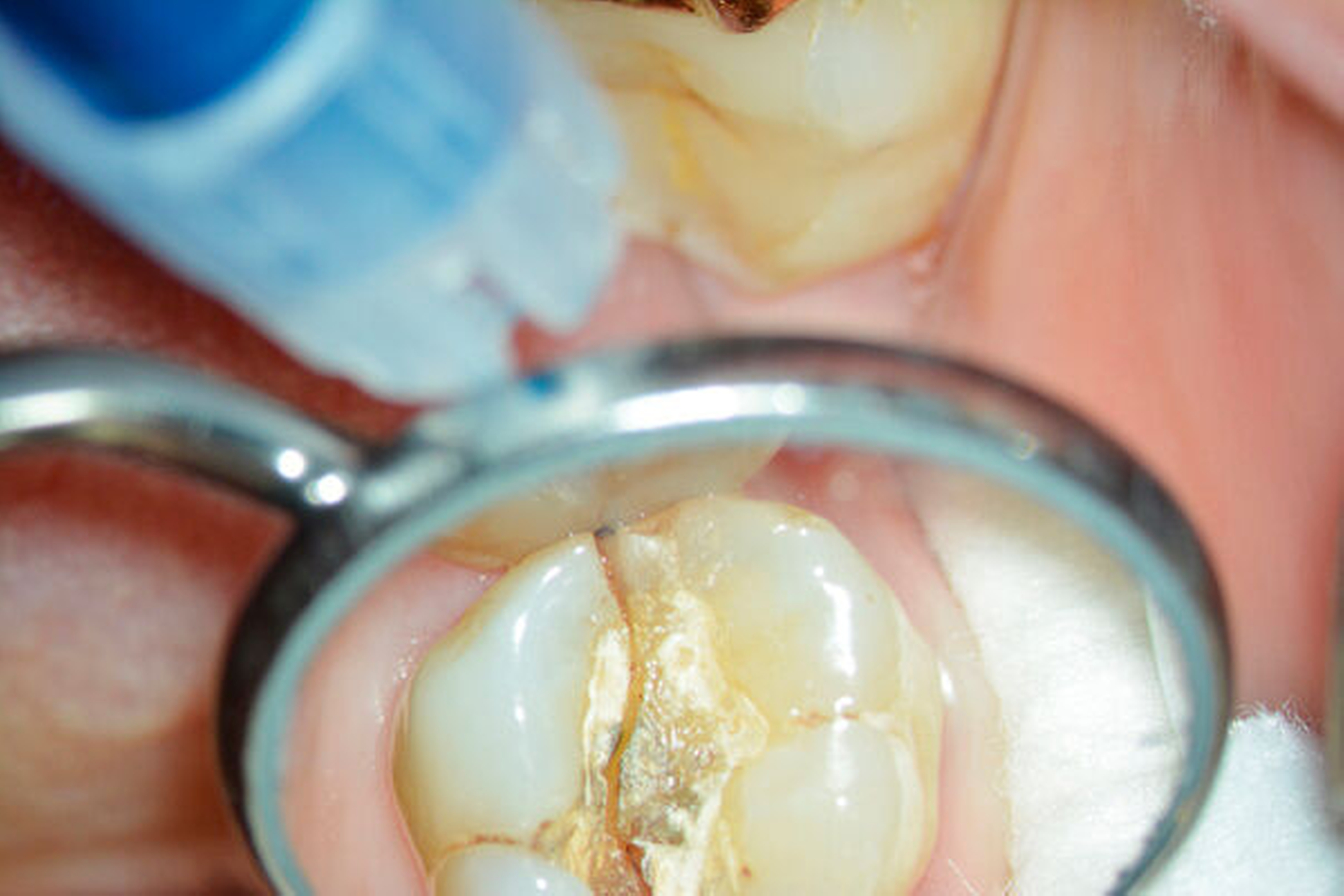
Eine 46-jährige Patientin klagte 2014 über wiederkehrende Beschwerden an Zahn 16, die sich auch nach einer endodontischen Behandlung nicht besserten. Wiederholt waren submuköse Abszesse aufgetreten. Lokalisiert war die Sondierungstiefe stark erhöht, was auf eine Längsfraktur der mesiobukkalen Wurzel hindeutete. Die Patientin wurde über die Möglichkeiten der Amputation der mesiobukkalen Wurzel sowie alternativ der Extraktion des Zahnes aufgeklärt und entschied sich für den Versuch des Zahnerhalts mittels Teilamputation der mesiobukkalen Wurzel.
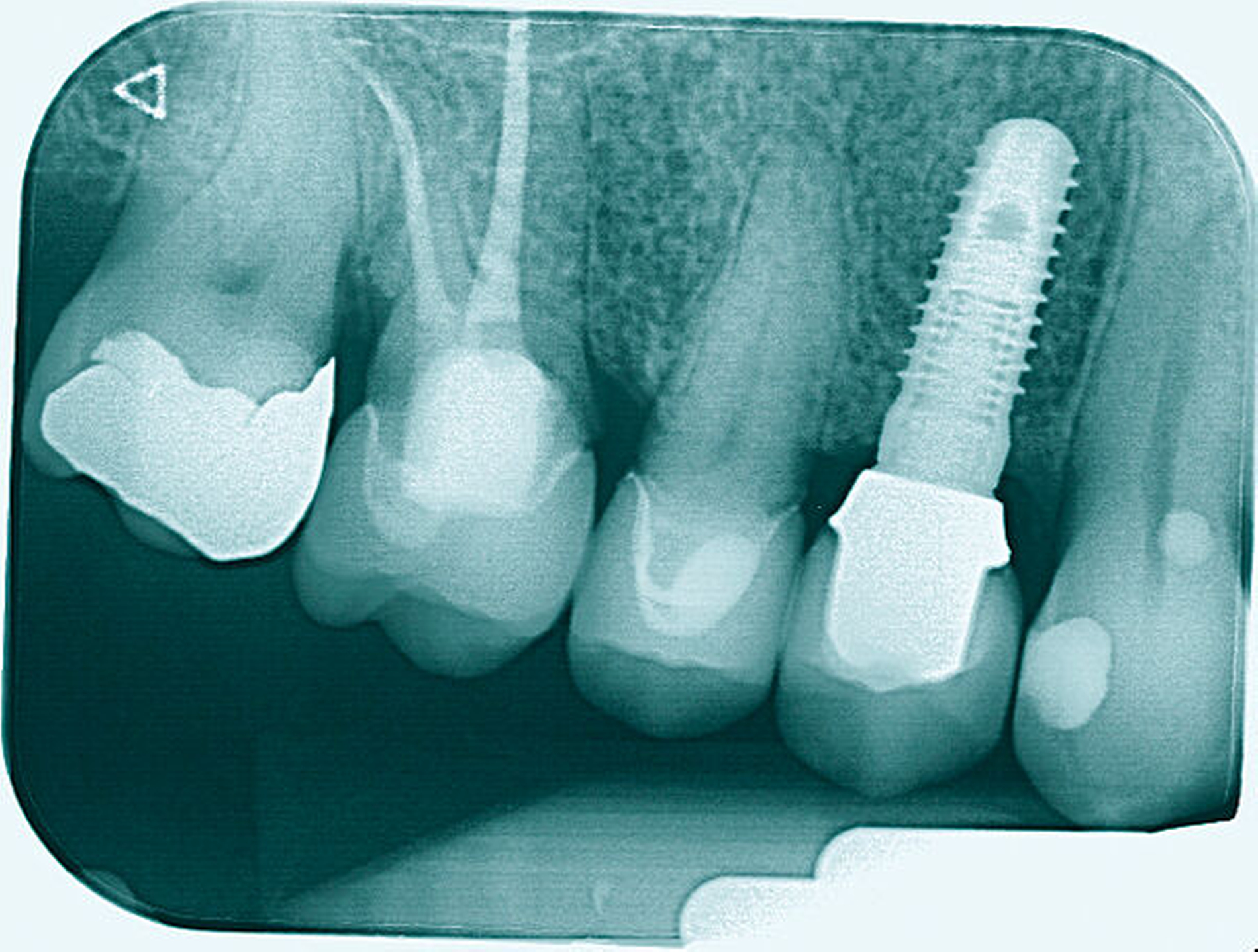
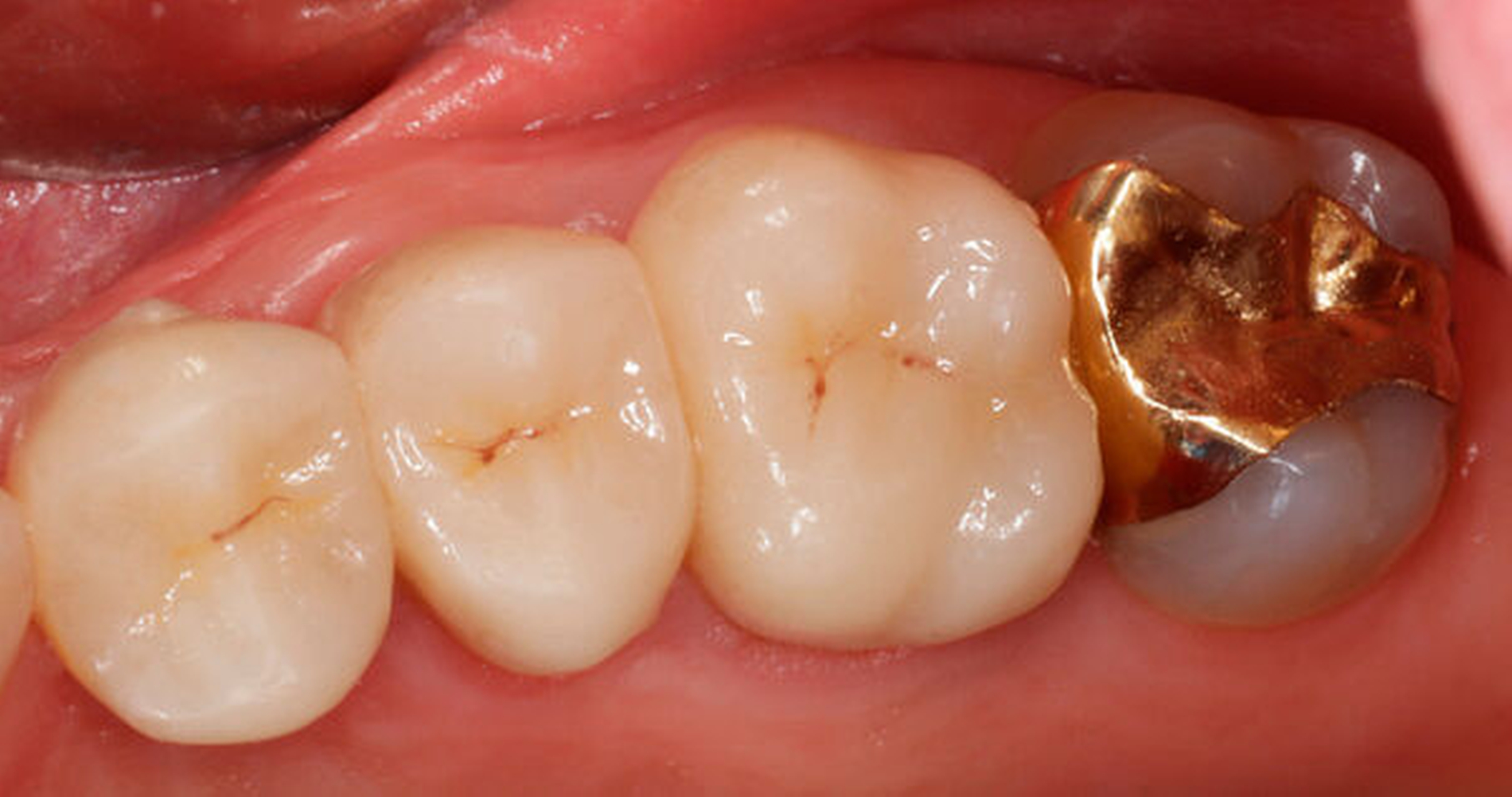
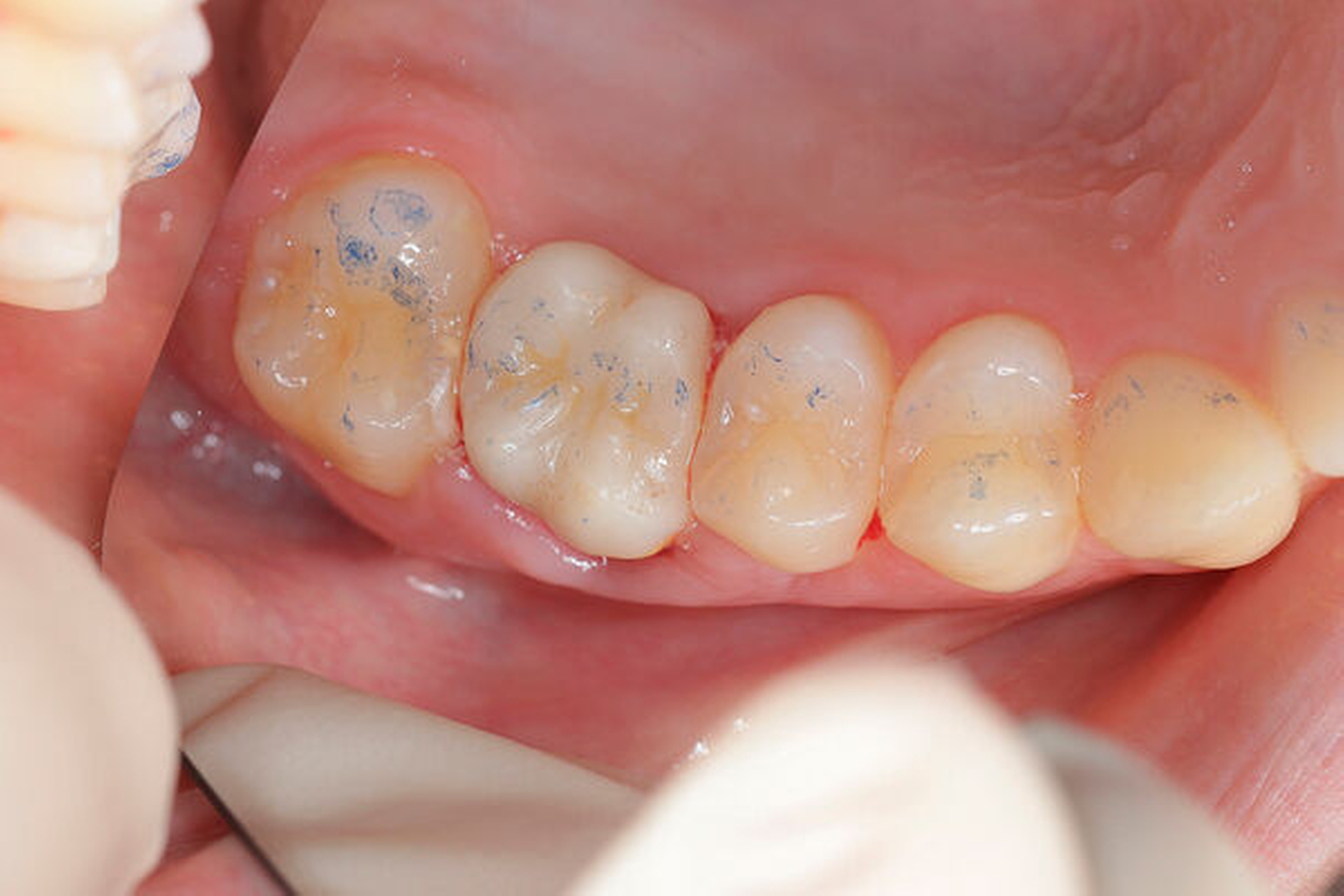
Im Rahmen der Versorgung erfolgte auch ein Austausch der Extensionsbrücke 16–14 durch Einzelkronen auf 16 und 15 sowie einer Implantatversorgung mit Einzelkrone in Regio 014. Der Erhalt des Zahnes 16 ermöglichte so eine wenig invasive Versorgung des ersten Quadranten mit guter Hygienefähigkeit. Alternativ wäre bei Extraktion des Zahnes die Versorgung beispielsweise mit einer ausgedehnten Brückenkonstruktion von 13–17 oder einem weiteren Implantat in Regio 016, vermutlich mit (indirektem) Sinuslift, notwendig gewesen. So konnte der Fall minimalinvasiv zufriedenstellend gelöst werden. Die Patientin ist seit dem Eingriff beschwerdefrei und kommt gut zurecht. Die Situation ist nun seit sechs Jahren stabil.
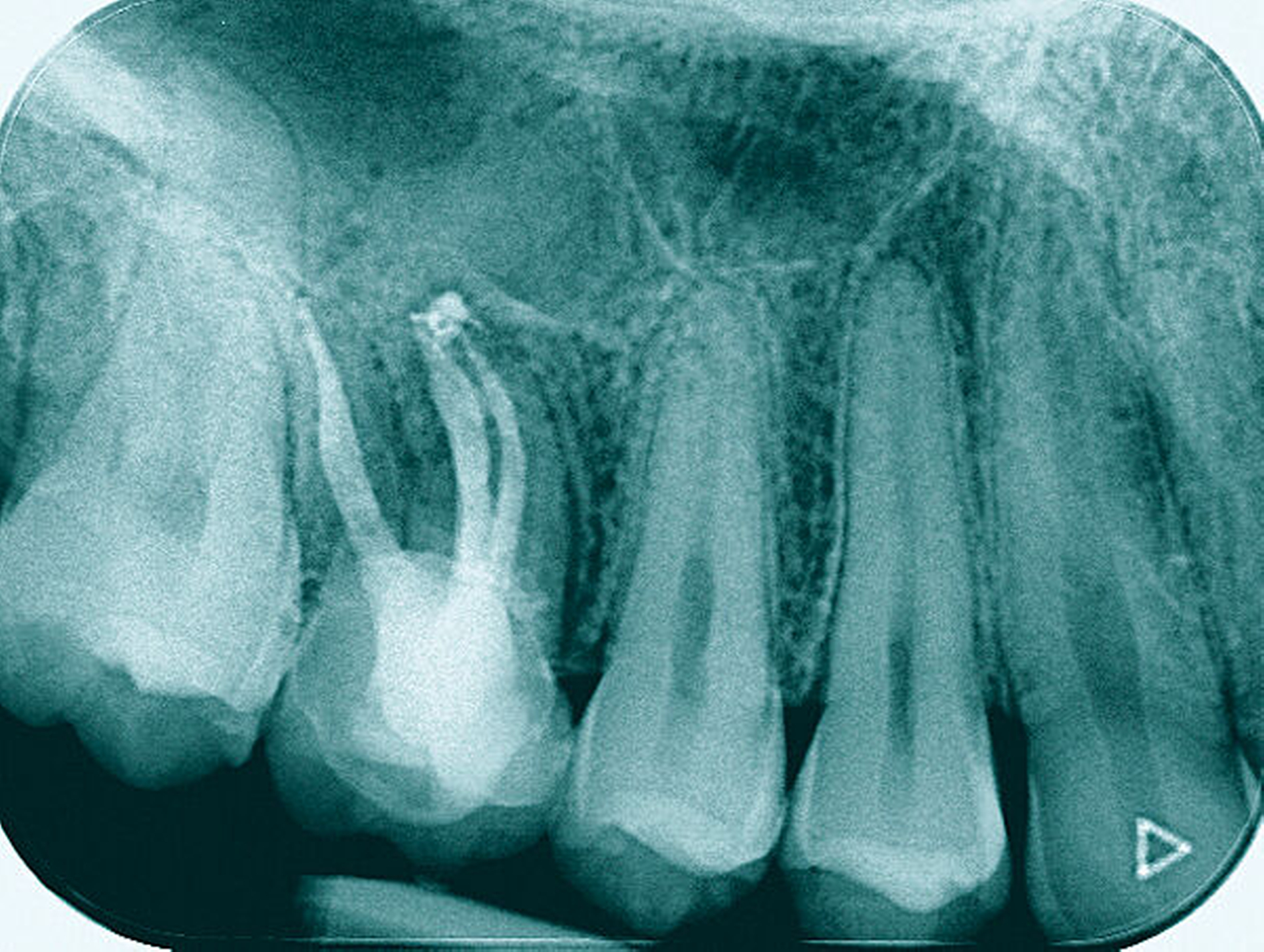
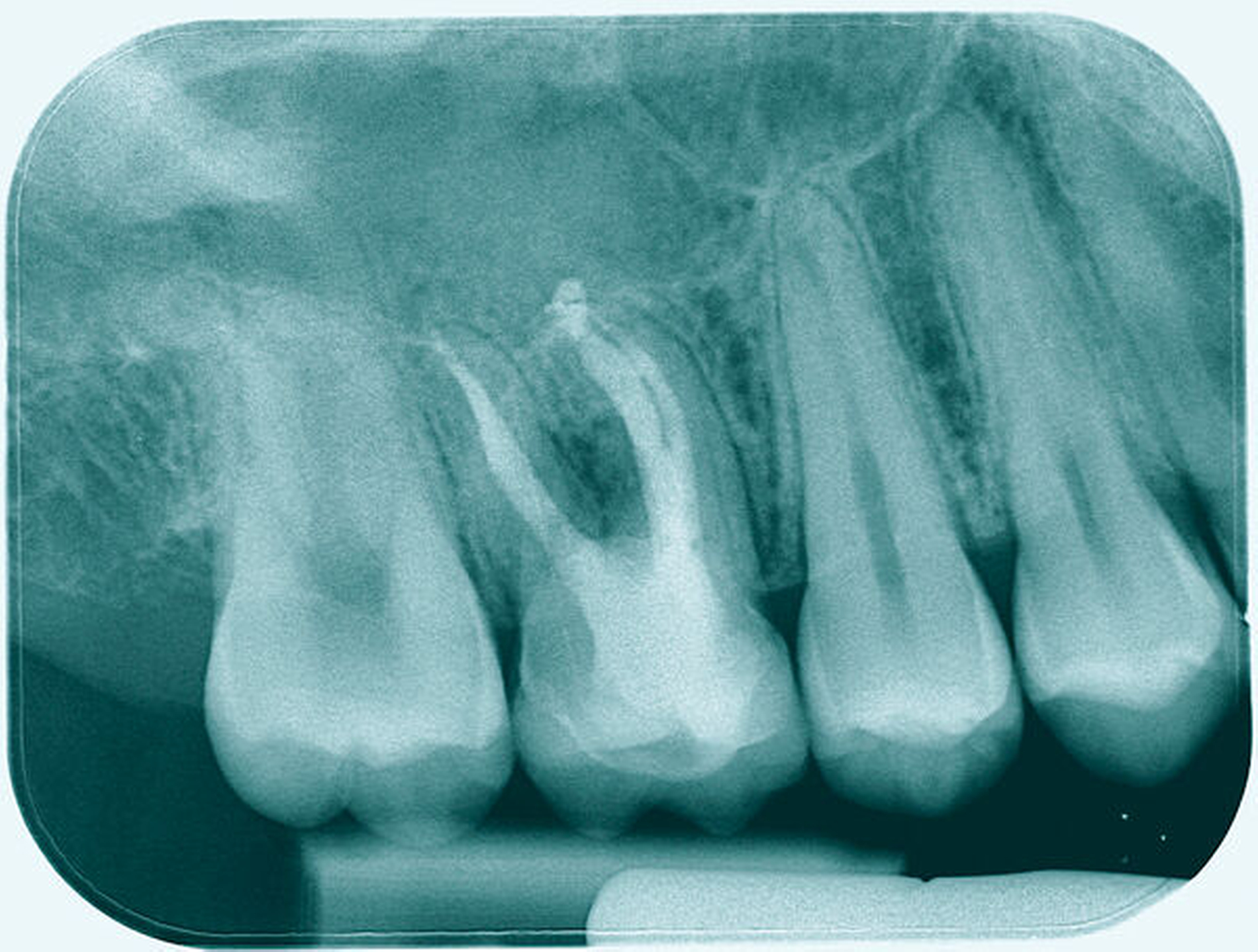
Längsfraktur in die palatinale Wurzel (Fall Nr. 3)
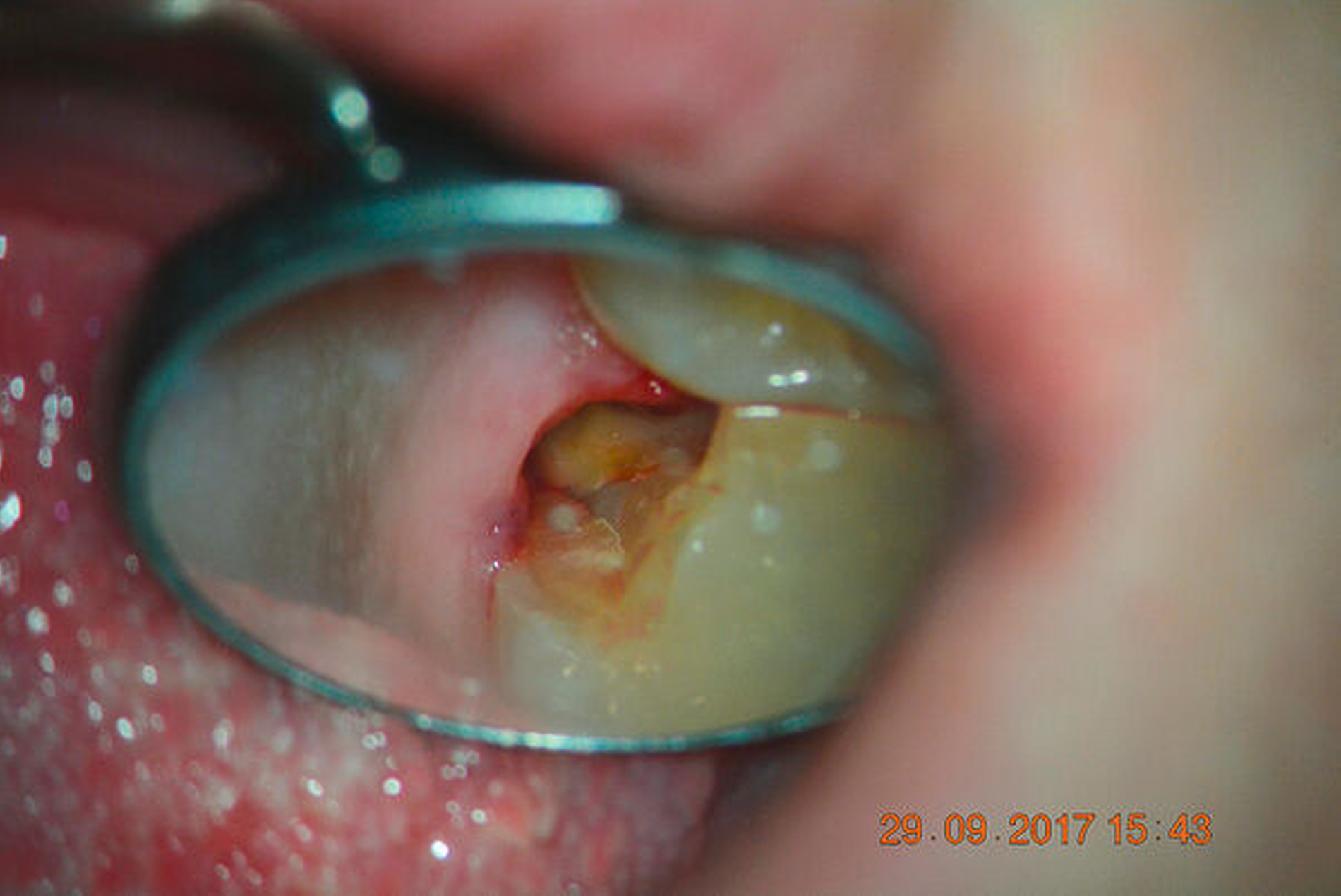
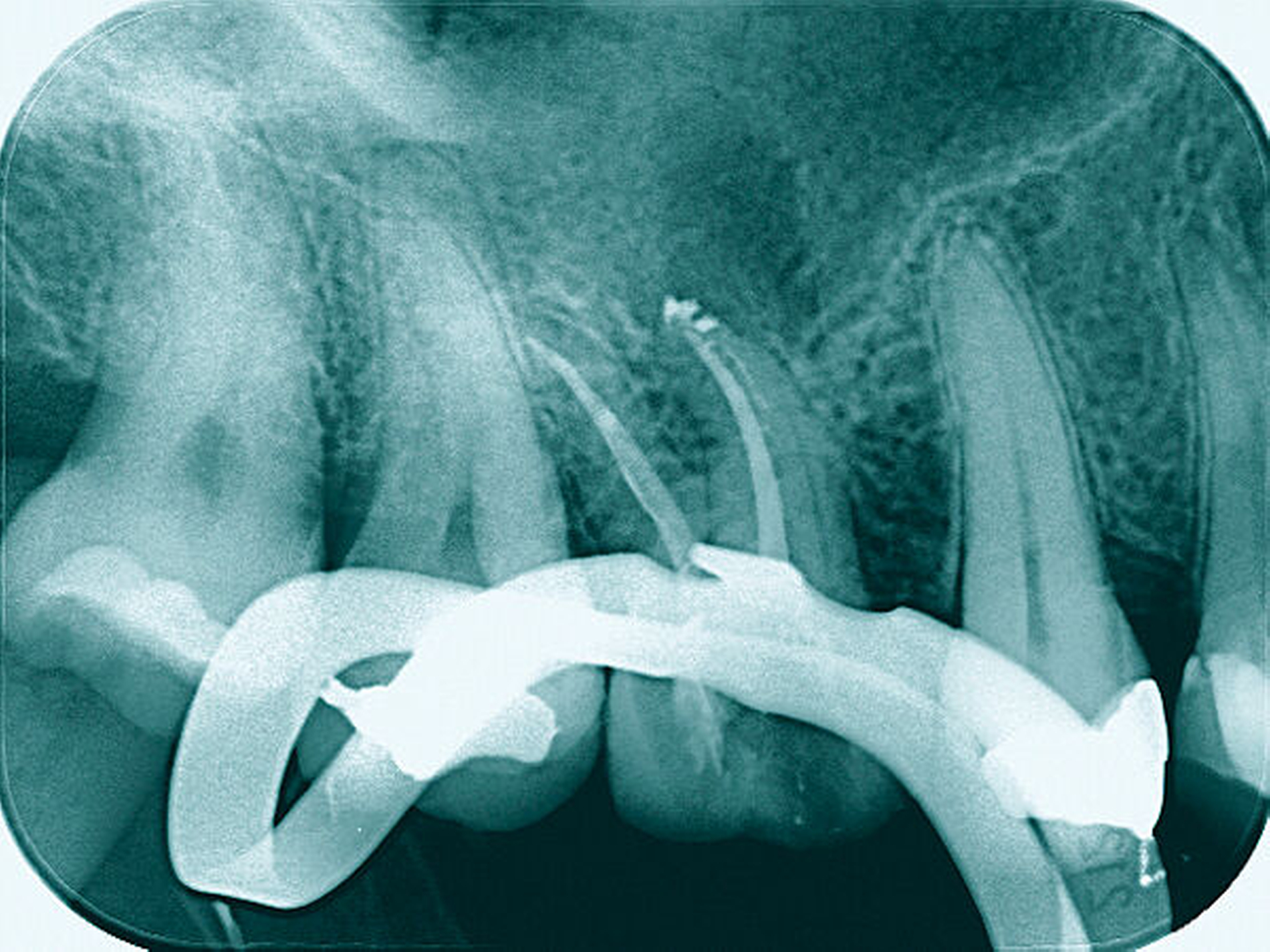
Eine 22-jährige Patientin stellte sich erstmals im Sommer 2017 mit rezidivierenden Beschwerden an dem alio loco endodontisch behandelten Zahn 16 vor. Nach ausgiebiger Aufklärung über die Therapieoptionen bei Verdacht auf einen unbehandelten mb2 erfolgte die Revisionsbehandlung des Zahnes mit der Empfehlung, diesen aufgrund des großen Substanzdefekts zur Stabilisierung zeitnah zu überkronen. Bevor die Überkronung durchgeführt werden konnte, frakturierte der palatinale Höcker. Bei der Inspektion unter dem Operationsmikroskop war sichtbar, dass sich die Fraktur als Längsfraktur in die palatinale Wurzel fortsetzte. Mit der Patientin wurden nun die Optionen der Teilamputation der frakturierten Wurzel oder alternativ der Extraktion des Zahnes besprochen. Sie entschied sich für den Erhaltungsversuch.
Darauf erfolgte die Amputation der palatinalen Wurzel mit anschließender Versorgung durch eine vollkeramische Krone. Die Situation ist nach inzwischen drei Jahren weiterhin stabil, die Patientin kommt mit der Versorgung gut zurecht, lediglich palatinal finden sich leicht erhöhte Sondierungstiefen.
PA-Problematik mit Furkationsbeteiligung (Fall Nr. 5)
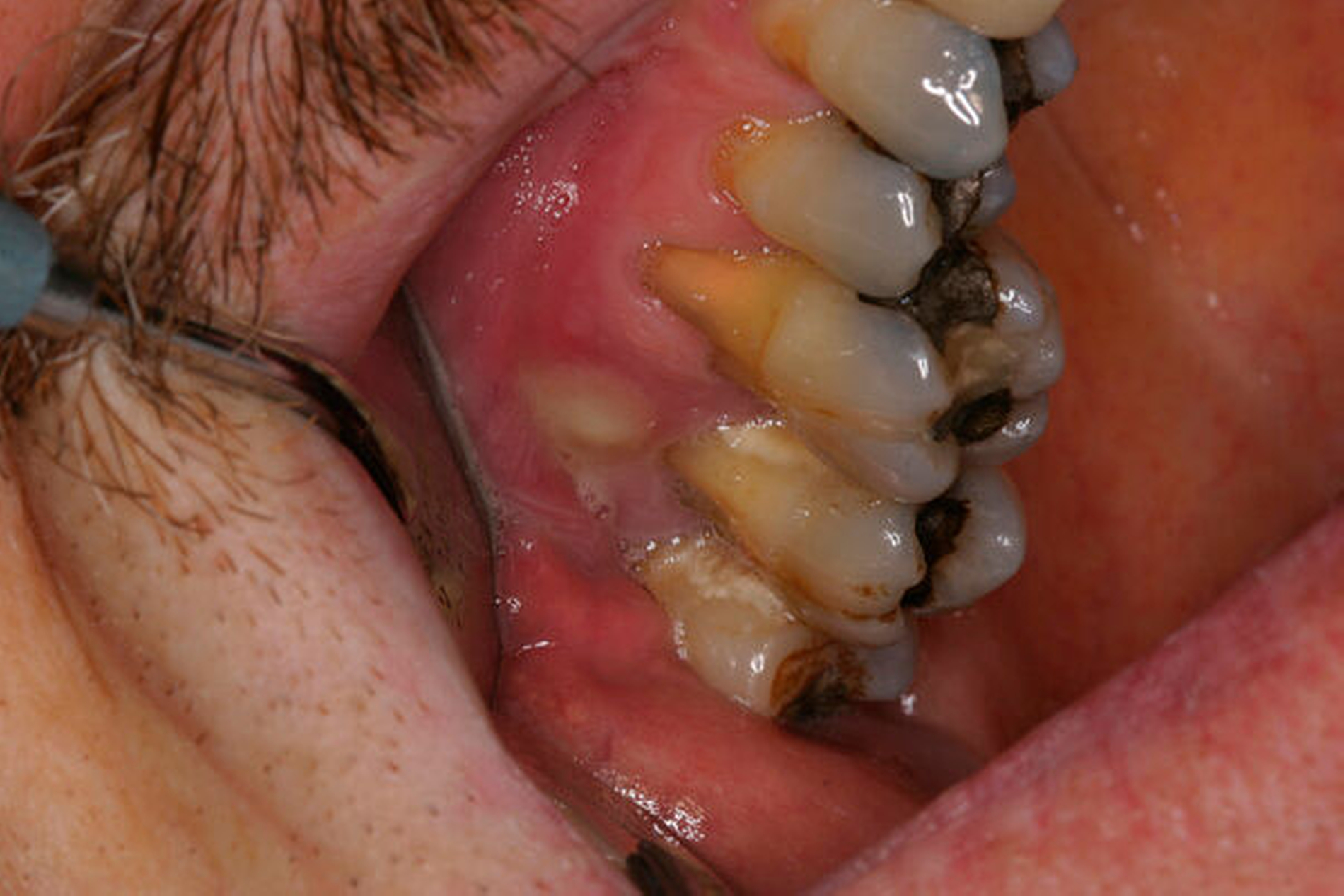
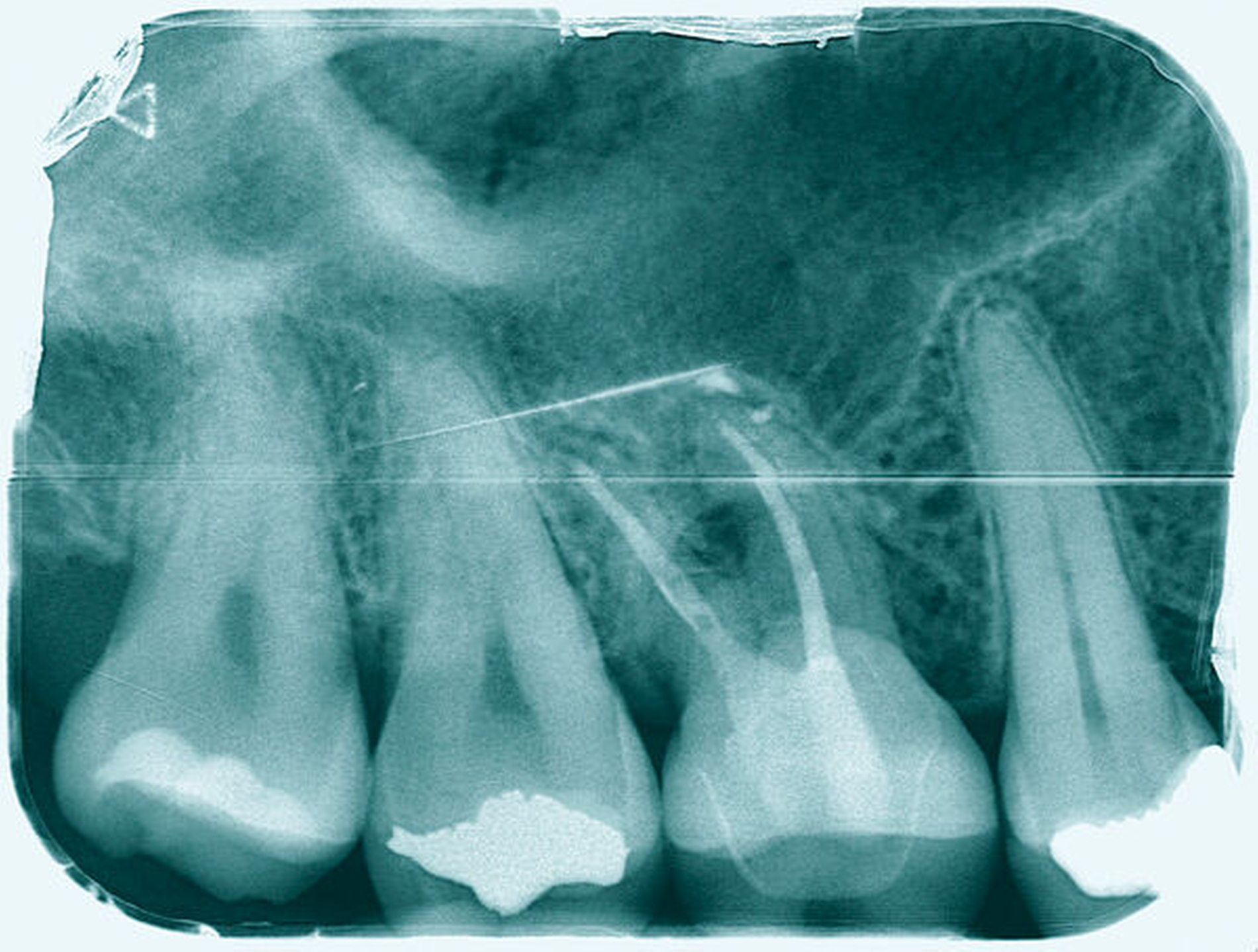
Ein 59-jähriger Patient stellte sich erstmals 2015 mit rezidivierenden pochenden Beschwerden und zeitweise zusätzlich auftretendem Pusaustritt an Zahn 16 vor. Klinisch zeigte sich ein ausgeprägter Attachmentverlust distal mit bis apikal sondierbarer distobukkaler Wurzel, Furkationsbeteiligung und Pusaustritt sowohl über den Parodontalspalt als auch durch einen distobukkal gelegenen Fistelausgang. Zunächst erfolgte die endodontische Behandlung des Zahnes 16 mit anschließender systematischer PA-Therapie. Bei persistierender parodontaler Problematik an 16 wurde die Möglichkeit der Teilamputation der distobukkalen Wurzel mit dem Patienten diskutiert, um die Hygienefähigkeit und damit die Prognose des Zahnes zu verbessern. Auch über die Extraktion als Alternative wurde der Patient aufgeklärt. Er war allerdings motiviert, seinen Zahn so lange wie möglich zu erhalten.
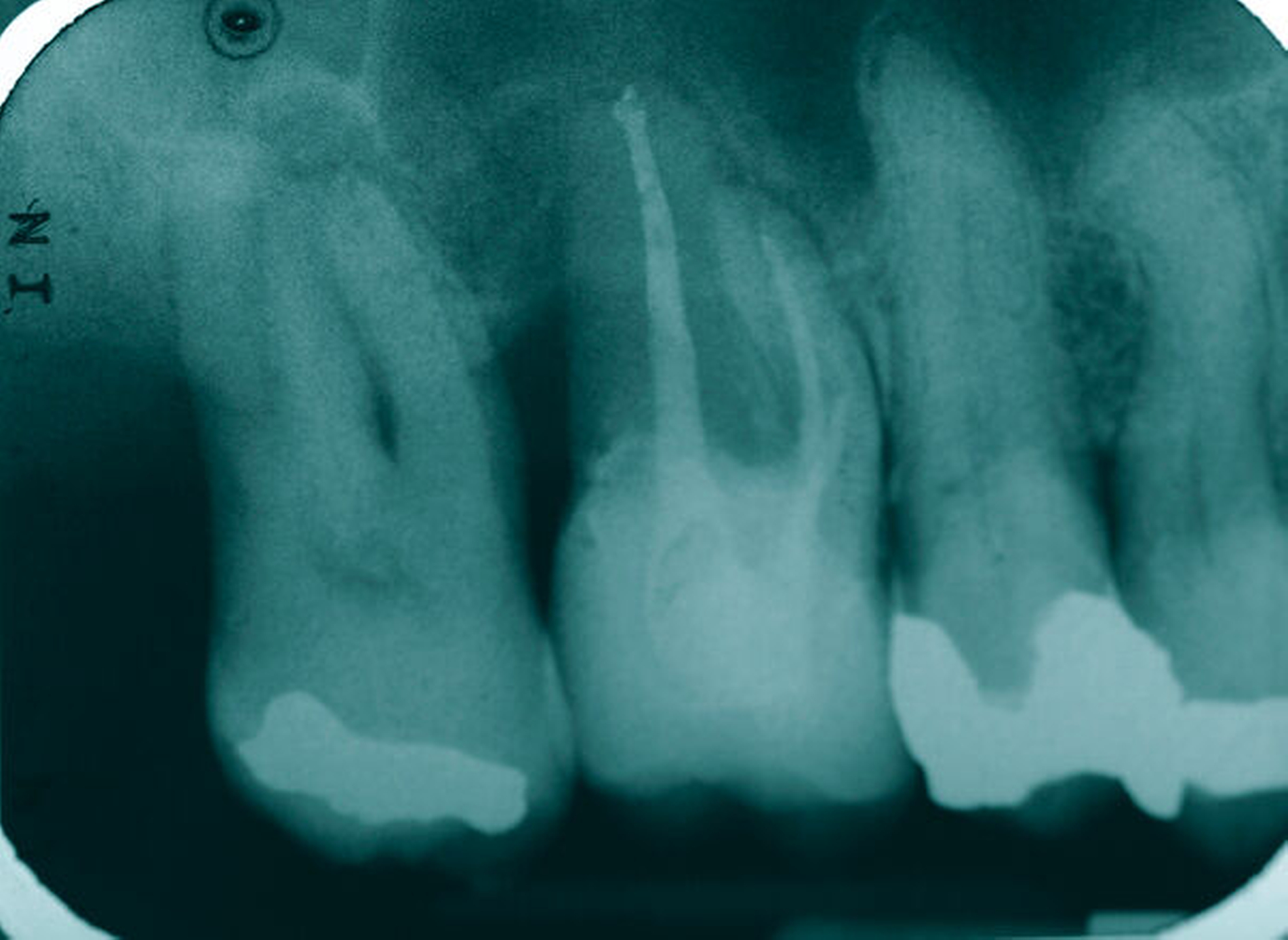
So erfolgte die Amputation der distobukkalen Wurzel mit anschließender Versorgung des Zahnes mittels Vollkrone. Die Situation an 16 ist seitdem für den Patienten subjektiv stabil, die aktuelle Röntgenkontrolle zeigt jedoch eine Progredienz der parodontalen Defekte trotz regelmäßiger UPT und subjektiv guter Mitarbeit des Patienten, was die Prognose des Zahnes negativ beeinflusst. Ursächlich hierfür kann eine persistierende parodontale Infektion durch den trotz Wurzelamputation immer noch schwer für die häusliche Mundhygiene zugänglichen Furkationsbereich mit enger Lagebeziehung der mesiobukkalen und der palatinalen Wurzel sein. Der Patient ist allerdings aktuell mit der Situation zufrieden und beschwerdefrei und wünscht daher noch keine Extraktion des Zahnes, auch wenn diese sich nun fünf Jahre nach dem initialen Befund nicht mehr sehr lange vermeiden lassen wird.
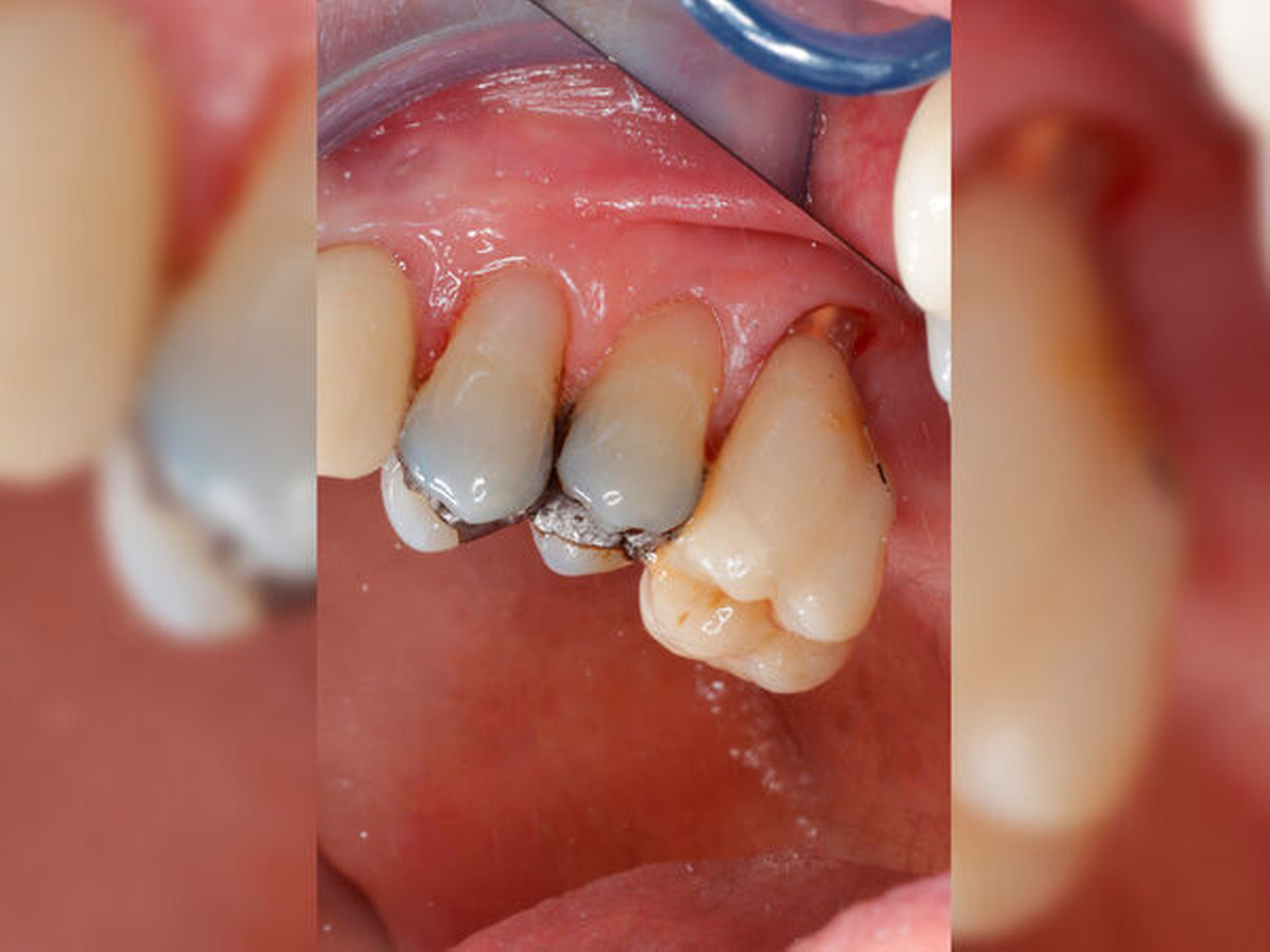
Im Fall von median verlaufenden Frakturen der Zahnkrone kann der Behandler vor der Wahl stehen, entweder die beiden bukkalen oder die palatinale Wurzel zu entfernen. Wir sind in diesem Fall bislang davon ausgegangen, dass das Belassen von zwei (vestibulären) Wurzeln stabilere Verhältnisse ermöglicht als ein Restmolar mit einer palatinalen Wurzel, da die parodontale Verankerung durch zwei bukkale Wurzeln in der Regel der alleinigen Verankerung durch eine einzelne palatinale Wurzel überlegen scheint. Für diese Annahme sprechen die größere Fläche des Parodonts und die gespreizte Ausrichtung der beiden bukkalen Wurzeln.
Der angenommene Vorteil der besseren Verankerung schien die Entfernung der palatinalen Wurzel im Fall einer Medianfraktur zu rechtfertigen. Auf der anderen Seite bereitet es den Patienten trotz ausführlicher Mundhygieneunterweisungen größere Probleme, den nach Amputation der palatinalen Wurzel entstandenen Bifurkationsbereich (vor allem von palatinal) zu reinigen. Diese Schwierigkeit in der Mundhygiene kann die Prognose des Zahnes durch infolge von Plaqueakkumulation entstehender Gingivitis und schließlich Attachmentverlust negativ beeinflussen. Wir werden daher zukünftig bei Medianfrakturen die palatinale Wurzel belassen und die beiden vestibulären Wurzeln entfernen.
Ansonsten scheint die Wurzelamputation bei oberen Molaren eine klinisch gut durchführbare Alternative zur vollständigen Zahnentfernung zu bieten. Sie wird von den Patienten gut angenommen und kann bei unterschiedlichsten Indikationen eine gute Prognose ermöglichen.
Diskussion
Bei der Wurzelamputation handelt es sich um einen Eingriff, der schon lange bekannt ist und in vielen Praxen routinemäßig vor allem an Unterkiefermolaren im Sinne einer Hemisektion durchgeführt wird. Erstmals beschrieben wurde die Wurzelamputation Ende des 19. Jahrhunderts [Farrar, 1884]. Die Studienlage dazu ist heterogen.
Laut älteren Quellen ist innerhalb eines Nachbeobachtungszeitraums von zehn Jahren mit einem Verlust von 32 bis 38 Prozent der teilamputierten Zähne zu rechnen [Langer et al., 1981; Bühler, 1988]. Eine Dekade später folgten Studien mit deutlich günstigerer Prognose von bis zu 97 Prozent Erfolg [Carnevale et al., 1998; Fugazotto, 2001]. Insgesamt scheint die Prognose wurzelamputierter Zähne vergleichbar zu sein mit der Prognose einwurzeliger Zähne mit ähnlichen (parodontalen) Defekten [Blomlöf et al., 1997]. Setzer et al. fanden in ihrem Systematic Review mit Metaanalyse eine Überlebensrate von über 80 Prozent für Wurzelamputationen, wobei Publikationen von 1966 bis 2018 berücksichtigt wurden [Setzer et al., 2019].
Ursachen für mögliche Misserfolge scheinen aus parodontaler Sicht vor allem Faktoren wie der Grad der Furkationsbeteiligung, ein bereits vorhandener Knochenabbau und Tabakkonsum zu sein [Dannewitz et al., 2006]. Allerdings scheinen Zähne, die aus parodontalen Gründen wurzelamputiert wurden, eine bessere Prognose zu haben als jene, bei denen die Amputation aufgrund von Frakturen oder kariösen Defekten erfolgte, wobei ein Knochenniveau von mindestens 50 Prozent an den verbleibenden Wurzeln einen positiven Einfluss auf die Prognose zu haben scheint [Park et al., 2009]. Alassadi et al. identifizierten bei einer Misserfolgsrate von 44,7 Prozent vor allem Frakturen, Karies und parodontale Defekte als Hauptgründe für Misserfolge amputierter Zähne [Alassadi et al., 2020]. Jedoch kann auch die Zahnanatomie nach der Amputation den Erfolg beeinflussen. Sind nach der Amputation subgingival Zahnanteile vorhanden, die nicht optimal geglättet sind [Newell, 1991], kann dies die Prognose verschlechtern. Auf die Beseitigung von mikrobiellen Retentionsnischen wie belassenen Überhängen und Rauigkeiten ist bei der chirurgischen Durchführung und später bei der prothetischen Versorgung daher zu achten.
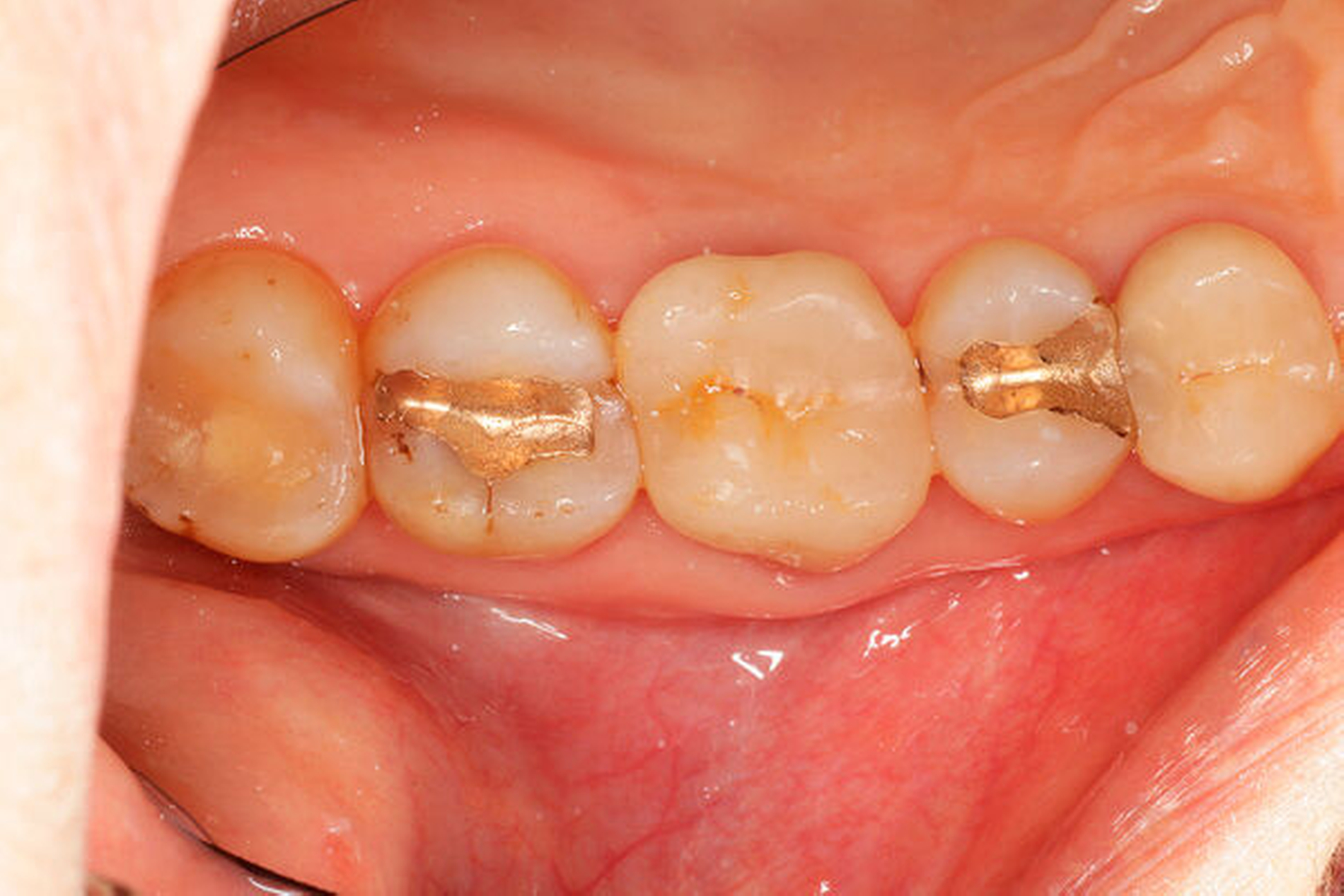
Tiefe Fraktur in mesiodistaler Richtung (Fall Nr. 6)
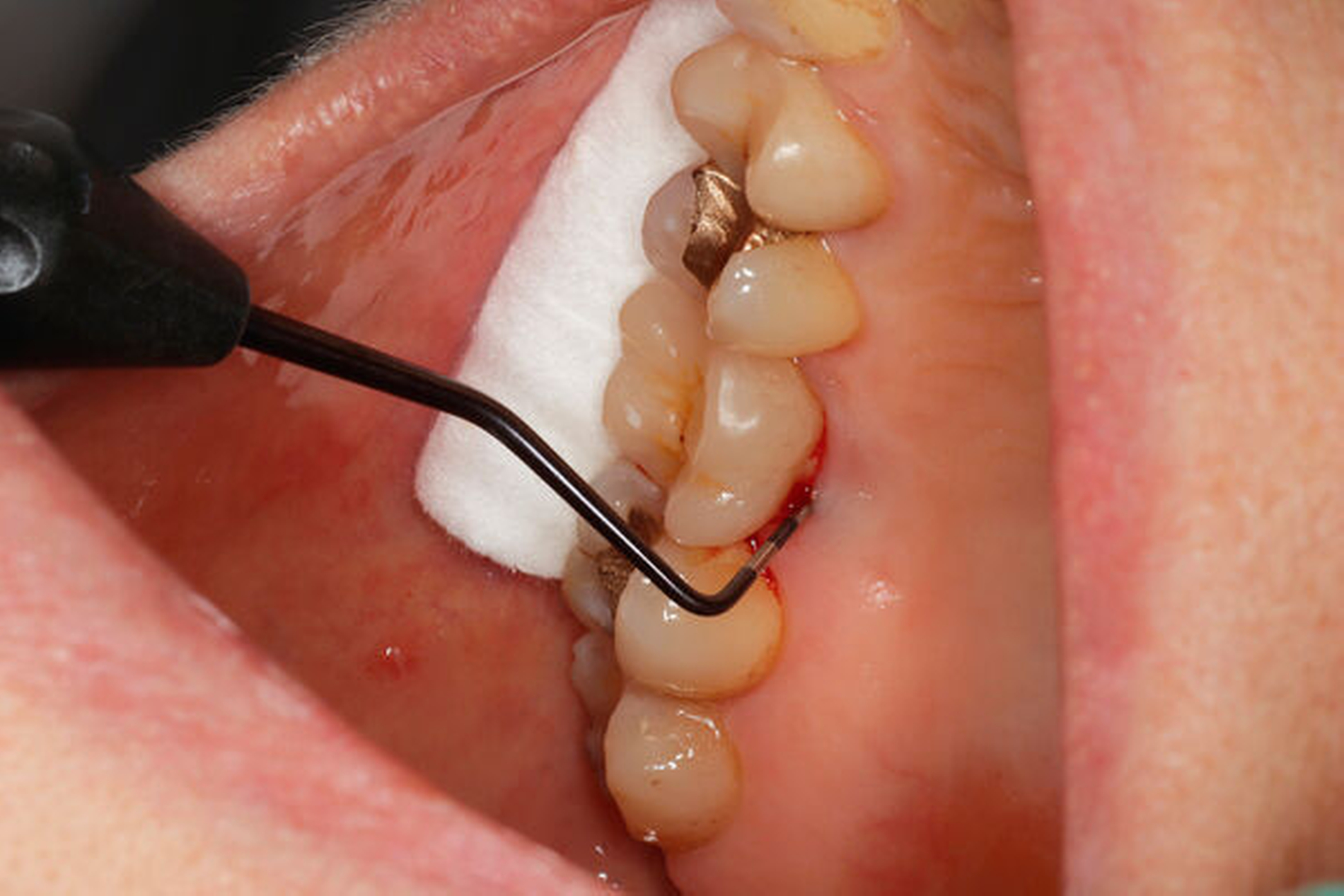
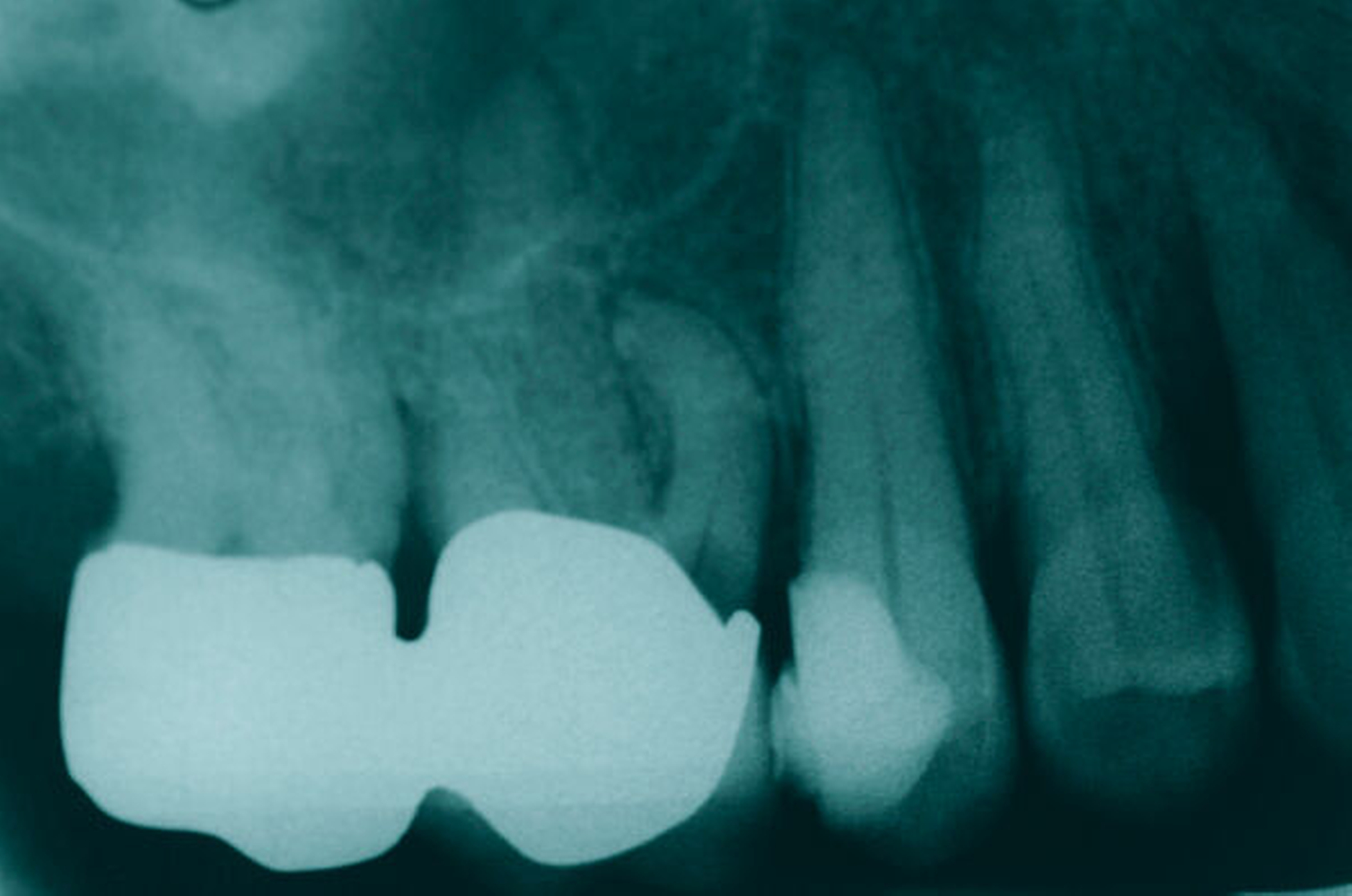
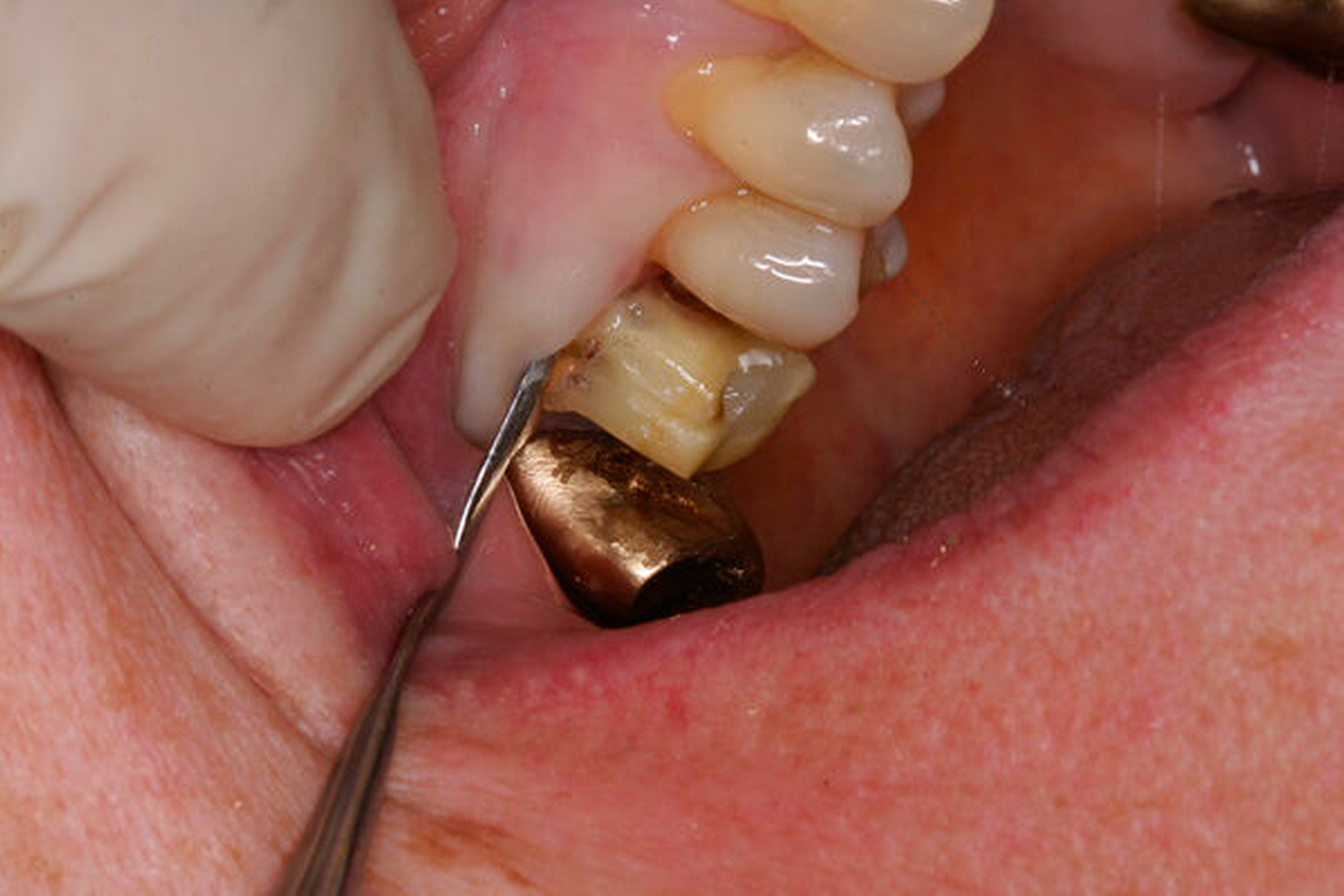
Eine 54-jährige Patientin stellte sich 2018 in der Praxis vor, nachdem sie beim Essen ein Goldinlay an Zahn 16 verloren hatte. Sie klagte über eine Aufbissempfindlichkeit des Zahnes sowie über das Gefühl einer Lockerung. Klinisch zeigte sich eine tiefe Fraktur des Zahnes in mesiodistaler Richtung. Nach klinischer und röntgenologischer Diagnostik wurde die Patientin über die Möglichkeit der Extraktion mit anschließender prothetischer Versorgung der Lücke und den aufwendigen Erhaltungsversuch mittels endodontischer Behandlung des Zahnes samt Amputation der palatinalen Wurzel aufgeklärt. Die Patientin war sehr motiviert und entschied sich für den Erhaltungsversuch.
So erfolgte nach endodontischer Behandlung des Zahnes die Amputation der palatinalen Wurzel und die Versorgung des Zahnes mit einer Vollkrone. Die Situation an 16 ist seitdem stabil, allerdings zeigen sich auch hier palatinal erhöhte Sondierungstiefen, die röntgenologisch mit einem progredienten Knochenabbau im Bereich der Furkation zu korrelieren scheinen. Die Patientin gibt an, mit der Reinigung des Zahnes keine Probleme zu haben, möglicherweise ist diese jedoch durch die Einziehung im Bereich der Furkation vor allem palatinal erschwert. Die Patientin wurde daraufhin instruiert, wie sie die häusliche Mundhygiene in den schwer zugänglichen Bereichen intensivieren und verbessern kann.
Tiefer kariöser Defekt (Fall Nr. 10)
Eine 53-jährige Patientin stellte sich 2015 mit plötzlich aufgetretenen, starken Beschwerden an Zahn 16 und der Bitte um Abklärung vor. Es erfolgte die klinische und röntgenologische Befundung des Zahnes, der neben einer apikalen Parodontitis auch eine große, fast bis in die Furkation reichende Kronenrandkaries an der mesiobukkalen Wurzel aufwies. Um diesen vorhersagbar versorgen zu können, wurde der Patientin die endodontische Behandlung mit Amputation der mesiobukkalen Wurzel und anschließender Versorgung mittels Vollkrone als Alternative zur Extraktion aufgezeigt. Sie entschied sich für den Zahnerhalt.
So folgte nach der Wurzelfüllung die Amputation der mesiobukkalen Wurzel. Der Zahn wurde nach der Amputation auf Wunsch der Patientin zunächst mit einem Langzeitprovisorium versorgt, das im Verlauf gegen eine definitive Versorgung ausgewechselt wurde. Die Patientin ist seitdem an 16 beschwerdefrei, der Zahn ist stabil und hat eine gute Langzeitprognose.
Die Fälle, die für eine Wurzelamputation infrage kommen, sollten sorgfältig ausgewählt werden. Bei Oberkiefermolaren kann eine Teillamputation indiziert sein, wenn das Attachment an einer oder zwei Wurzeln stark vermindert ist [Walter et al., 2011]. Ältere Studien zur Prognose von Teilamputationen weisen schlechtere Langzeitergebnisse auf als Studien jüngeren Datums. Eine mögliche Erklärung könnte ein höheres Niveau bei den endodontischen Versorgungen sein (maschinelle Aufbereitung, endometrische Längenbestimmung, Vergrößerungshilfen, verbesserte Spülprotokolle und das Aktivieren von Spüllösungen). So liegt der Erfolg endodontischer Behandlungen heute bei bis zu 93 Prozent [Paredes-Vieyra und Enriquez, 2012].
Seit einiger Zeit werden auch Untersuchungen zur Wurzelamputation an vitalen Zähnen durchgeführt. Hier erfolgt nach der Wurzelamputation meist die Wundbehandlung des eröffneten Pulpaareals mit einem hydraulischen Kalziumsilikatzement im Sinne einer partiellen Pulpotomie. Erste Studien zeigen vielversprechende Ergebnisse [Tahmooressi et al., 2016], jedoch sind weitere Untersuchungen hierzu notwendig, um eine klare Aussage treffen zu können.
Die Wurzelamputation stellt meist einen Erhaltungsversuch von Zähnen dar, die etwa durch parodontale, kariöse oder endodontische Läsionen vorgeschädigt sind und andernfalls vollständig extrahiert werden müssten. Daher sollten hier auch kurz die Behandlungsalternativen mit betrachtet werden. Diese sind im Fall der Wurzelamputation neben anderen prothetischen Lösungen die Extraktion und anschließende Versorgung mit einem Einzelzahnimplantat oder einer Brücke.
Die Frage, wann Zähne als nicht mehr erhaltungsfähig eingestuft, extrahiert und durch ein Implantat ersetzt werden sollten, ist viel diskutiert [Torabinejad et al., 2007; John et al., 2007; Ruskin et al., 2005; Gionnobile und Lang, 2016; Iqbal und Kim, 2007]. Die Studienlage zeigt vergleichbar gute Ergebnisse für Implantate und endodontisch behandelte Zähne, jedoch ist bei den Studien auf den Unterschied zwischen „Überleben“ und „Erfolg“ zu achten, da hier unterschiedliche Kriterien zum Tragen kommen [Listgarten, 1997; Zitzmann et al., 2009]. Das reine Überleben von Einzelzahnimplantaten wird in der Literatur mit 92 bis 95 Prozent angegeben, ein Erfolg mit stabilem Knochenniveau, Entzündungsfreiheit und intakter prothetischer Versorgung jedoch nur mit 75 bis 83 Prozent innerhalb eines Zeitraums von sieben bis acht Jahren [Brocard et al., 2000; Romeo et al., 2004]. Eine Metaanalyse von 2007 fand keine signifikanten Unterschiede bezüglich des Überlebens von Einzelzahnimplantaten verglichen mit endodontisch behandelten Zähnen [Iqbal et al., 2007]. Implantate stellen eine gute Behandlungsalternative mit gut vorhersagbaren Ergebnissen dar und sollten bei der Entscheidungsfindung als Alternative in Betracht gezogen werden. Es ist aber zu bedenken, dass Behandlungsaufwand und Kosten für Implantatversorgungen häufig deutlich höher sind.
Fazit
Wenn es um die Alternative Zahnerhalt versus Extraktion geht, kann in einzelnen Fällen die Wurzelamputation als mögliche Behandlungsoption mit dem Patienten diskutiert werden. Sie stellt eine seit Langem bekannte, gut beschriebene und in der Praxis gut durchführbare Behandlungsoption mit hoher Patientenakzeptanz dar, die vergleichsweise kostengünstig ist und den weiteren Erhalt des eigenen Zahnes bei guter Prognose ermöglichen kann. Das trifft nach unseren Erfahrungen nicht nur für die Behandlung von Unterkiefer-, sondern auch auf Oberkiefermolaren zu – allerdings scheint dieser Therapieansatz bislang weniger verbreitet zu sein.
Unser Dank gilt unserem Kollegen Dr. Holm Reuver für die Durchsicht des Manuskripts unseres Beitrags und die konstruktive Kritik.
Literaturliste
1) NG Y-L, Mann V, Gulabiava K (2010): Tooth survival following non-surgical root canal treatment: a systematic review oft he literature Int Endod J. 43(3):171-89
2) Dannewitz B, Krieger JK et al. (2006): Loss of molars in periodontally treated patients:a retrospective analysis five years or more after active periodontal treatment. J Clin Periodontol 33:53-61
3) Huynh-Ba G, Kuonen P et al. (2009): The effect of periodontal therapy on the survival rate and incidence of complications of multirooted teeth with furcation involvment after an observation period of at least 5 years: a systematic review. J Clin Periodontol. 36:164-176
4) Farrar JN (1884): Radical and heroic treatment of alveola abscess by amputation of roots of teeth. Dent Cosmos 26:79-81
5) Langer B et al.(1981): An evaluation of root resections. A ten year study. J periodontol 52:719-722
6) Bühler H (1988)Evaluation of root resected teeth. Results after ten years. J Clin Periodontol 59:805-810
7) Klavan B. (1975): Clinical observations following root amputation in maxillary molar teetht. J Periodontol 46:1-5
8) Fugazotto PA (2001) : A comparison oft he success of root resected molars and molar position implants in function in a private practice: results of up to 15-plus years. J Periodontol 72:1113-1123
9) Carnevale G et al. (1998): Long-term effects of root resective therapy in furcation involved molars. A 10-year longitudinal study. J Clin Periodontol 25:209-214
10) Ng YL et. Al. (2008): Outcome of primary root canal tretments: systematic review of the literature-part 2. Influence of clinical factors. Int Endod J 41(1), 6-31
11) Hommez GM, Coppens CR, De Moo RJ (2002): Periapical health related to the quality of coronal restaurations and root filling. Int Endod J 35(8): 680-9
12) 16.Gillen BM et al. (2011): Impact of the quality of coronal restauration versus the quality of root canal fillings on success of root canal treatment: a systematic review and metaanalysis J. Endod 37(7): 895-902
13) 17.Tang W., Wu Y., Smales RJ (2010): Identifying and reducing risks for potential fractures in endodontically treated teeth. J Endod 36(4). 609-17
14) Tahmooressi K, Jonasson P, Heijl L. (2016): Vital root resection with MTA: a pilot study. Swed Dent J. 40(1):43-51.
15) Park SY, Shin SY, Yang SM, Kye SB. (2009): Factors influencing the outcome of root-resection therapy in molars: a 10-year retrospective study. J Periodontol. 80(1):32-40. doi: 10.1902/jop.2009.080316.
16) Alassadi M, Qazi M, Ravidà A, Siqueira R, Garaicoa-Pazmiño C, Wang HL. (2020): Outcomes of root resection therapy up to 16.8 years: A retrospective study in an academic setting. J Periodontol. 91(4):493-500.
17) Newell DH. (1991): The role of the prosthodontist in restoring root-resected molars: a study of 70 molar root resections. J Prosthet Dent. Jan;65(1):7-15.
18) Paredes-Vieyra J, Jimenez Enriquez FJ (2012) Success rate of single versus two-visit root canal treatment of teeth with apical periodontitis: a randomized controlled trial. J Endod 38:1164-1169
19) Torabinejad M, Anderson P, Bader J, Brown LJ, Chen LH, Goodacre CJ, Kattadiyil MT, Kutsenko D, Lozada J, Patel R, Petersen F, Puterman I, White SN.(2007): Outcomes of root canal treatment and restoration, implant-supported single crowns, fixed partial dentures, and extraction without replacement: a systematic review. J Prosthet Dent. 98(4):285-311.
20) John V, Chen S, Parashos P.(2007): Implant or the natural tooth--a contemporary treatment planning dilemma? Aust Dent J. 52(1 Suppl):S138-50.
21) Ruskin JD, Morton D, Karayazgan B, Amir J.(2005): Failed root canals: the case for extraction and immediate implant placement. J Oral Maxillofac Surg. 63(6):829-31.
22) Giannobile WV, Lang NP.(2016): Are Dental Implants a Panacea or Should We Better Strive to Save Teeth? J Dent Res. 95(1):5-6.
23) Iqbal MK, Kim S. (2007):For teeth requiring endodontic treatment, what are the differences in outcomes of restored endodontically treated teeth compared to implant-supported restorations? Int J Oral Maxillofac Implants. 22 Suppl:96-116. Erratum in: Int J Oral Maxillofac Implants. 2008 Jan-Feb;23(1):56.
24) Brocard D, Barthet P, Baysse E, Duffort JF, Eller P, Justumus P, Marin P, Oscaby F, Simonet T, Benqué E, Brunel G.(2000): A multicenter report on 1,022 consecutively placed ITI implants: a 7-year longitudinal study. Int J Oral Maxillofac Implants. 15(5):691-700.
25) Romeo E, Lops D, Margutti E, Ghisolfi M, Chiapasco M, Vogel G. (2004): Long-term survival and success of oral implants in the treatment of full and partial arches: a 7-year prospective study with the ITI dental implant system. Int J Oral Maxillofac Implants. 19(2):247-59.
26) Lindh T, Gunne J, Tillberg A, Molin M. (1998): A meta-analysis of implants in partial edentulism. Clin Oral Implants Res. 9(2):80-90.
27) Listgarten MA. (1997): Clinical trials of endosseous implants: issues in analysis and interpretation. Ann Periodontol. 2(1):299-313
28) Zitzmann NU, Krastl G, Hecker H, Walter C, Weiger R. (2009):Endodontics or implants? A review of decisive criteria and guidelines for single tooth restorations and full arch reconstructions. Int Endod J. 42(9):757-74.
29) Walter C, Weiger R, Zitzmann NU.(2011): Periodontal surgery in furcation-involved maxillary molars revisited--an introduction of guidelines for comprehensive treatment. Clin Oral Investig. 15(1):9-20.
30) Schmitt SM, Brown FH.(1989): Management of root-amputated maxillary molar teeth: periodontal and prosthetic considerations. J Prosthet Dent. 61(6):648-52.
31) Blomlöf L, Jansson L, Appelgren R, Ehnevid H, Lindskog S.(1997): Prognosis and mortality of root-resected molars. Int J Periodontics Restorative Dent. 17(2):190-201.
32) Eickholz P. (2010): Glossar der Grundbegriffe für die Praxis, Teil 1: resektive Furkationstherapie. Parodontologie 21: 423-429
33) Topoll HH, Streletz E, Hucke HP, Lange D (1988): Furcation diagnosis-comparison of orthopantomography, full mouth X-ray series, and intraoperative finding. Dtsch Zahnarztl Z 43:705-708
34) Walter C, Weiger R, Zitzmann NU (2010): Accuracy of three-dimensional imaging in assessing maxillary molar furcation involvment. J Clin Periodontol 37:436-441
35) Sanchez-Perez A, Moya-Villaescusa MJ (2009): Periodontal disease affecting tooth furcations. A review oft he treatments available. Med Oral Patol Oral Cir Bucal 14:e554-557
36) Setzer FC, Shou H, Kulwattanaporn P, Kohli MR, Karabucak B. Outcome of Crown and Root Resection: A Systematic Review and Meta-analysis of the Literature. J Endod. 2019 Jan;45(1):6-19.