Kieferorthopädische Therapie von Säuglingen mit kraniofazialen Anomalien
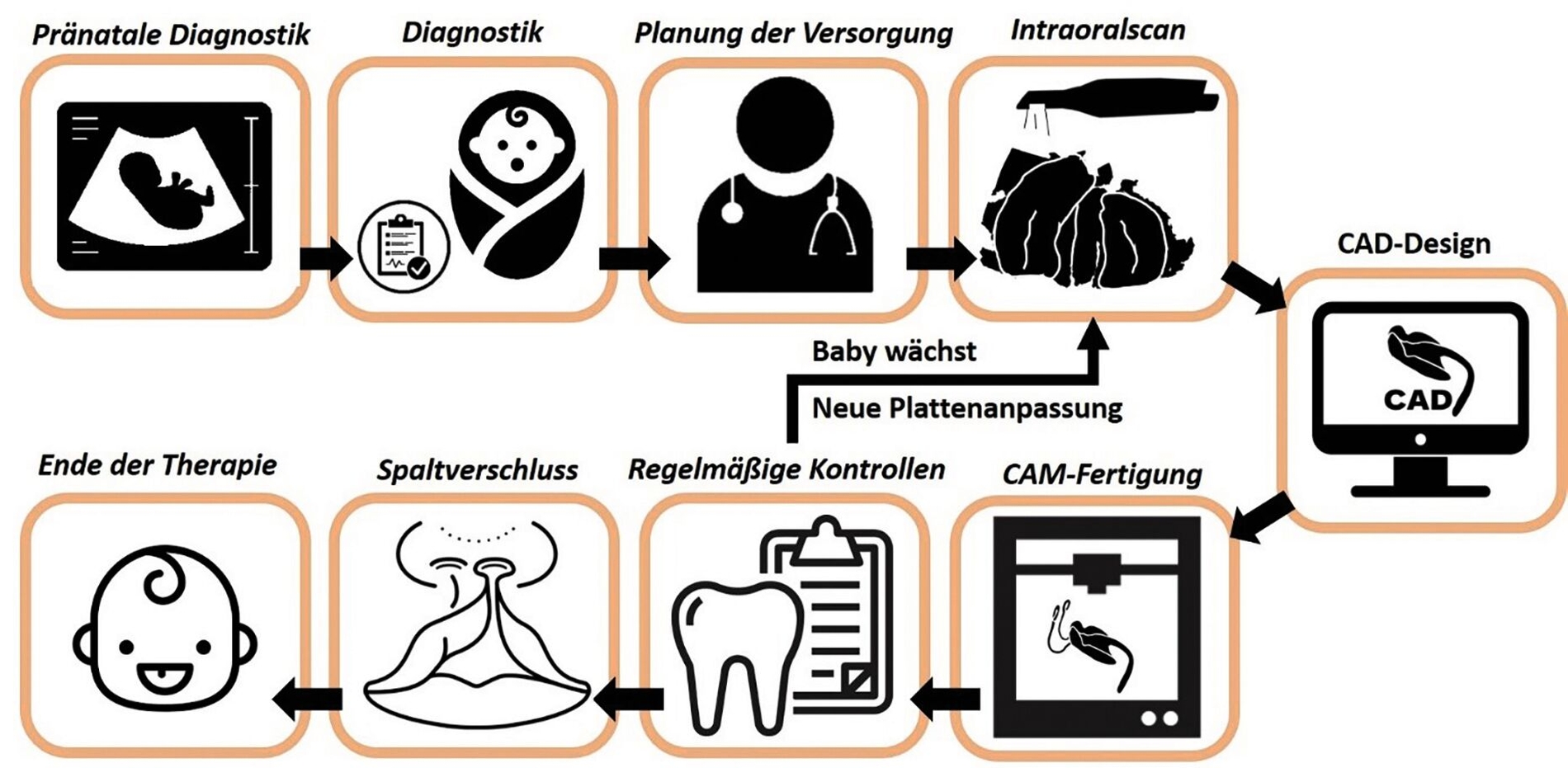
Kieferorthopädische Plattenapparaturen für die Behandlung kraniofazialer Anomalien von Neugeborenen und Säuglingen (craniofacial disorder, CD) werden bereits seit 2018 in der Poliklinik für Kieferorthopädie am Universitätsklinikum Tübingen hergestellt (Abbildung 2). Dabei hat der digitale Workflow basierend auf der Computer-Aided-Designed/-Manufactured (CAD/CAM) Technologie das konventionelle Verfahren mit der risikobehafteten Abdrucknahme und die Apparaturenherstellung im zahntechnischen Labor komplett abgelöst.
Seit der Digitalisierung sind an der Poliklinik für Kieferorthopädie am Universitätsklinikum Tübingen bisher 436 Patienten erfolgreich versorgt werden. Die Migration auf digitale Verfahren wurde durch klinische Studien begleitet, die zeigen, dass der Workflow risikoarm und patientenfreundlich ist und die Effizienz der Behandlung sowie die Passgenauigkeit der Apparaturen erhöht [Aretxabaleta et al., 2022; Aretxabaleta et al., 2021a, b].
Digitaler Workflow
Der Einstieg in den Workflow ist der digitale Abdruck in Form eines Intraoralscans mittels Scanner (Trios 3 oder 4, 3Shape, Kopenhagen, Dänemark) (Abbildung 3). Die Umstellung vom konventionellen Abdruck mit Alginatmasse zum digitalen Scan bietet viele Vorteile und reduziert Risiken. Gerade bei Patienten mit einer Lippen-Kiefer-Gaumen-Spalte besteht die Gefahr, dass Reste von Abdruckmaterial in den Unterschnitten der Spalte verbleiben, sich in die Atemwege verlagern oder das umliegende Gewebe entzünden können. Dies kann lebensbedrohliche Situationen hervorrufen.
Daher werden die Patienten für eine konventionelle Abdrucknahme sediert oder mindestens intubiert, um den oberen Atemweg zu sichern. Während eines intraoralen Scans entfällt diese Maßnahme, da man den Prozess jederzeit unterbrechen kann. Der digitale Abdruck kann als STL-Datei gespeichert werden und der Datenaustausch schneller erfolgen.
Herstellung der Plattenapparatur
Ausgehend vom Intraoralscan wird virtuell ein digitales Modell mit der Software Appliance Designer (3Shape A/S, Kopenhagen, Dänemark) erstellt. Daraus wird anschließend mittels der Dental Designer Software (3Shape A/S) die Plattenapparatur designt. Dabei können je nach Bedarf Gaumenfalten nachempfunden werden und je nach Art der Plattenapparatur wahlweise ein Stimulationselement oder eine velopharyngeale Verlängerung angebracht werden. Nach Design wird davon eine STL-Datei erstellt und diese in Netfabb Premium 2021 (Autodesk, San Rafael, CA, USA) importiert und die Bauplattform des Solflex 170 (Way2 Production, Wien, Österreich) angezeigt, um die Teile virtuell darauf zu positionieren.
Die Herstellung der Apparatur erfolgt mittels 3-D-Drucker aus V-Print Splint Material (VOCO, Cuxhaven, Deutschland). Danach kommt die Platte ins Zahntechniklabor für die Nachbearbeitung. Dafür werden die Stützstrukturen entfernt, die Platte für circa drei Minuten in ein Isopropanolbad gelegt und im Anschluss zweimal lichtgehärtet. Die Hochglanzpolitur erfolgt lediglich an der lingualen und nicht an der palatinalen Seite, um hier mehr Retentionsoberfläche zu gewährleisten.
Lippen-Kiefer-Gaumen-Spalte
In Mitteleuropa ist schätzungsweise eins von 600 Neugeborenen von der Lippen-Kiefer-Gaumen-Spalte (LKG-S) betroffen [Cobourne, 2004]. Sie zählt somit zu den häufigsten Fehlbildungen. Die Inzidenz der Spaltbildung ist regional unterschiedlich. Als Ursache gelten sowohl endogene als auch exogene Faktoren. Dabei ist kein einzelner genetischer Defekt bekannt, es liegt aber eine Assoziation mit einigen Syndromen wie der Robin-Sequenz vor.
Spaltbildungen gehen häufig mit erheblichen funktionellen Störungen der Ernährung, der Atmung und der Zahnstellung einher. Zudem können Fehlbildungen dieser Art das Gehör und die Sprachbildung stark beeinträchtigen. Außerdem manifestieren sie sich im Erscheinungsbild der Patienten, was negative Auswirkungen auf das soziale Leben die mundgesundheitsbezogene Lebensqualität hat [Payer et al., 2022].
Die Spaltbildung kann unterschiedliche Bereiche des Gesichtsbereichs betreffen und wird in Abhängigkeit der Lokalisation unterteilt. Zum vorderen Spaltabschnitt zählen Lippe und Kiefer. In diesem Bereich kann eine einseitige oder eine doppelseitige Spalte auftreten. Zum hinteren Spaltabschnitt gehören der Hart- und der Weichgaumen. Sind der vordere und der hintere Spaltabschnitt komplett betroffen, liegt eine LKG-S vor. Isoliert kann eine Lippen-Kiefer-Spalte oder eine Gaumenspalte auftreten.
Therapie
Die Behandlung in Tübingen erfolgt mit einer Gaumenabdeckplatte in Kombination mit einem Tape der Lippe. Sie soll Mund- und Nasenhöhle voneinander trennen und somit das funktionelle Trinken und eine physiologische Zungenposition gewährleisten. Zudem verhindert die Platte die Einlagerung der Zunge in die Spaltregion und kann so negative Einflüsse auf das Wachstum abhalten beziehungsweise es in eine physiologische Richtung fördern. Ziel ist, die Spalte vor dem operativen Verschluss zu verkleinern.
Idealerweise werden die kleinen Patienten bereits am Universitätsklinikum Tübingen entbunden und kommen direkt nach der Geburt auf die Abteilung Neonatologie der Klinik für Kinder- und Jugendmedizin. Hier erfolgen unmittelbar nach der Geburt die digitale Abdrucknahme, der intraorale Scan und die Herstellung der Gaumenabdeckplatte mittels digitalem Workflow (Abbildungen 4b und 5). Dies kann idealerweise an einem Tag erfolgen, das heißt vormittags wird der intraorale Scan durchgeführt und nachmittags kann die fertige Apparatur eingesetzt werden.
Die Apparatur wird mittels Haftcreme im Mund fixiert. Beim ersten Einsetzen wird die Platte auf Passung kontrolliert und bei Bedarf direkt vor Ort stationär angepasst. Die Eltern werden direkt über die Handhabung und Hygienemaßnahmen aufgeklärt. Idealerweise setzen die Eltern beim ersten Mal die Gaumenplatte selbstständig ein und nehmen sie wieder heraus, um dies zu üben und so Sicherheit im Umgang zu erlangen.
Zusätzlich zur Gaumenabdeckplatte wird ein Lippen-Taping durchgeführt (Abbildung 6). Dieses hat die Aufgabe, den zirkulären perioralen Muskel in eine physiologische Position zu zwingen und zugleich die fehlgestellten Spaltsegmente in Position zu bringen. Das Tape (Steri-Strip, 3M Health Care, MN, USA) wird mit einem kieferorthopädischen Gummiband (Intra-orales, latexfreies Gummiband, mittlerer Zug, 1,3 N, 1/8 Zoll, Dentaurum, Ispringen, Deutschland) verbunden, um kontrolliert Spannung auszuüben.
Es gilt das Prinzip, das Tape zuerst auf das größere Spaltsegment zu kleben, Spannung auf das Gummi auszuüben, indem dies in Richtung des kleineren Segments gezogen wird und anschließend darauf zu fixieren (Abbildung 6a). Die Besonderheit bei doppelseitigen Spalten ist das stark nach anterior und kranial dislozierte Zwischenkiefersegment. Deshalb wird ein Tape mit zwei Gummis verwendet, um das Zwischenkiefersegment in der sagittalen und in der vertikalen Dimension in einer physiologischen Position zu fixieren (Abbildungen 6b und 6c).
Durch die Spaltbildung ist ein Stillen in den meisten Fällen unmöglich, da kein Unterdruck an der Brust aufgebaut werden kann und somit zu wenig Sog zum Fördern der Milch vorhanden ist. Daher wird ein Abpumpen der Muttermilch empfohlen. Das Füttern erfolgt mit einem speziellen Flaschensystem, den Playtex™ Baby Flaschen (Shelton, CT, USA), die den Eltern ausgehändigt werden.
Dieses Flaschensystem enthält einen weichen Beutel (den sogenannten „drop-in liner“), eine Trinkflasche, einen Sauger sowie einen passenden Saugerring. Dieser Beutel wird in die Trinkflasche von oben eingelegt und mit dem Saugerring darin fixiert. Die Trinkflasche hat einen offenen Boden. Dadurch kann der Milchfluss im Mund des Patienten durch sanften Druck auf den Beutel von der Unterseite erfolgen. Dies ermöglicht ein kontrolliertes Saugen und Schlucken, ohne dass die Gefahr einer Erschöpfung besteht.
Während des stationären Klinikaufenthalts erhalten Patienten und Eltern ein Ernährungstraining durch das Pflegepersonal. Darüber hinaus geben Logopäden eine Einführung in die orofaziale Regulationstherapie nach dem Castillo-Morales-Konzept [Castillo-Morales, 1982; Limbrock et al., 1993]. Die Patienten werden in der Regel nach drei bis fünf Tagen vom stationären Aufenthalt aus der Klinik entlassen. Eine Erstanpassung der Apparatur kann allerdings auch ambulant in der Poliklinik für Kieferorthopädie erfolgen. Voraussetzung für die Entlassung sind ein sicherer Umgang der Eltern mit der Gaumenabdeckplatte und dem Tape. Außerdem muss das Trinken der altersentsprechenden Menge an der Flasche gewährleistet sein, am besten in Kombination mit weiterführender ambulanter Therapie in einer logopädischen Praxis.
Die Plattenkontrolle erfolgt alle sechs bis acht Wochen ambulant in der Poliklinik für Kieferorthopädie. Hier werden die Eltern auf Probleme mit dem Umgang mit der Apparatur befragt, die Mundhöhle nach möglichen traumatischen Druckstellen untersucht sowie die Passung der Apparatur kontrolliert. Des Weiteren wird durch gezieltes Ausschleifen der Platte ein Aneinandernähen der Spaltsegmente ermöglicht (Abbildung 7). Diese orthopädische Wachstumslenkung dient dazu, den Spalt vor der Operation zu verkleinern, damit der Zug auf die Narbe postoperativ möglichst gering ist.
Aufgrund des physiologischen Wachstums der Patienten ist eine Neuanfertigung der Plattenapparaturen etwa alle drei bis vier Monate und bei einer Gewichtszunahme von rund drei bis vier Kilogramm indiziert. Dies erfolgt ambulant in der Poliklinik für Kieferorthopädie innerhalb eines Tages.
Robin-Sequenz
Die Robin-Sequenz (RS) ist eine angeborene Fehlbildung mit idiopathischer Ursache. Sie ist gekennzeichnet durch eine mandibuläre Retrognathie, eine Glossoptose und eine daraus resultierende Obstruktion der oberen Atemwege, sowie in 80 bis 90 Prozent der Fälle durch eine Spalte des weichen und/oder des harten Gaumens [Robin, 1994]. Die RS kann isoliert oder im Zusammenhang mit weiteren syndromalen Erkrankungen auftreten. Die Inzidenz der RS liegt bei rund zwölf von 100.000 Geburten in Europa [Santoro et al., 2021].
Durch die ausgeprägte Unterkieferrücklage und das Zurückfallen der Zunge in den Rachenraum leiden die Säuglinge postnatal unter Atemnot. Abhängig vom Ausprägungsgrad kann es zu lebensbedrohlichen Sauerstoffabfällen kommen, die zum Zurückbleiben in der Entwicklung und vereinzelt sogar zum Tod führen können. Zudem bestehen bei den meisten Säuglingen erhebliche funktionelle Probleme bei der Nahrungsaufnahme. In der weiteren Wachstumsentwicklung können Störungen der Sprachentwicklung, Wachstumsstörungen des Oberkiefers, Ohrenerkrankungen und erhebliche psychosoziale Probleme auftreten.
Therapie
Die Therapie der betroffenen RS-Patienten ist variabel; weltweit sind verschiedene Behandlungsmethoden üblich. Diese reichen von der Lagerung des Säuglings in Bauchlage und Einführen eines nasopharyngealen Tubus bis zu chirurgischen Eingriffen, wie dem Festnähen der Zunge an der Unterlippe, der Distraktion des Unterkiefers oder einer Tracheotomie. Eine Alternative stellt hier eine non-invasive Plattenapparatur mit einer den Atemweg sichernden velopharyngealen Verlängerung dar: die Tübinger Atemplatte (Tübingen Palatal Plate (TPP)) (Abbildungen 3a und 4c) [Knechtel et al., 2023; Poets et al., 2019; Wiechers et al., 2021]. Ziel der Behandlung ist, direkt nach der Geburt mit der TPP-Behandlung zu beginnen, um die Atemwege offen zu halten und bereits früh das Wachstum des Unterkiefers zu fördern [Effert et al., 2023; Wiechers et al., 2024].
Die TPP ist eine patientenindividuell gefertigte funktionskieferorthopädische Apparatur, die aus einer palatinalen Basisplatte, einer velopharyngealen Verlängerung und zwei extraoralen Fixierungsbögen besteht (Abbildung 8c). Die Konstruktionsparameter der velopharyngealen Verlängerung sind sehr sensibel, patientenindividuell und den jeweiligen anatomischen Bedingungen angepasst. Die korrekte Positionierung endet über der Epiglottis. Das Design der TPP ist sehr wichtig und muss perfekt geeignet sein, um den Zungengrund nach vorne zu bewegen und somit den oberen Atemweg effektiv zu öffnen. Der ausgeübte Druck auf Zunge und Kiefer darf nicht zu hoch sein, damit Druckstellen vermieden werden. Die Zunge und das Gaumensegel müssen außerdem ausreichend Platz für funktionelle Bewegungen wie das Schlucken haben.
Die Indikation zur TPP-Therapie ergibt sich aus dem klinischen Bild des Patienten und der Anzahl der oberen Atemwegsobstruktionen (OAO). Diese besteht aus der Kombination von klinischen Parametern wie Atemgeräuschen und kieferorthopädischen intra- und extraoralen Untersuchungen sowie einer Bewertung des Schweregrads der OAO mittels einer über Nacht durchgeführten, computergesteuerten kardiorespiratorischen Schlaflaboruntersuchung (Polygraphie (Embla N 7000, MedCare, Reykjavik, Island)) in Rückenlage. Die Indikation zur Einleitung einer TPP-Therapie ist ein obstruktiver Apnoe-Index (OAI) < 3 [Poets et al., 2019].
Am Tag der Aufnahme der Patienten in der Abteilung Neonatologie der Klinik für Kinder- und Jugendmedizin am Universitätsklinikum Tübingen erfolgt der intraorale Scan, auf dessen Basis ein Prototyp der TPP anhand des beschriebenen digitalen Workflows gefertigt wird. Der Prototyp besteht aus einer Basisplatte mit velopharyngealer Verlängerung ohne Fixierungsbügel. In der Regel werden bereits drei Prototypen mit verschiedenen Positionen in der sagittalen Dimension der Verlängerung hergestellt. Die korrekte Position der Verlängerung der Prototypen wird mit einer faseroptischen Nasopharyngoskopie im Wachzustand mit C-MAC® (Monitor 8403 ZX, Karl Storz, Tuttlingen, Deutschland) zusammen mit den Kollegen der Neonatologie und Pflegepersonal kontrolliert.
Die Kontrolle muss im Wachzustand durchgeführt werden, damit die Muskulatur der oberen Atemwege und damit die Relation der Verlängerung dazu unter Normalbedingungen beurteilt werden kann. Die Untersuchung ist zwar unangenehm, aber nicht schmerzhaft und dauert in der Regel nur wenige Minuten. Die Dimension der Verlängerung (Länge, Breite) kann während der Untersuchung von den Kieferorthopäden mittels rotierendem Schleif- und Poliermotor an die anatomischen Gegebenheiten angepasst werden.
Eine erfolgreiche und gut angepasste TPP soll funktionelle Probleme, wie die Atmung und die damit verbundene Sauerstoffsättigung, verbessern und ein korrektes Schlucken gewährleisten. Ist die exakte Position der Verlängerung gefunden, wird der Prototyp im zahntechnischen Labor in eine definitive TPP mit Fixierungsbügel überführt. Beim Einsetzen der fertigen Platte durch die Kieferorthopäden in der Abteilung für Neonatologie sind Pflegepersonal, ein Neonatologe sowie die Eltern anwesend. Hier werden die Eltern über die Hygienemaßnahmen aufgeklärt und im Umgang mit der Apparatur geschult. Die TPP wird auch mit Haftcreme eingesetzt und mindestens einmal am Tag gewechselt. Zum optimalen Halt müssen extraorale Tapes an den Fixierungsbügeln angebracht werden, um den Druck auszugleichen, den die Zunge an der Verlängerung ausübt (Abbildung 1e). Die Tapes bestehen aus den gleichen Teilen wie die bereits beschriebenen Lippentapes der LKG-S-Patienten.
Die meisten RS-Patienten erhalten direkt nach Geburt eine Magensonde, da selbstständiges Saugen und Trinken an der Brust oder Flasche aufgrund der funktionellen Einschränkungen nicht möglich ist. Daher beinhaltet das TPP-Behandlungskonzept eine frühe, spezielle Fütterungstechnik mittels Fingerfeeder (Finger Feeder, Medela, Baar, Schweiz). Wenn die Patienten in der Lage sind, mit einer Flasche zu trinken, wird der Fingerfeeder durch die bereits beschriebene Playtex Flasche ersetzt.
Um die Kraft der Mundmuskulatur zu stimulieren und zu trainieren, wird mit den Patienten auch die orofaziale Regulationstherapie nach dem Konzept von Castillo-Morales durchgeführt. Um ein gutes Therapieergebnis zu erzielen, muss die TPP kontinuierlich getragen werden, das heißt 24 Stunden täglich. Während des stationären Aufenthalts wird der richtige Sitz täglich in der klinischen Routine von den Kieferorthopäden überprüft.
Macht der Patient noch Atemgeräusche, ist eine Anpassung der velopharyngealen Verlängerung erforderlich. Dies erfolgt anhand der erneuten Visualisierung der anatomischen Gegebenheiten mittels Nasopharyngoskopie und gegebenenfalls an der sich daran orientierenden Änderung der Verlängerung. Vor der Entlassung muss eine weitere Polygrafie durchgeführt werden, um die Wirksamkeit mit dem Ziel eines OAI < 3 zu kontrollieren. Wenn das Ergebnis oberhalb eines OAI > 3 liegt, muss die Position der Verlängerung erneut korrigiert werden.
Vor Entlassung muss ebenfalls sichergestellt werden, dass die Eltern in der Plattenpflege eingelernt sind und dass die Patienten ausreichend mit der Apparatur trinken können, um eine altersgerechte Gewichtszunahme zu erzielen. Ein Kontrolltermin erfolgt nach sechs bis acht Wochen. Aufgrund des physiologischen Wachstums der Patienten muss nach drei bis vier Monaten eine zweite Platte angefertigt werden. Die zweite TPP wird bei einem weiteren stationären Aufenthalt angepasst. Nach weiteren drei bis vier Monaten muss eine weitere Polygraphie durchgeführt werden, um zu prüfen, ob eine neue TPP notwendig ist oder ob die Therapie beendet werden kann (OAI < 3). Nach der TPP-Behandlung erhalten die Patienten in der Regel eine Stimulationsplatte (Abbildung 4a) und zusätzlich die entsprechende Castillo-Morales-Therapie zu Hause, um die orale und die periorale Muskulatur weiterhin zu trainieren und stärken. Dies hat langfristig das Ziel, das Wachstum des Unterkiefers in die physiologische Richtung zu lenken.
Trisomie 21
Die häufigste Form der Trisomie ist die Trisomie 21 (TS21), auch Down-Syndrom (DS) genannt. Die Prävalenz beträgt 4,9 von 10.000 Neugeburten in Europa [de Graaf et al., 2021]. Das typische Bild der TS21 ist gezeichnet durch eine hypotone intra- und extraorale Muskulatur mit habitueller offener Mundhaltung und extraoraler Zungenruhelage auf der Unterlippe. Die Folgen sind ebenfalls starke funktionelle Probleme im Alltag.
Therapie
Damit die hypotone Muskulatur trainiert wird, werden Patienten mit einer TS21 ab dem dritten Lebensmonat mit einer Stimulationsplatte (Abbildung 4a) [DGKJ et al., 2016] in Kombination mit der Regulationstherapie nach dem Castillo-Morales-Konzept versorgt. Die Stimulationsplatte wird ebenfalls ambulant und im komplett digitalen Workflow hergestellt. Dies basiert auch auf einem intraoralen Scan und kann, wie bei der Gaumenabdeckplatte, an einem Tag erfolgen.
Die Kontrollintervalle sind alle acht bis zehn Wochen in der Poliklinik für Kieferorthopädie. Dabei wird der Stimulationsknopf durch Schleifen und Polieren an der entsprechenden Stelle verändert – mit der Funktion, einen neuen Anreiz und ein anderes Gefühl im Mund zu vermitteln. Zu Beginn wird der Stimulationsknopf posterior an der Platte angebracht, um eine Zungenanhebung zu gewährleisten. Danach wird der Knopf anterior an der Platte platziert. Alternativ können anterior in die Apparatur Kerben eingefräst werden. Die Tragezeit sollte nicht dauerhaft sein, sondern zu unterschiedlichen Tageszeiten erfolgen und variieren, damit es zu keiner Routine kommt und der Patient sich daran gewöhnt. Die Stimulationselemente sollten interessant bleiben, um die Muskulatur zu trainieren und zu stärken.
Außerdem ist es empfehlenswert, die Apparatur während der logopädischen Übungen in den Mund einzusetzen. Die Platte wird ebenfalls mittels Haftcreme im Mund befestigt. Eine Neuanpassung ist in der Regel alle fünf bis sechs Monate indiziert. Wenn die Seitenzähne durchbrechen, ist die Therapie vorerst beendet. Dies ist bei TS21-Patienten deutlich verspätet. Wenn alle Milchzähne in situ sind, kann die Therapie in Abhängigkeit der Compliance weitergeführt werden.
Nebenwirkungen der Apparatur
Nebenwirkungen sind zum Beispiel intraorale Druckstellen oder durch das Tape hervorgerufene Hautreizungen. Alle Nebenwirkungen der bislang in der Poliklinik für Kieferorthopädie am Universitätsklinikum Tübingen digital hergestellten Apparaturen sind ohne Folgen für den Patienten und restlos ausgeheilt. Druckstellen sind bei den von uns angefertigten Stimulationsplatten noch nie aufgetreten.
Am häufigsten treten Schleimhautnebenwirkungen bei der TPP auf. Dies ist eine Folge von sehr starker Belastung der Schleimhaut. Dabei sind Einkerbungen von Druckstellen abzugrenzen. Druckstellen (Abbildung 9a) sind zu Beginn linsenförmige, weiße Auffälligkeiten mit einem roten Rand. Wenn sich diese verschlimmern, können sie schmerzhaft und blutig werden. Sie entstehen, wenn der Rand der Apparatur zu lang ist, insbesondere im Übergang von der befestigten zur flexiblen Mundschleimhaut, zum Beispiel am Ende des Oberkiefers (Tuberbereich), in der Umschlagfalte oder am Lippenbändchen.
Eine weitere typische Stelle für Druckstellen ist das freiliegende Pflugscharbein bei LKG-S-Patienten. Auch bei zu intensivem Trinktraining kann es zu Druckstellen kommen, die auf die vermehrte Belastung der Plattenapparaturen zurückzuführen sind. Aufgrund des physiologischen Wachstums des Patienten kommt es bei den TPPs immer zu Einkerbungen, insbesondere im Frontzahnbereich des Oberkiefers (Abbildung 9b). Diese äußern sich als Stufe in der Umschlagfalte, die die gleiche Farbe hat wie die umliegende Schleimhaut (blassrosa). Da sie nicht schmerzhaft sind, besteht keine Notwendigkeit des direkten Handelns. Allerdings ist das ein Zeichen, dass die Plattenapparatur zu klein wird und eine neue angepasst werden muss.
Literaturliste
Aretxabaleta, M., Roehler, A., Poets, C. F., Xepapadeas, A. B., Koos, B., & Weise, C. (2022). Automation of Measurements for Personalized Medical Appliances by Means of CAD Software-Application in Robin Sequence Orthodontic Appliances. Bioengineering (Basel), 9(12). doi:10.3390/bioengineering9120773
Aretxabaleta, M., Unkovskiy, A., Koos, B., Spintzyk, S., & Xepapadeas, A. B. (2021). Accuracy Evaluation of Additively and Subtractively Fabricated Palatal Plate Orthodontic Appliances for Newborns and Infants-An In Vitro Study. Materials (Basel), 14(15). doi:10.3390/ma14154103
Aretxabaleta, M., Xepapadeas, A. B., Poets, C. F., Koos, B., & Spintzyk, S. (2021). Fracture Load of an Orthodontic Appliance for Robin Sequence Treatment in a Digital Workflow. Materials (Basel), 14(2). doi:10.3390/ma14020344
Castillo-Morales, R. (1982). Orofaziale Regulation beim Down Syndrome durch Gaumenplatte. Sazialpadiatrie, 4, 10-17.
Cobourne, M. T. (2004). The complex genetics of cleft lip and palate. European Journal of Orthodontics, 26(1), 7–16. doi:10.1093/ejo/26.1.7
de Graaf, G., Buckley, F., & Skotko, B. G. (2021). Estimation of the number of people with Down syndrome in Europe. Eur J Hum Genet, 29(3), 402-410. doi:10.1038/s41431-020-00748-y
Deutsche Gesellschaft für Kinder- und Jugendmedizin (DGKJ) und der beteiligten Fachgesellschaften, B. u. w. O. (aktueller Stand 07/2016). Down-Syndrom im Kindes- und Jugendalter - S2k-Leitlinie Down-Syndrom.
Effert, J., Uhlig, S., Wiechers, C., Quante, M., Poets, C. F., Schulz, M. C., Weise, C. (2023). Prospective Evaluation of Children with Robin Sequence following Tübingen Palatal Plate Therapy. J Clin Med, 12(2). doi:10.3390/jcm12020448
Effert, J., Wiechers, C., Kreutzer, K., Poets, C. F., Schulz, M. C., Krimmel, M., Weise, C. (2023). Retrospective evaluation of the orthodontic treatment needs in primary school children with Robin sequence following Tübingen palatal plate therapy in infancy. J Craniomaxillofac Surg, 51(9), 528-535. doi:10.1016/j.jcms.2023.06.004
Knechtel, P., Weismann, C., & Poets, C. F. (2023). Caring for Infants with Robin Sequence Treated with the Tübingen Palatal Plate: A Review of Personal Practice. Children (Basel), 10(10). doi:10.3390/children10101628
Limbrock, G. J., Castillo-Morales, R., Hoyer, H., Stöver, B., & Onufer, C. N. (1993). The Castillo-Morales approach to orofacial pathology in Down syndrome. Int J Orofacial Myology, 19, 30-37.
Payer, D., Krimmel, M., Reinert, S., Koos, B., Weise, H., & Weise, C. (2022). Mundgesundheitsbezogene Lebensqualität bei Patienten mit Lippen- und/oder Gaumenspalte oder Robin-Sequenz. [Oral health-related quality of life in patients with cleft lip and/or palate or Robin sequence]. Journal of orofacial orthopedics = Fortschritte der Kieferorthopadie : Organ/official journal Deutsche Gesellschaft fur Kieferorthopadie. doi:10.1007/s00056-022-00414-6
Poets, C. F., Koos, B., Reinert, S., & Wiechers, C. (2019). The Tübingen palatal plate approach to Robin sequence: Summary of current evidence. J Craniomaxillofac Surg, 47(11), 1699-1705. doi:10.1016/j.jcms.2019.08.002
Poets, C. F., Koos, B., Reinert, S., & Wiechers, C. (2019). The Tübingen palatal plate approach to Robin sequence: Summary of current evidence. Journal of cranio-maxillo-facial surgery : official publication of the European Association for Cranio-Maxillo-Facial Surgery, 47(11), 1699–1705. doi:10.1016/j.jcms.2019.08.002
Robin, P. (1994). A fall of the base of the tongue considered as a new cause of nasopharyngeal respiratory impairment: Pierre Robin sequence, a translation. 1923. Plastic and Reconstructive Surgery, 93(6).
Santoro, M., Coi, A., Barišić, I., Pierini, A., Addor, M.-C., Baldacci, S., Garne, E. (2021). Epidemiology of Pierre-Robin sequence in Europe: A population-based EUROCAT study. Paediatric and perinatal epidemiology, 35(5), 530–539. doi:10.1111/ppe.12776
Weise, C., Frank, K., Wiechers, C., Weise, H., Reinert, S., Koos, B., & Xepapadeas, A. B. (2022). Intraoral scanning of neonates and infants with craniofacial disorders: feasibility, scanning duration, and clinical experience. European Journal of Orthodontics, 44(3), 279–286. doi:10.1093/ejo/cjab068
Wiechers, C., Arand, J., Koos, B., & Poets, C. F. (2021). Evidence and practical aspects of treatment with the Tübingen palatal plate. Semin Fetal Neonatal Med, 26(6), 101281. doi:10.1016/j.siny.2021.101281
Wiechers, C., Buchenau, W., Arand, J., Oertel, A. F., Peters, K., Müller-Hagedorn, S., .Poets, C. F. (2019). Mandibular growth in infants with Robin sequence treated with the Tübingen palatal plate. Head Face Med, 15(1), 17. doi:10.1186/s13005-019-0200-1
Wiechers, C., Sowula, J., Kreutzer, K., Schwarz, C. E., Weismann, C., Krimmel, M., Koos, B. (2024). Prospective cohort study on facial profile changes in infants with Robin sequence and healthy controls. World J Pediatr. doi:10.1007/s12519-024-00797-z